Существуют два основных типа кист:
1. Арахноидальная киста – это пузырь жидкости, скопившейся между слипшимися слоями мозговых оболочек. Такие кисты остаются после воспаления оболочек мозга, кровоизлияния или травмы.
Арахноидальная киста головного мозга – не совсем корректное избыточное выражение, так как название «арахноидальная» произошло от названия паутинной оболочки мозга (arachna – паук).
Если давление жидкости в арахноидальной кисте выше общего внутричерепного давления – она может сдавить кору головного мозга и вызвать неприятные симптомы.
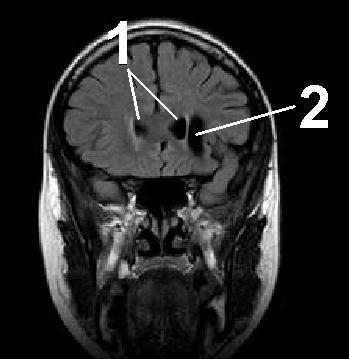
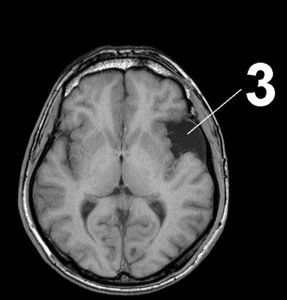
МР-томограмма головного мозга. Мозг обозначен серым цветом, жидкость – черным. 1 – нормальное щелевидное жидкостное пространство между височной и теменной долями мозга. 2 – арахноидальная киста головного мозга, в веществе головного мозга видно скопление жидкости.
2. Церебральная или внутримозговая киста (мозолистого тела, подкорковых ядер, полушарий, мозжечка, ствола мозга и др.) – это скопление жидкости на месте погибшего участка мозга.
Таким образом, жидкость замещает утраченный объем мозгового вещества. Причину гибели следует уточнить, и предотвратить дальнейшее разрушение мозга.
Частые причины появления кист – это недостаточность мозгового кровообращения, инсульт, травма, воспаление (энцефалит), операция в полости черепа.
МР-томограмма головного мозга. 1 – нормальные жидкостные полости (желудочки мозга). 2 – Внутримозговая жидкостная киста на месте погибшего участка мозга.
Арахноидальная киста головного мозга всегда располагается на поверхности мозга, в области оболочек. Церебральная внутримозговая киста – в толще вещества мозга.
Растут ли кисты головного мозга?
Киста головного мозга – это не онкологическое заболевание. Размеры кисты легко контролировать с помощью МР-томографии или КТ. Если размеры кисты со временем стали больше – значит, на мозг продолжает действовать какой-либо повреждающий фактор. В этом случае мы ищем и лечим причины появления кист.
Основные причины роста арахноидальной кисты головного мозга:
- В кисте растет давление жидкости;
- Продолжается воспаление мозговых оболочек (арахноидит, действие инфекции);
- Сотрясение мозга у пациента с ранее образовавшейся кистой.
Основные причины роста внутримозговой кисты (и/или появления новых кист):
- Продолжается нарушение мозгового кровообращения, появляются новые очаги микроинсультов;
- Продолжается инфекционный или аутоиммунный процесс разрушения вещества мозга (рассеянный склероз, рассеянный энцефаломиелит, нейроинфекция).
Причины появления или роста кист головного мозга обычно удается установить по результатам МР-томографии, анализов крови и исследования кровотока по сосудам мозга. Лечение строится на результатах исследований.
Симптомы кисты мозга
Симптомы определяются основным заболеванием, вызвавшим появление кисты. Поэтому они разнообразны и неспецифичны.
Возможен одни или несколько из перечисленных симптомов:
- Головная боль;
- Чувство распирания или давления в голове;
- Ощущение пульсации в голове;
- Шум в ухе при сохранном слухе;
- Нарушение слуха (нейросенсорная тугоухость);
- Зрительные расстройства (двоение, пятна перед глазами и т.п.);
- Симптоматическая эпилепсия;
- Парез (частичный паралич) руки или/или ноги, постоянный или преходящий;
- Эпизоды потери сознания;
- Нарушение равновесия;
- Онемение какой-либо части тела, постоянное или преходящее.
Если киста мозга – след от давно перенесенного заболевания, возможно полное отсутствие каких-либо симптомов.
Обследование и диагноз
МР-томография или КТ дадут однозначную информацию о наличии, размерах и расположении кисты. Отличить кисту от опухоли помогает исследование с внутривенным введением контраста: опухоль накапливает контраст, а киста – нет. Выполнить такое исследование Вы можете в Клинике Академии наук.
МР-томограммы мозга.
1. Киста после кровоизлияния в мозг
2. Кисты мозжечка после ишемического инсульта (закупорка мозговых артерий)
3. Кистозно-слипчивый арахноидит
Чтобы избежать увеличения и появления новых кист, мы должны четко понимать и лечить первопричину их возникновения. Поэтому мы тщательно обследуем Вас на предмет нарушений кровообращения, инфекций, аутоиммунных заболеваний.
Доплеровское исследование сосудов головы и шеи (УЗДГ) поможет обнаружить сужение сосудов, обеспечивающих мозг артериальной кровью. Недостаток кровоснабжения может приводить к очаговой гибели мозгового вещества и появлению кист.
Исследования сердца (ЭКГ, Эхо-КГ). Мозг может быть недостаточно обеспечен кровью из-за нарушений ритма или сердечной недостаточности.
Анализ крови на свертываемость и холестерин. Повышение в крови концентрации холестерина и увеличенная свертываемость – основные причины закупорки сосудов мозга с последующим образованием кист. Эта проблема легко решается с помощью современных лекарств.
Мониторинг артериального давления. Эпизодические подъемы давления – частая причина инсультов и послеинсультных кист. Монитор – это маленький приборчик, который в течение 1 суток постоянно находится с Вами и записывает Ваше артериальное давление на карту памяти. Затем данные считываются компьютером и дают врачу полную картину давления за сутки.
Анализы крови на инфекции и аутоиммунные болезни нервной системы мы выполняем в случае подозрения на нейроинфекции, арахноидит, рассеянный склероз.
Киста головного мозга: лечение в Клинике «Эхинацея»
Первое, что мы сделаем – выясним, нуждается ли Ваша киста в лечении, с ней ли связано Ваше плохое самочувствие. Более половины всех кист вообще не нуждаются в лечении.
Лечение необходимо, если киста вызывает какие-либо симптомы, увеличивается в размерах, или есть риск появления новых кист.
Лечение кисты головного мозга проводится по поводу основного заболевания, вызвавшего её образование.
Рассасывание спаек мозговых оболочек при арахноидальных кистах – подробнее на странице нашего сайта об арахноидите. С этой целью мы применяем два мощных рассасывающих препарата: Карипаин (Карипазим) или Лонгидазу.
Если речь идет об инфекционном или аутоиммунном процессе, необходимо найти и устранить хронические очаги воспаления в организме. Лечение одними антибиотиками – практически бесполезно.
Если возник арахноидит – значит имеется брешь в иммунной защите, и прежде всего следует восстановить иммунный щит организма и уменьшить аутоиммунную агрессию. Все наши неврологи имеют специальную подготовку по иммунологии.
По результатам анализа крови на иммунный статус и инфекции мы предложим Вам последовательный и безопасный курс противоинфекционного и иммуномодулирующего лечения.
Лечение нарушений мозгового кровообращения предполагает выполнение трех условий: снижение свертываемости, снижение концентрации холестерина крови, нормализация артериального давления.
Одновременно используются Ноотропы (улучшают обеспечение клеток мозга кислородом и глюкозой) и Антиоксиданты (повышают устойчивость клеток мозга к повышенному внутричерепному давлению).
В нашей клинике Вы можете обратиться к любому неврологу. Обязательно возьмите с собой все доступные Вам медицинские документы, даже, на первый взгляд, не имеющие отношения к головному мозгу.
Киста головного мозга
Киста головного мозга — объемное внутричерепное образование, представляющее собой наполненную жидкостью полость. Часто имеет скрытое субклиническое течение без увеличения размеров. Проявляется в основном симптомами внутричерепной гипертензии и эпилептическими пароксизмами. Возможна очаговая симптоматика, соответствующая расположению кисты. Диагностируется по результатам МРТ и КТ мозга, у детей грудного возраста — по данным нейросонографии. Лечение проводится при прогрессирующем росте кисты и развитии осложнений, состоит в хирургическом удалении или аспирации кисты.
Киста головного мозга — локальное скопление жидкости в оболочках или веществе головного мозга. Киста малого объема, как правило, имеет субклиническое течение, выявляется случайно при нейровизуализирующем обследовании мозга.
Киста большого объема из-за ограниченности внутричерепного (интракраниального) пространства приводит к внутричерепной гипертензии и сдавлению окружающих ее мозговых структур. Клинически значимый размер кист значительно варьирует в зависимости от их локализации и компенсаторных возможностей.
Так, у детей раннего возраста, за счет податливости костей черепа зачастую наблюдается длительное латентное течение кист без признаков выраженной ликворной гипертензии.
https://www.youtube.com/watch?v=c8dvuyulHck
Киста головного мозга может обнаруживаться в различные возрастные периоды: от новорожденности до пожилого возраста.
Следует отметить, что врожденные кисты чаще проявляются в среднем возрасте (обычно в 30-50 лет), чем в детстве.
Согласно общепринятой в клинической неврологии практике в отношении замерших или медленно прогрессирующих кист малого объема применяется наблюдательно-выжидательная тактика ведения.
Киста головного мозга
В зависимости от места расположения выделяют арахноидальную и внутримозговую (церебральную) кисту.
Первая локализуется в мозговых оболочках и образуется за счет скопления цереброспинальной жидкости в местах их врожденной дупликатуры или спаек, сформировавшихся в результате различных воспалительных процессов.
Вторая располагается во внутренних структурах головного мозга и формируется на участке погибшей в результате различных патологических процессов мозговой ткани. Отдельно выделяют также кисту шишковидной железы, кисту сосудистого сплетения, коллоидную и дермоидную кисты.
Все мозговые кисты по своему генезу классифицируются на врожденные и приобретенные. К исключительно врожденным относятся дермоидная и коллоидная киста головного мозга. В соответствии с этиологией среди приобретенных кист различают посттравматические, постинфекционные, эхинококковые, постинсультные.
Факторами, провоцирующими формирование врожденной кисты мозга, являются любые неблагоприятные воздействия на плод в антенатальном периоде.
К ним относят фетоплацентарную недостаточность, внутриутробные инфекции, прием беременной лекарственных средств с тератогенным эффектом, резус-конфликт, гипоксию плода.
Врожденные кисты и другие аномалии развития головного мозга могут возникнуть, если развитие плода происходит в условиях внутриутробной интоксикации при наркомании, алкоголизме, никотиновой зависимости будущей матери, а также при наличии у нее хронических декомпенсированных заболеваний.
Приобретенная киста формируется вследствие черепно-мозговой травмы, родовой травмы новорожденного, воспалительных заболеваний (менингита, арахноидита, абсцесса головного мозга, энцефалита), острых нарушений мозгового кровообращения (ишемического и геморрагического инсульта, субарахноидального кровоизлияния).
Она может иметь паразитарную этиологию, например, при эхинококкозе, церебральной форме тениоза, парагонимозе Киста ятрогенного происхождения может сформироваться как осложнение операций на головном мозге.
В ряде случаев различные дистрофические и дегенеративные процессы в головном мозге также сопровождаются замещением церебральных тканей кистой.
Отдельную группу составляют факторы, способные спровоцировать увеличение размеров уже имеющегося интракраниального кистозного образования. Подобными триггерами могут выступать травмы головы, нейроинфекции, воспалительные внутричерепные процессы, сосудистые нарушения (инсульты, затруднение венозного оттока из полости черепа), гидроцефалия.
Наиболее характерна манифестация мозговой кисты с симптомов интракраниальной гипертензии. Пациенты жалуются на практически постоянную цефалгию, ощущение подташнивания, не связанное с едой, чувство давления на глазные яблоки, понижение работоспособности.
Могут отмечаться нарушения сна, шум или ощущение пульсации в голове, расстройства зрения (падение остроты зрения, двоение, сужение зрительных полей, появление фотопсий или зрительных галлюцинаций), легкая тугоухость, атаксия (головокружения, шаткость, дискоординация движений), мелкоразмашистый тремор, обмороки.
При высокой внутричерепной гипертензии наблюдается повторяющаяся рвота.
В ряде случаев киста головного мозга дебютирует впервые возникшим эпилептическим пароксизмом, за которым следуют повторные эпиприступы. Пароксизмы могут носить первично-генерализованный характер, иметь вид абсансов или фокальной джексоновской эпилепсии.
Очаговая симптоматика наблюдается гораздо реже общемозговых проявлений.
В соответствии с локализацией кистозного образования она включает геми- и монопарезы, сенсорные расстройства, мозжечковую атаксию, стволовые симптомы (глазодвигательные расстройства, нарушение глотания, дизартрию и др.).
Арахноидальная киста чаще имеет врожденный или посттравматический характер. Расположена в мозговых оболочках на поверхности мозга. Наполнена цереброспинальной жидкостью. По некоторым данным, до 4% населения имеют арахноидальные кисты головного мозга.
Однако клинические проявления наблюдаются лишь в случае большого скопления жидкости в кисте, что может быть связано с продукцией ликвора выстилающими полость кисты клетками. Резкое увеличение размеров кисты угрожает ее разрывом, приводящим к смертельному исходу.
Киста шишковидной железы (пинеальная киста) — кистозное образование эпифиза. Отдельные данные свидетельствуют о том, что до 10 % людей имеют малые бессимптомные пинеальные кисты.
Кисты диаметром более 1 см отмечаются намного реже и могут давать клиническую симптоматику.
При достижении значительных размеров, киста шишковидной железы способна перекрывать вход в водопровод мозга и блокировать ликвороциркуляцию, обуславливая окклюзионную гидроцефалию.
Коллоидная киста составляет около 15-20% внутрижелудочковых образований. В большинстве случаев располагается в передней области III желудочка, над отверстием Монро; в отдельных случаях — в IV желудочке и в районе прозрачной перегородки.
Наполнение коллоидной кисты отличается большой вязкостью. Основу клинических проявлений составляют симптомы гидроцефалии с приступообразным нарастанием цефалгии при определенных положениях головы. Возможны поведенческие расстройства, снижение памяти.
Описаны случаи возникновения слабости в конечностях.
Киста сосудистого сплетения образуется при заполнении цереброспинальной жидкостью пространства между отдельными сосудами сплетения. Диагностируется в различном возрасте.
Клинически проявляется редко, в отдельных случаях может давать симптоматику внутричерепной гипертензии или эпилепсии.
Зачастую кисты сосудистых сплетений выявляются по данным акушерского УЗИ на 20-й неделе беременности, затем они самостоятельно рассасываются и примерно к 28-й неделе внутриутробного развития уже не обнаруживаются на УЗИ.
Дермоидная киста (эпидермоид) является аномалией эмбрионального развития, при которой клетки, дающие начало коже и ее придаткам (волосам, ногтям), остаются внутри головного мозга.
Содержимое кисты наряду с жидкостью представлено элементами эктодермы (волосяными фолликулами, сальными железами и т. п.).
Отличается происходящим после рождения быстрым увеличением в размерах, в связи с чем подлежит удалению.
Клиническая симптоматика и данные неврологического статуса позволяют неврологу заподозрить наличие интракраниального объемного образования.
Для проверки слуха и зрения пациент направляется на консультацию отоларинголога и офтальмолога; проводится аудиометрия, визиометрия, периметрия и офтальмоскопия, на которой при выраженной гидроцефалии отмечаются застойные диски зрительных нервов.
Повышенное внутричерепное давление можно диагностировать при помощи эхо-энцефалографии. Наличие эпилептических пароксизмов является показанием к проведению электроэнцефалографии.
Однако, опираясь лишь на клинические данные, невозможно верифицировать кисту от гематомы, абсцесса или опухоли головного мозга. Поэтому при подозрении на объемное образование мозга необходимо применение нейровизуализирующих методов диагностики.
КТ головного мозга. Определяются кисты посттравматического характера в передних отделах обеих лобных долей
Использование УЗИ позволяет выявить некоторые врожденные кисты еще в период внутриутробного развития, после рождения ребенка и до закрытия его большого родничка диагностика возможна при помощи нейросонографии. В дальнейшем визуализировать кисту можно посредством КТ или МРТ головного мозга.
Для дифференцировки кистозного образования от опухоли мозга эти исследования проводят с контрастированием, поскольку в отличие от опухоли, киста не накапливает в себе контрастное вещество. Для лучшей визуализации кистозной полости возможно введение в нее контраста путем пункции кисты.
В отличие от МРТ, КТ головного мозга дает возможность судить о вязкости содержимого кисты по плотности ее изображения, что учитывается при планировании хирургического лечения. Основополагающее значение имеет не только установление диагноза, но и непрерывное наблюдение за кистозным образованием для оценки изменения его объема в динамике.
При постинсультном генезе кисты дополнительно прибегают к сосудистым обследованиям: дуплексному сканированию, УЗДГ, КТ или МРТ сосудов головного мозга.
Консервативная терапия малоэффективна. Лечение возможно только хирургическим путем. Однако большинство кист не нуждаются в активном лечении, поскольку имеют малый размер и не прогрессируют в размере.
В отношении их проводится регулярное динамическое наблюдение при помощи МРТ- или КТ-контроля. Нейрохирургическому лечению подлежат кисты, клинически проявляющиеся симптомами гидроцефалии, прогрессивно увеличивающиеся в размере, осложненные разрывом, кровотечением, сдавлением мозга.
Выбор метода операции и хирургического подхода осуществляется на консультации нейрохирурга.
В случаях тяжелого состояния пациента с расстройством сознания (сопор, кома) в экстренном порядке показано наружное вентрикулярное дренирование для уменьшения внутричерепного давления и сдавления мозга.
В случае развития осложнений в виде разрыва кисты или кровоизлияния, а также при паразитарной этиологии кисты хирургическое вмешательство выполняется с целью радикального иссечения кистозного образования; хирургическим доступом является трепанация черепа.
В остальных случаях операция носит плановый характер и осуществляется преимущественно эндоскопическим способом. Преимуществом последнего является малая травматичность и укороченный восстановительный период.
Для его осуществления необходимо лишь фрезевое отверстие в черепе, через которое выполняется аспирация содержимого кисты. С целью предупреждения повторного скопления жидкости в кистозной полости производится ряд отверстий, соединяющих ее с ликворными пространствами мозга, или осуществляется кистоперитонеальное шунтирование.
Последнее предполагает имплантацию специального шунта, по которому жидкость из кисты поступает в брюшную полость.
В послеоперационном периоде проводится комплексная реабилитационная терапия, в которой при необходимости принимают участие нейропсихолог, врач ЛФК, массажист, рефлексотерапевт.
Медикаментозная составляющая включает рассасывающие средства, препараты, улучшающие кровоснабжение и метаболизм головного мозга, противоотечные и симптоматические медикаменты.
Параллельно с целью восстановления мышечной силы и чувствительной функции, адаптации пациента к физическим нагрузкам, проводится физиотерапия, ЛФК, массаж, рефлексотерапия.
Клинически незначимая замершая киста головного мозга в большинстве случаев сохраняет свой непрогрессирующий статус и никак не беспокоит пациента в течение жизни.
Своевременно и адекватно проведенное хирургическое лечение клинически значимых кист обуславливает их относительно благоприятный исход. Возможен остаточный умеренно выраженный ликворно-гипертензионный синдром.
В случае формирования очагового неврологического дефицита он может иметь стойкий резидуальный характер и сохраняться после проведенного лечения.
Эпилептические пароксизмы зачастую проходит после удаления кисты, но затем часто возобновляются, что обусловлено формированием спаек и другими изменениями прооперированной области мозга. При этом вторичная эпилепсия отличается резистентностью к проводимой антиконвульсантной терапии.
Поскольку приобретенная киста головного мозга зачастую является одним из вариантов разрешения инфекционных, сосудистых, воспалительных и посттравматических интракраниальных процессов, то ее профилактикой является своевременное и корректное лечение указанных заболеваний с применением нейропротекторной и рассасывающей терапии. В отношении врожденных кист профилактикой служит охранение беременной и плода от влияния различных вредоносных факторов, корректное ведение беременности и родов.
Статьи
Черепно-мозговая травма (ЧМТ) и ее последствия представляют собой не только медицинскую, но и актуальную социальную проблему.
Последнее подтверждается тем, что значительное число пострадавших с черепномозговой травмой впоследствии признаются инвалидами.
По данным разных авторов, у 7–90 % лиц (в среднем у двух больных из трех), перенесших травму головы, остаются те или иные неврологические изменения функциональноорганического характера, которые традиционно обозначаются как последствия травмы [1–3].
Частота, тяжесть последствий травмы, трудности диагностики и сложность тактических подходов делают эту проблему важной в лечебнопрофилактическом отношении [3].
Одной из наиболее часто встречающихся форм последствий черепно-мозговой травмы является посттравматическая киста (ПК) головного мозга; по данным разных авторов, после перенесенной ЧМТ посттравматические кисты формируются в 40–60 % случаев [3].
Исследование основано на анализе 173 наблюдений больных с посттравматическими кистами головного мозга, леченными за последние 19 лет (с 1990 по 2009 гг.) в Крымском республиканском нейрохирургическом центре (г. Симферополь, Крымское республиканское учреждение «Клиническая больница им. Н.А.
Семашко), нейрохирургическом центре Донецкого областного клинического территориального медицинского объединения им. М.И. Калинина (г. Донецк) и 9-й, 11й клиниках НИИ нейрохирургии АМН Украины им. акад. А.П. Ромоданова (г. Киев).
Клиническая диагностика основывается на анализе данных анамнеза, неврологического, психического и соматического статусов больных, результатов офтальмологического и отоневрологического обследований, интраоперационных наблюдениях, данных нейровизуализационных методов исследования: рентгенографии, эхоэнцефалоскопии, электроэнцефалографии, компьютерной и магнитнорезонансной томографии головного мозга.
В исследованной группе больных было 145 (83,8 %) пациентов мужского пола и 28 (16,2 %) — женского, всех возрастов (от 10 месяцев до 75 лет).
Количество больных с легкой ЧМТ (сотрясение головного мозга и ушиб головного мозга легкой степени) — 10 (5,8 %), с ЧМТ средней степени тяжести (ушиб головного мозга средней степени тяжести и сдавление головного мозга подострыми или хроническими внутричерепными гематомами) — 8 (4,6 %), с тяжелой ЧМТ (ушиб головного мозга тяжелой степени и сдавление головного мозга острыми внутричерепными гематомами) — 155 (89,6 %) пациентов.
Большая часть больных обследовалась на этапе течения отдаленного периода ЧМТ — 153 (88,5%) пациента, в промежуточном и остром периодах ЧМТ нами были изучены соответственно 18 (10,4 %) и 2 (1,1 %) клинических случая.
Все больные были разделены на 3 группы соответственно морфологическим видам посттравматических кист головного мозга, а именно: больные с внутримозговыми посттравматическими кистами (ВМПК), субарахноидальными ПК (САПК) и порэнцефалическими ПК (ПЭПК) головного мозга.
Количество пациентов составило соответственно 134 (77,5 %), 18 (10,4 %) и 21 (12,1 %).
В 5 (2,9 %) случаях ПК выявлялись после перенесенного сотрясения головного мозга (данный диагноз был выставлен как диагноз при поступлении больного в стационар и как заключительный при выписке больного), в 5 (2,9 %) — как последствия перенесенного ушиба головного мозга легкой степени, 8 (4,6 %) — ушиба головного мозга средней степени тяжести, 31 (17,9 %) — ушиба головного мозга тяжелой степени, 124 (71,7 %) случая составили пациенты после лечения по поводу сдавления головного мозга.
Клиническая картина посттравматической кисты складывается из следующих основных синдромов: общемозговая симптоматика (нами были выделены цефалгический и ликворногипертензионный синдромы, а также оценивался уровень сознания); очаговая симптоматика (включает в себя поражение черепномозговых нервов, двигательные расстройства, сенсорные, координаторные расстройства и различные виды афатических нарушений); эписиндром; психопатологический (поведенческие расстройства и когнитивные нарушения); вегетативнососудистый синдром (вегетативнодистонические нарушения с наличием/отсутствием панических атак); астеноневротический синдром.
Уровень сознания при ВМПК в 100 % случаев соответствовал 15 баллам по шкале ком Глазго, при САПК — в 94,1 % и ПЭПК — в 95 %. Общемозговая симптоматика в виде цефалгии отмечалась соответственно в 61,8; 75; 71,4 % наблюдений.
Ликворногипертензионный синдром определялся при наличии субъективных характерных жалоб, данных нейровизуализационных методов исследования (КТ, МРТ) и картины изменений на глазном дне (застойный диск зрительного нерва либо его атрофия).
В случае ВМПК ликворногипертензионный синдром выявлялся в 15,5 % наблюдений, при САПК — в 25 % наблюдений, ПЭПК — в 28,6 % случаев.
Очаговая симптоматика без существенной разницы количества наблюдений выявлялась при всех формах ПК: ВМПК — 90,4 % случаев, САПК — 82,3 %, ПЭПК — 100 % наблюдений.
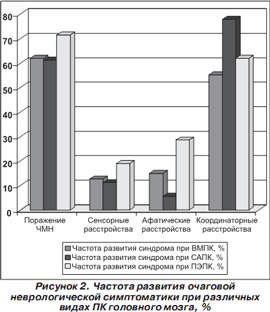
Двигательные нарушения почти одинаково часто определялись в клинической картине всех видов ПК (ВМПК — 81,6 %, САПК — 78,6 %, ПЭПК — 90 % случаев), однако степень их выраженности была различной (рис. 1).
Так, при САПК в подавляющем большинстве наблюдений двигательные расстройства были выражены пирамидной недостаточностью — 81,8 %. При ПЭПК преобладали различной степени выраженности парезы (от легко выраженного до глубокого) — 63,2 %, в то время как пирамидная недостаточность была зафиксирована в 36,8 % случаев.
В случае ВМПК частота встречаемости пирамидной недостаточности и парезов была приблизительно одинакова — 52,7 и 47,3 % соответственно. Однако при ВМПК чаще, чем при других формах кист, выявлялись парезы умеренной и глубокой степени выраженности — 26,4 %, причем глубокий парез — в 16,4 % случаев.
Для сравнения: при САПК умеренный гемипарез отмечался в 18,2 % наблюдений, глубокий не был выявлен ни в одном из случаев; при ПЭПК — 21,1 %, однако превалировали умеренные двигательные расстройства — 15,8 % (глубокий гемипарез выявлен в 5,3 % случаев).
Гемиплегия с отсутствием двигательной функции не была выявлена ни в одном из наблюдений.
Симптомы поражения черепно-мозговых нервов (ЧМН) были выражены преимущественно в виде центрального пареза лицевого и подъязычного нервов, значительно реже — глазодвигательных расстройств. Частота встречаемости данной симптоматики не являлась специфичной и примерно одинаково была выявлена при всех видах ПК: ВМПК — 61,9 %, САПК — 61,2 %, ПЭПК — 71,4 % наблюдений.
Сенсорные расстройства встречались довольно редко, а именно: при ВМПК — 12,7 % случаев, САПК — 11,2 %, ПЭПК — 19,0% случаев.
Афатические расстройства в различных формах (моторная афазия Брока, сенсорная афазия Вернике, амнестическая афазия) и другие корковые расстройства (алексия, аграфия) выявлялись, аналогично сенсорным проявлениям, редко. Так, при ВМПК они были выявлены в 14,9 % случаев, при САПК — в 5,6 % и при ПЭПК — в 28,6 % наблюдений.
Одними из превалирующих симптомов в клинике посттравматических кист головного мозга являлись координаторные расстройства (динамическая атаксия разной степени выраженности). При всех формах посттравматических кист отмечался значительный процент наблюдений. Так, при ВМПК — 55,2 % случаев, САПК — 77,8 %, ПЭПК — 61,9 % наблюдений.
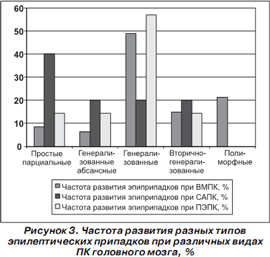
Частота развития очаговой неврологической симптоматики при различных видах посттравматических кист головного мозга представлена на рис. 2.
Одним из важнейших клинических синдромов при ПК головного мозга является эпилептический синдром. При всех формах ПК частота встречаемости эписиндрома примерно одинаково высока. Так, при ВМПК он встречается в 35,0 % наблюдений, при САПК — в 27,8 % и при ПЭПК — в 33,4 % случаев.
При сравнении типов припадков было выявлено, что при всех видах ПК преобладающими были генерализованные припадки — 68,0, 60 и 71,4 % соответственно (рис. 3).
Из них при ВМПК и ПЭПК чаще других встречались генерализованные — 49 и 57,1 % наблюдений, при САПК одинаково часто манифестировали генерализованные, вторичногенерализованные парциальные припадки и генерализованные абсансные (по 20 % случаев). Из простых парциальных припадков чаще всего развивались моторные джексоновские эпиприпадки.
Вегетативнодистонический синдром в виде симптомов вегетативной лабильности и, в части случаев, с наличием панических атак манифестировал в среднем в 23,1 % наблюдений. Существенных различий по формам ПК нами выявлено не было.
В клинике психопатологического синдрома нами выделены поведенческие и эмоциональноволевые расстройства, а также когнитивные нарушения, как правило, в виде расстройств памяти. Данный синдром отмечался в достаточно большом количестве наблюдений.
При ВМПК — 33,6 %, САПК — 44,5 %, ПЭПК — 47,6 % случаев.
Однако если при САПК во всех рассмотренных случаях психопатологический синдром проявлялся в виде эмоциональноволевых расстройств, то у пациентов с ВМПК и ПЭПК достаточно часто встречалось когнитивное снижение различной степени выраженности — 31,1 и 30 % соответственно.
Жалобы астенического характера и изменения фона настроения, а также отражение в заключительном диагнозе астеноневротического или астенодепрессивного синдромов встречались довольно часто, а именно: при ВМПК — 23,9 % наблюдений, САПК — 27,8 %, ПЭПК — 33,4 % случаев.
Помимо описания клинических проявлений посттравматических кист головного мозга, мы также изучили особенности клинического их течения в различные сроки ЧМТ. Нами были получены следующие данные.
В остром периоде ЧМТ были выявлены только ВМПК, которые в клинической картине проявлялись очаговыми симптомами в виде легко выраженного гемипареза, симптомами поражения ЧМН, дискоординаторными и афатическими расстройствами.
В промежуточном периоде ЧМТ при САПК во всех случаях отмечалась только общемозговая симптоматика в виде цефалгического синдрома.
При ВМПК, хоть и незначительно, превалировала очаговая симптоматика — 10,4 против 6,7 % соответственно, которая была представлена преимущественно двигательными расстройствами — 6,6 % (чаще легко выраженными — 66,6 %) и клиникой вовлечения ЧМН — 8,9 % наблюдений.
Общемозговая симптоматика была представлена цефалгическим синдромом — 77,8 % случаев, а также ликворногипертензионным синдромом — 22,2 % наблюдений. При ПЭПК одинаково часто встречались и общемозговая, и очаговая симптоматика — в 4,8 % наблюдений.
Общемозговая симптоматика в 100 % случаев была представлена цефалгиями, а очаговая — двигательными расстройствами (в 100 % — легко выраженными) и симптомами поражения ЧМН.
Ни при какой из форм ПК в промежуточном периоде не было выявлено манифестации эписиндрома, вегетативнососудистый, психопатологический и астеноневротический синдромы встречались в единичных случаях при ВМПК и еще реже — при ПЭПК.
В отдаленном периоде ЧМТ при всех формах ПК выявлялась и общемозговая, и очаговая симптоматика.
В случаях ВМПК и ПЭПК очаговая симптоматика превалировала над общемозговой: ВМПК — 79,1 и 53,7 %, ПЭПК — 95,2 и 61,9 % соответственно.
В случаях САПК степень выраженности очаговой и общемозговой неврологической симптоматики была одинакова — 83,4 %. Клинические проявления синдромов соответствовали описанным выше.
ВЫВОДЫ
Таким образом, в клинической картине течения ПК головного мозга целесообразно выделить следующие синдромы: общемозговой; очаговый (поражение ЧМН, двигательные расстройства, сенсорные, координаторные расстройства и различные виды афатических нарушений); эписиндром; психопатологический (поведенческие, эмоциональноволевые расстройства и когнитивные нарушения); вегетативнососудистый; астеноневротический.
Общемозговая симптоматика наиболее часто представлена цефалгическим синдромом. Ликворногипертензионный синдром более характерен для ПЭПК, что является интересным моментом, так как ПЭПК являются кистами, сообщающимися с ликворопроводящей системой головного мозга, соответственно, данный факт может быть использован для обоснования проведения шунтирующих операций при ПЭПК.
Очаговая симптоматика без существенной разницы в процентном соотношении выявлялась при всех клинических формах ПК.
Однако преобладающими симптомами являются двигательные и дискоординаторные нарушения различной степени выраженности, что значительно сказывается на трудоспособности пациентов и их социальной адаптации.
Причем интересен тот факт, что наиболее легко выраженные формы двигательных расстройств выявлялись в случае САПК, а наиболее тяжелые, а следовательно, и более инвалидизирующие — при ВМПК, что в целом соответствует морфологическим характеристикам видов ПК.
Также следует считать важной в клинической картине ПК головного мозга симптоматику корковых расстройств (несмотря на достаточно низкую частоту ее развития у больных с ПК, за исключением пациентов с ПЭПК), учитывая значительное их влияние на социальную адаптацию больных.
Существенных различий в частоте выявления эписиндрома нами отмечено не было — она достаточно высока при всех формах ПК (чаще всего при ВМПК).
Преобладающим типом припадков являются генерализованные, а именно при ВМПК и ПЭПК — первичногенерализованные, а при САПК одинаково часто манифестировали первичногенерализованные, вторичногенерализованные и генерализованные абсансные припадки. Из простых парциальных припадков чаще всего развивались моторные джексоновские эпиприпадки.
В клинике психопатологического синдрома, который выявляется достаточно часто при всех формах ПК, интересным является тот факт, что при САПК этот синдром проявляется только в форме эмоциональноволевых расстройств, в то время как при ВМПК и ПЭПК — и в виде когнитивных (преимущественно дисмнестических) расстройств.
В остром периоде ЧМТ были выявлены только ВМПК, проявляющиеся очаговыми симптомами в виде легко выраженных двигательных нарушений, симптомов поражения черепномозговых нервов (парез VII и XII пар по центральному типу), дискоординаторных и афатических расстройств.
В промежуточном периоде ЧМТ при САПК во всех случаях отмечалась только общемозговая симптоматика в виде цефалгического синдрома.
При ВМПК незначительно превалировала очаговая симптоматика, которая была представлена преимущественно легко выраженными двигательными расстройствами и клиникой вовлечения ЧМН (парез VII и XII пар по центральному типу).
Общемозговая симптоматика была представлена цефалгическим синдромом и уже проявляющимся в данном периоде ЧМТ ликворногипертензионным синдромом. При ПЭПК одинаково часто встречались и общемозговая, и очаговая симптоматика.
Общемозговая симптоматика всегда была представлена цефалгиями, а очаговая — всегда легко выраженными двигательными расстройствами и симптомами поражения ЧМН. Ни при какой из форм ПК в промежуточном периоде не было выявлено манифестации эписиндрома, вегетативнососудистый, психопатологический и астеноневротический синдромы встречались в единичных случаях при ВМПК и еще реже при ПЭПК.
В отдаленном периоде ЧМТ при всех формах ПК выявлялась и общемозговая, и очаговая неврологическая симптоматика. Однако в случаях ВМПК и ПЭПК очаговая симптоматика превалировала над общемозговой, в то время как при САПК выявлялось их паритетное соотношение. Клинические проявления синдромов соответствовали описанным выше.
Список литературы / References
1. Вейн А.М., Осетров А.С. Нейрофизиологические аспекты клинических проявлений последствий черепно-мозговой травмы // Нейродинамика черепно-мозговой травмы: Сб. науч. тр. Горьк. гос. мед. института. — Горький, 1984. — С. 61.
2. Диагностика, лечение и профилактика отдаленных последствий закрытых черепно-мозговых травм; реабилитация больных: Метод. рекоменд. / Сост. П.В. Волошин и др. — Харьков, 1990. — С. 3. 3. Николаев А.С. Хирургическое лечение посттравматических кист полушарий головного мозга: Автореф. дис… канд. мед. наук / Гос. науч.-клин. центр охр. здор. шахтеров СО РАМН. — Новосибирск, 2001. — 22 с.
Иошина Н.Н., МЕЖДУНАРОДНЫЙ НЕВРОЛОГИЧЕСКИЙ ЖУРНАЛ 5(27) 2009
Киста головного мозга – всегда опасный диагноз?
Субстанция человеческого мозга тонкая и нежная. Любые посторонние образования, будь то опухоль или жидкость, ведут к нарушению функционирования этого органа, порой угрожая жизнедеятельности человеческого организма.
Что такое киста головного мозга и насколько она опасна? Всегда ли необходима операция при кисте головного мозга или можно обойтись без хирургического вмешательства? Эти вопросы беспокоят многих. Ответы на них узнаем у исполнительного директора и главного врача ООО «МРТ Эксперт Липецк» Волковой Оксаны Егоровны.
— Оксана Егоровна, что такое киста головного мозга?
Киста (в переводе с греческого — пузырь) – одно из самых распространённых патологических образований, которое может возникнуть в любом месте нашего организма. Действительно, киста похожа на воздушный шарик, заполненный водой, увеличивающийся по мере поступления жидкости.
Такая патология действительно довольно часто появляется в головном мозге. Если говорить прицельно о кисте головного мозга, то чаще это – полость, заполненная спинномозговой жидкостью (ликвором), омывающей головной и спинной мозг.
Симптомы кисты головного мозга весьма разнообразны и зависят от месторасположения и сдавливания зоны черепной коробки. Однако, в течение долгого времени пузырь, наполненный жидкостью, может не доставлять беспокойства и обнаружиться только при проведении МРТ головного мозга.
Записаться на МРТ головы можно здесь
- — Чем киста отличается от абсцесса?
- Абсцессы на МРТ выглядят как крупные или мелкие кисты, но заполнены гнойным содержимым и окружённые зоной выраженного отека вещества мозга.
- — Какими бывают кисты головного мозга и по каким причинам они возникают?
- Кисты подразделяются на врождённые и приобретённые.
Врождённые кисты головного мозга являются результатом нарушения внутриутробного развития оболочек головного мозга. Чаще такого рода кисты локализуются в височных областях, в задней черепной ямке, так называемой пинеальной области (или области эпифиза). Врождёнными бывают и внутрижелудочковые кисты.
Приобретённые кисты, как правило — опухолевые кисты, и в таком случае киста – это «продукт» роста опухоли. Местами локализации таких кист являются доли мозга: лобная, височная, теменная, затылочная; полушария мозжечка.
Приобретённые кисты могут носить и посттравматический характер и возникать после излечения очагов ушиба головного мозга.
Также в своей практике мы встречаемся с кистами, возникающими после инсультов. В этом случае отмечается трансформация ишемического очага.
Если ишемический инсульт был обширным и по локализации произошёл ближе к коре, его исходом являются кистозно-глиозные изменения, представляющие несколько мелких или крупных кист, как виноградная гроздь.
Отмечу, что подобные изменения могут быть и последствием травм головного мозга, в том числе у детей.
Чем отличаются инсульт ишемический и геморрагический? Узнать здесь
В некоторых районах нашей страны, эндемичных по ряду инфекционных заболеваний, распространены паразитарные кисты, например, эхинококковые. Такие кисты заполнены жидкостью, представляющей продукт жизнедеятельности данного паразита.
— Кистозно-глиозные изменения бывают случайной находкой?
Да, если человек перенёс инсульт «на ногах». Не так давно в наш центр обратилась молодая пациентка, которую в течение трёх недель лечили от гипертонической болезни. Она жаловалась на шаткость походки, головокружение, слабость, головные боли и высокое давление. Участковый врач, решив, что симптоматика указывает на гипертонический криз, назначил соответствующее лечение.
Решение пройти МРТ головного мозга пациентка приняла самостоятельно. Мы выявили достаточно обширную зону недавних кистозно-глиозных изменений, что позволило сделать вывод, что в тот момент, когда у женщины произошёл резкий скачок давления, случился инсульт. Следовательно, и тактика лечения должна была быть иной.
От серьёзных последствий пациентку спасло то, что инсульт произошёл в той области мозга, в которой нет жизненно важных центров. Можно сказать, что она «родилась в рубашке». Но так бывает не всегда. Поэтому если вы неважно себя чувствуете – скачет давление, кружится и болит голова, вы испытываете слабость – не тяните с обращением в центр МРТ-диагностики.
Основываясь только на симптомах, поставить правильный диагноз зачастую бывает сложно.
— С какими типами так называемых «неопасных кист» головного мозга врачи центров «МРТ Эксперт» сталкиваются чаще всего?
Нередко мы находим у наших пациентов, как вариант врождённых образований, арахноидальные ликворные кисты. На снимках мы видим, что одна из долей мозга больше другой, а свободное место заполнено ликвором. Такие кисты появляются по причине того, что во время внутриутробного развития мозг формировался несимметрично и не влекут за собой никаких проблем для здоровья человека.
Я встречала пациентов, у которых с одной стороны не хватало четвёртой части мозга. Но при этом такая арахноидальная ликворная киста никак не отразилась на их самочувствии и мыслительной деятельности. Это происходит потому, что компенсаторные возможности центральной нервной системы высоки.
Поэтому говорить о размерах, являющихся нормой для такого вида кисты, не совсем корректно. Из случая, который я описала, видно – даже огромная арахноидальная ликворная киста может не доставлять человеку никакого дискомфорта, кроме головных болей в случае повышения внутричерепного давления.
Назначение лекарственных препаратов с целью нормализации оттока ликвора помогает таким пациентам снять головную боль.
Микрокисты эпифиза – другой вид неопасных кист, достаточно часто выявляемых при МРТ-исследованиях. Их размер обычно составляет от 3 до 5 мм. Если образование больше указанных параметров, мы рекомендуем провести МРТ с контрастным усилением. Это необходимо для того, чтобы исключить онкологию.
- Когда применение контраста при МРТ – необходимость? Узнать здесь
- Крупные кисты эпифиза нужно наблюдать в динамике, микрокисты не требуют такого внимания.
- — Какими симптомами проявляют себя кисты головного мозга?
Что касается врождённых, то это, в основном, «молчащие» кисты, крайне редко увеличивающиеся в размерах и приводящие к какой-то симптоматике. Этот вид кист не представляет никаких угроз и в плане озлокачествления.
Вторичные кисты могут давать симптомы, порой достаточно грозные. Чаще это — головные боли, при нарушении ликвородинамики бывает тошнота и рвота, возможно появление фокальных судорог – в лице, руке или ноге. Если размер кисты настолько велик, что приводит к смещению определённых структур головного мозга, это может привести к парезам, параличам, угнетению сознания.
Как снять головную боль напряжения? Узнать здесь
— МРТ позволяет определить вид кисты?
МРТ головного мозга с внутривенным контрастированием на аппарате мощностью не менее 1,5 Тесла позволяет определить тип кисты с высокой точностью. Каждый вид кисты по-своему накапливает контрастное вещество.
— Диагноз «киста головного мозга» — это всегда показание для операции?
Нет. При врождённых кистах, не дающих симптоматику, операции не проводятся. Эти кисты показано наблюдать с выполнением МРТ-исследования раз в 6 или 12 месяцев.
При приобретённых кистах, если речь идёт о кистозных формах метастатических опухолей, первичных глиальных опухолях, паразитарных кистах или абсцессах, нейрохирург часто принимает решение в пользу хирургического вмешательства. А коллоидные кисты третьего желудочка представляют собой ургентные ситуации, требующие срочного оперативного вмешательства.
— При проведении хирургического вмешательства по поводу кист головного мозга всегда проводится трепанация черепа?
Нет. Это зависит от локализации и типа кисты. При некоторых видах кист показано кистоперитонеальное шунтирование или микрохирургическая фенестрация базальных цистерн.
— К врачу какой специальности необходимо обратиться за консультацией, если в заключении после проведения магнитно-резонансной томографии указан диагноз «киста головного мозга»?
К неврологу или нейрохирургу. Как правило, в рекомендациях, как письменных, так и устных, мы указываем, консультация врача какой специализации нужна пациенту.
- На фото: Волкова Оксана Егоровна
- Другие статьи по теме:
- Что показывает МРТ гипофиза?
- Чем отличается открытый и закрытый томограф?
Лечение кисты головного мозга
Лечение арахноидальной кисты мозга – это лечение объемного образования.
Подобного рода опухоли представляет собой доброкачественную по своей природе полость, которая образовалась в результате расщепления оболочки, содержавшей жидкость, которая по своему составу схожа с цереброспинальной. Арахноидальная киста может проявляться при других заболеваниях или в качестве осложнения заболеваний.
Кисту лечат оперативным хирургическим вмешательством. Так, на сегодняшний день используются такие методы терапии, как:
- Эндоскопическая операция.
- Иссечение опухоли.
- Шунтирующие операции.
Основные показания к операционному лечению арахноидальной кисты головного мозга – это прогрессирующие симптомы. Симптоматика проявляет себя в виде судорожных пароксизмов, развития очаговой симптоматики, кровоизлияний, нарушения ликвороциркуляуии и другие.
Лечение ретроцеребеллярной кисты
Лечение ретроцеребеллярной кисты головного мозга начинается после диагностики заболевания и изучения симптоматики. Если заболевание протекает бессимптомно, то оно не нуждается в оперативном вмешательстве.
В этом случае, больному необходимо регулярно посещать невропатолога для контроля за размерами опухоли.
Если опухоль сопровождается болезненными симптомами и увеличивается в размерах, то терапия предусматривает хирургическую операцию.
Прежде чем назначить терапию, больной проходит обследование. Это позволяет выявить причины образования опухоли, подобрать оптимальный вариант (применение лекарств, хирургическое вмешательство) и оценить риски от выбранной терапии. Для лечения ретроцеребеллярной кисты используют три вида хирургического вмешательства:
- Шунтирование – выполняется процедура, которая позволяет распределить жидкость из опухоли по другим резервуарам в организме, для которых наличие жидкости является нормальным.
- Эндоскопия – современный и весьма безопасный метод. В череп вводится эндоскоп для выведения жидкости. Единственный недостаток эндоскопии в том, что она не позволяет удалять опухоли внутри мозга.
- Трепанация черепа (нейрохирургическая операция) – самая рискованная операция, но с ее помощью можно удалить не только содержимое новообразования, но и стенки опухоли, что обеспечивает полное выздоровление.
Лечение ликворной кисты
Лечение ликворной кисты мозга – осуществляется медикаментозным и хирургическим методами. Опухоль возникает в результате воспалительных процессов, кровоизлияний в мозговые оболочки, после инсультов и хирургических вмешательств.
Лечение ликворной кисты хирургическим методом осуществляется по таким показаниям, как: прогрессирующие судорожные пароксизмы, появление арахноидальных кист, нарушения ликвороциркуляции и другое. Чаще всего используются эндоскопическая операция, но при отсутствии показаний используют шунтирующую операцию (микронейрохирургическая).
Лечение лакунарной кисты
Лечение лакунарной кисты головного мозга это длительный процесс, который состоит из медикаментозной терапии и хирургического вмешательства. Но прежде чем начать терапию, врач проводит ряд диагностических процедур. Лакунарную кисту мозга диагностируют с помощью компьютерной и магнитно резонансной томографии.
Опухоль может появиться из-за травм, ударов, ушибов, гормональных сбоев в организме, врожденной предрасположенности к заболеванию и по ряду других причин, которые может определить только врач. Если новообразование не вызывает болезненных симптомов, то ее терапия заключается в регулярной диагностике неврологом для контроля состояния пациента.
Лечение кисты мозжечка
Лечение кисты мозжечка головного мозга полностью зависит от причин, которые привели к появлению заболевания. Терапия направлено на рассасывание образовавшихся спаек.
Для этого, в начале лечебной терапии пациентам назначают мощные препараты – «Карипаин» и «Лонгидаза».
Если опухоль появилась из-за аутоиммунных процессов в организме или инфекционных заболеваний, то пациенту назначают курс противовоспалительной терапии для устранения очага инфекции.
Хирургическое лечение осуществляется по ряду показаний. Операцию проводят при наличии судорожных припадков, признаков кровоизлияния в полость опухоли, выраженных нарушениях координации движений, прогрессирующего развития очаговой симптоматики. Независимо от вида терапии, прогноз, как правило, положительный, и заболевание удается полностью вылечить.
Лечение субарахноидальной кисты
Лечение субарахноидальной кисты головного мозга чаще всего проводится без хирургического вмешательства. Но если заболевание сопровождается прогрессированием болезненных симптомов, судорогами и кровоизлияниями в полость опухоли, то операция – это первый шаг к восстановлению здоровья мозга.
При хирургическом вмешательстве используют эндоскопический метод. Этот метод оперативного вмешательства имеет минимальное количество послеоперационных осложнений и малотравматичен. То есть восстановительный процесс после такй терапии проходит намного быстрее и успешнее.
Медикаментозное лечение
Медикаментозное лечение кисты головного мозга относится к методам консервативной терапии. Такой вид терапии направлен на устранение причин появления опухоли. Сильные лекарственные препараты эффективно восстанавливают кровоснабжение, рассасывают спайки, оказывают противовирусное, антибактериальное и иммуномодулирующее действие.
Если медикаментозное лечение кисты мозга оказывается малоэффективным, то используют методы операционного вмешательства. Чаще всего проводят эндоскопические операции, которые не вызывают осложнений в процессе восстановления и реабилитации. Если по ряду показаний эндоскопию не проводят, то пациента ждет шунтирование или нейрохирургическое вмешательство.
Лечение псевдокисты головного мозга
Основное отличие псевдокисты от кисты в наличии внутреннего слоя эпителия. Для диагностики используется ультразвуковое исследование и МРТ. Также необходимо пройти тщательное обследование у невропатолога.
После осмотра и проведения диагностики, врач назначает курс терапии. Лечение псевдокисты мозга представляет собой медикаментозную терапию и регулярное обследование у невропатолога.
Благодаря этому пациент может избавиться от головных болей и других сопутствующих заболеванию симптомов.
 МР-томограмма головного мозга. 1 – нормальные жидкостные полости (желудочки мозга). 2 – Внутримозговая жидкостная киста на месте погибшего участка мозга.
МР-томограмма головного мозга. 1 – нормальные жидкостные полости (желудочки мозга). 2 – Внутримозговая жидкостная киста на месте погибшего участка мозга.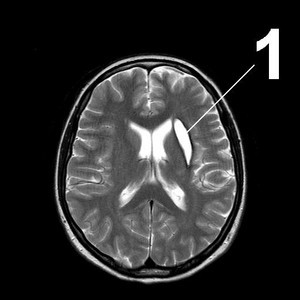
Оставить комментарий