
Диабетическая стопа (diabetic foot) — собирательное понятие включающее в себя комплекс осложнений сахарного диабета, приводящих к изменениям сосудов, иннервации стоп, поражениям костно-суставного аппарата и кожи. Самые опасные осложнения диабетической стопы — диабетическая гангрена, флегмона, деформация костей и патологические переломы. Все это в медицине носит название — синдром диабетической стопы (СДС).
Наши подходы к лечению диабетической стопы
- В Клинике инновационной хирургии работает круглосуточная помощь при осложненной диабетической стопе
- В любое время суток мы можем принять пациента, обработать гнойную флегмону или гангрену.
- Экстренное выполнение баллонной ангиопластики у пациентов с диабетической флегмоной
- Отделение гнойной хирургии, где проводится эффективное местное лечение язв при диабетической стопе
- Реконструктивно-пластическая хирургия при сложных ранах стопы
- Возможность выполнения сосудистых реконструкций бесплатно для пациента по полису ОМС
- Через сколько лет после начала сахарного диабета у меня могут возникнуть диабетические язвы или гангрена?
- При правильном уходе за стопами и периодическом осмотре у специалиста риск развития серьезных осложнений небольшой.
- У меня отсутствует чувствительность на ногах при диабете, это может быть первым признаком грозящей ампутации?
Нет, это проявления диабетической нейропатии. Необходимо проходить курсы лечения и периодически исследовать сосуды.
- Если возникла диабетическая гангрена значит ампутация неизбежна?
- При условии своевременного обращения к сосудистым хирургам нашего центра мы сможем восстановить кровообращение и удалить только мертвые ткани и сохранить ногу.
- Можно ли применять народные методы лечения диабетической стопы на дому?
Народные методы лечения могут вызвать лишь чувство иллюзии лечения диабетической стопы, но при этом не влияют на основные механизмы развития болезни. При гнойных поражениях, применение местных средств лишь усиливает прогрессирование инфекционного процесса.
Поражение сосудов и нервов при сахарном диабете может привести к неотложному состоянию, требующему принятия срочных мер для спасения конечности, а часто и жизни. При сахарном диабете может развиться тяжелое гнойное расплавление тканей стопы, которое в условиях иммунодефицита приводит к развитию сепсиса.
Только внимательное отношение к своим стопам и своевременное обращение к хирургу при появлении признаков диабетической стопы позволит предотвратить смертельно опасные осложнения.
Анаэробная диабетическая флегмона стопы
Лечение диабетической флегмоны — непростая задача. Вначале необходимо раскрыть все гнойные затеки и удалить все омертвевшие ткани. Назначаются мощные антибиотики. Если процесс инфекции остается остановить, то выполняются сосудистые операции, для улучшения кровотока. После начала заживления ран выполняются реконструктивно-пластические операции для формирования опорной стопы.
Анаэробная диабетическая гангрена
Поначалу на такие проколы пациенты не обращают внимание, однако через некоторое время возникает высокая температура, появляются черные пузыри наполненные жидкостью, развивается и быстро прогрессирует отек. Общее состояние стремительно ухудшается.
В подобных случаях действия хирургов должны быть решительными. Выполняется «гильотинная» ампутация в пределах абсолютно здоровых тканей, но культя не зашивается наглухо. Назначаются самые мощные антибиотики и проводится реанимационное лечение. Своевременное лечение позволяет спасти около 70% больных с газовой гангреной.
Сахарный диабет -эндокринное заболевание, которое развивается вследствие абсолютной или относительной недостаточности гормона инсулина, в результате чего развивается — постоянное увеличение содержания сахара в крови.
При сахарном диабете происходит нарушение всех видов обмена веществ: углеводного, жирового, белкового, минерального и водно-солевого. Высокий уровень сахара в крови может со временем привести к повреждению нервов, почек, глаз, костей и суставов, а самое главное -кровеносных сосудов.
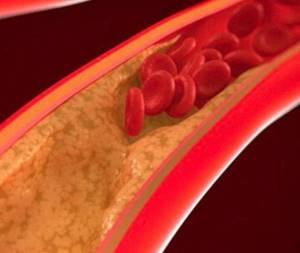
Диабетическая ангиопатия
Сахарный диабет поражает внутреннюю оболочку сосудов, вызывая их кальциноз и сужение. Со временем измененные сосуды тромбируются, что приводит к резкому ухудшению кровотока в ногах. Поражения сосудов при сахарном диабете приводит к развитию ишемической формы диабетической стопы — диабетической гангрене. Для спасения ноги требуется восстановление кровотока.
Диабетическая нейропатия
Поражение нервных стволов при диабете полностью или частично уменьшает чувствительность к боли, что способствует появлению травм и развитию трофических язв. Развивается нейротрофическая форма диабетической стопы. При нейропатии пациент с диабетом может быть не в состоянии чувствовать свои ноги.
Кроме того, нарушена секреция пота и кожного жира сальных желез, которые увлажняют и смазывают кожу стопы. Все это способствует развитию потертостей, микротравм кожи, повышению давления на кожу, кости и суставы стопы во время ходьбы.
При ненадлежащим уходе могут развиваться язвы, даже при условии хорошего кровотока.
Диабетическая остеоартропатия
При диабете нередко развивается остеопороз с поражением костей и суставов стопы. У пациентов с диабетической стопой нередко происходят безболезненные вывихи и спонтанные переломы, которые нередко замечают только после перфорации кожи костным отломком. Стопа деформируется, а повышение давления костей на кожу подошвы способствует образованию диабетических язв стопы.
Снижение иммунитета
При диабете снижается иммунитет и, как следствие, способность сопротивляться инфекции.
Имунные нарушения способствуют развитию бактериальной инфекции в трофических язвах, которая при отсутствии барьеров может очень быстро распространяться по мышцам и сухожилиям с развитием анаэробной диабетической флегмоны. Такая диабетическая гангрена очень опасна для жизни и нередко требует экстренной ампутации конечности.
Важно понимать, что любая диабетическая стопа, включает в себя все описанные нарушения, поэтому подход к лечению и уходу должен быть комплексным.
Эндоваскулярные методы лечения диабетической стопы (ангиопластика артерий голени при синдроме диабетической стопы) являются методом выбора при тяжелой диабетической гангрене, как средство спасения конечности.
Однако продолжительность эффекта ангиопластики при диабете несколько меньше, чем при шунтировании.
Рентгеноэндоваскулярные вмешательства производится без наркоза, без разреза через прокол артерии, с минимальной потерей крови.
Шунтирование сосудов
Для лечения диабетической стопы необходимо улучшение кровообращения в ноге и ликвидация критической ишемии. Если поражения артерий весьма значительные, требуется хирургические и микрохирургические методы восстановления кровотока.
Основным и эффективным методом коррекции артериального кровотока остается аутовенозное микрошунтирование, при котором в обход пораженных артерий проводятся новые сосуды, созданные из собственных вен пациента.
Наш Центр имеет уникальный опыт шунтирования артерий на уровне стопы.
Кожная пластика
Радикальное лечение сахарного диабета
Радикальное лечение сахарного диабета 2 типа — профилактика «диабетической стопы» и других осложнений. В последние годы проведены многочисленные научные исследования по проблеме сахарного диабета 2 типа. Изучены механизмы повышение уровня сахара, изменения метаболизма и причины развития осложнений.
Было замечено, что при выполнении некоторых операций для лечения ожирения у диабетиков, отмечается нормализация уровня сахара в крови.
Хирурги нашей клиники проводят уникальную операцию желудочного обхода (гастробайпасс), которая приводит к клиническому излечению или улучшению у 94 % больных с сахарным диабетом 2 типа.
Ишемическая форма диабетической стопы развивается на фоне диабетической ангиопатии, поражающей артерии голени и стопы. Характеризуется симптомами хронической артериальной недостаточности, появлением некрозов пальцев, больших язв. Отмечаются выраженные боли, связанные с критической ишемией ноги. На фоне плохого кровотока развиваются некрозы пальцев и стопы, возможно присоединение вторичной инфекции с развитием флегмоны.
Нейропатическая форма диабетической стопы
Поражение нервов при диабете приводит к появлению нейротрофических язв и проявляется разрушительными процессами стопы. Отмечается снижение или исчезновение чувствительности кожи стоп, появлением трещин и язв из потертостей от обуви на фоне диабетической полинейропатии. Лечение диабета, правильная ортопедическая обувь, препараты от нейропатии позволяют остановить деструктивный процесс. Присоединение вторичной инфекции может привести к развитию молниеносной флегмоны и ампутации.
Остеоартропатическая форма (диабетическая стопа Шарко)
Диабетическая гангрена
- Никогда не ходите босиком. Из за сниженной чувствительности в стопе вы можете не заметить, что маленькие камешки или осколки прокололи кожу подошвы. Это может привести к массивной инфекции.
- Мойте ноги каждый день с мягким мылом и теплой водой. Проверьте сначала температуру воды не опуская туда ноги. Вытирать каждую ногу полотенцем очень аккуратно, но не тереть энергично. Будьте осторожны протирая между пальцамиг. Используйте лосьон, чтобы смягчить и увлажнить кожу. Это предотвращает сухие трещины кожи и уменьшает риск инфекции.
- Обрезайте ногти на пальцах ног только прямо и избегайте обрезания углов. Для их обработки используйте пилочку. Если вы обнаружите вросший ноготь на пальце ноги, обратитесь к врачу. Это поможет избежать инфекции.
- Не используйте антисептические растворы и электрогрелки на область стоп. Не кладите ноги на радиаторы или перед камином. Вы можете не почувствовать ожога.
- Всегда держите ноги в тепле. Спите в носках и не мочите ноги в дождь или снег.
- Не курите. Курение повреждает кровеносные сосуды и уменьшает способность организма доставлять кислород. В сочетании с сахарным диабетом, курение значительно увеличивает риск ампутации.
Проверьте свои ноги каждый день. Надо исключить проколы, синяки, потертости, покраснение, волдыри, язвы, царапины, порезы и проблемы с ногтями. Используйте зеркало для осмотра подошв.
Подбор обуви при диабетической стопе
Необходимо тщательно выбирать обувь. Она не должна быть тесной, иметь твердых или втирающихся поверхностей, поэтому важно исключить использование босоножек и фиксации обуви между пальцами.
При прогулках необходимо снимать обувь каждые два часа и осматривать стопы. Обувь должна быть из кожи или ткани, лучше всего изготавливать ее под заказ.
Избегайте заостренных носков и высоких каблуков, в них стопа получает повышенную нагрузку и может сдавливаться. При любой возможности снимайте обувь и оставайтесь в носках.
Соблюдая эти несложные правила вы сможете избежать развития осложнений диабетической стопы
Своевременное вмешательство специалиста позволяет сохранить ногу при диабетической гангрене. Тактика должна быть предельно агрессивна. Все 3 задачи лечения должны выполняться быстро и одновременно.
Наши методы лечения диабетической стопы позволяет сохранить ногу и заживить язвы 85% пациентов с тяжелой формой сосудистых поражений.
Совершенствование тактики диагностики и лечения больных позволяют снизить частоту ампутаций у больных на 85%.
Мы занимаемся не только восстановлением кровотока в пораженной ноге, но и сами продолжаем лечить трофические поражения на стопе, применяя различные эффективные методы лечения. За последние годы мы не проводили высоких ампутаций бедра при диабете, даже при прогрессирующей гангрене нам удавалось сохранить пациентам коленный сустав и возможность ходить в будущем.
Синдром диабетической стопы (СДС) является основной причиной ампутаций конечностей при сахарном диабете. При втором типе сахарного диабета синдром диабетической стопы развивается в 10 раз, чем у больных с I типом диабета. Лечение чаще всего начинается достаточно поздно.
Результатом этого являются ампутации конечностей, увеличивающие смертность больных в 2 раза и и требующие сложной реабилитации больных.
Гангрена: причины, симптомы, диагностика и лечение болезни
Гангрена представляет собой участок омертвения тканей организма, черного или темно-фиолетового цвета (рис. 1). Чаще всего поражаются пальцы рук и ноги, кисти, стопы, реже – внутренние органы, такие как легкие или кишечник.
Рисунок 1. Гангрена стопы. Источник: PHIL CDC
Причины
В основе развития гангрены всегда лежит один из трех основных пусковых факторов или их комбинация: нарушение кровоснабженияа, инфекция и травматическое повреждение тканей.
Нарушение кровоснабжения
Это одна из основных причин развития гангрены дистальных отделов конечностей (пальцев рук и ног, кистей, стоп) и внутренних органов.
Кровь обеспечивает доставку кислорода и питательных веществ ко всем органам и тканям организма.
Соответственно, при спазме или тромбозе сосудов и нарушении кровоснабжения в них развивается ишемия (изменения, вызванные дефицитом кислорода и питательных веществ), а затем начинается отмирание тканей – некроз.
Причинами нарушений кровообращения могут быть:
- атеросклероз,
- сахарный диабет,
- заболевания периферических артерий (облитерирующий эндартериит),
- болезнь или синдром Рейно.
Инфекции
Одна из частых причин развития гангрены – инфекционные (чаще всего – бактериальные) заболевания. Наиболее распространенным примером служит газовая гангрена, которая провоцируется клостридиями (Clostridium perfringens). Однако на фоне нарушения нормальной работы иммунной системы (иммунодефицитных состояний) вызывать развитие патологии могут и другие нелеченные инфекции.
Травматические повреждения
Менее распространенный вариант происхождения заболевания – тяжелые повреждения кожи и расположенных под ней мягких тканей. Кроме этого, поврежденные области становятся «входными воротами» для инфекций – местом проникновения бактерий в организм.
Развитием гангрены могут осложняться тяжелые травмы с синдромом длительного сдавливания (например – при ДТП или катастрофах), обморожения, термические и химические ожоги. В редких случаях она возникает после перенесенных операций, когда не соблюдаются правила асептики и антисептики и не используется профилактическая терапия антибиотиками.
Кто в группе риска?
Существует ряд факторов риска, напрямую или косвенно повышающих вероятность развития гангрены.
Сахарный диабет
Высокий уровень глюкозы в крови (гипергликемия), обусловленный дефицитом инсулина, способствует развитию гангрены сразу по нескольким причинам.
Во-первых, избыточный уровень сахара повреждает стенки кровеносных сосудов, препятствуя току крови в них. Из-за этого в отдаленные участки тела не поступает должного количества кислорода и питательных веществ.
Во-вторых, гипергликемия приводит к поражению периферических нервов и нарушению чувствительности. Чаще всего – нижних конечностей. За счет этого повышается риск травматизации.
В-третьих, при сахарном диабете страдают функции иммунной системы, из-за чего процесс заживления даже небольших порезов и ссадин существенно затягивается, снижается сопротивляемость организма инфекциям. Как результат, высокий риск некроза нижних конечностей. У этого осложнения диабета существует даже собственное название – «диабетическая стопа».
Ожирение
Ожирение связано с нарушением нормального метаболизма в организме, из-за чего оно часто ассоциируется с сахарным диабетом, атеросклерозом и дисфункцией иммунитета.
Также избыточное количество жировой ткани приводит к механическому сдавливанию кровеносных сосудов, тем самым нарушая кровоснабжение дистальных отделов конечностей.
Кроме этого, на фоне ожирения ухудшается заживление ран и, соответственно, повышается риск развития инфекций.
Слабость иммунной системы
Если иммунная система не способна полноценно выполнять свои функции, даже незначительные инфекционные заболевания могут приводить к опасным осложнениям, в том числе – к гангрене.
К иммунодефицитным состояниям, помимо ранее упомянутых ожирения и сахарного диабета, относятся:
- Инфицирование ВИЧ и СПИД.
- Длительное злоупотребление алкоголем, курение. Они также напрямую повреждают кровеносные сосуды, повышая риск развития гангрены.
- Употребление инъекционных наркотиков, таких как героин.
- Злокачественные опухоли и их лечение: химиотерапия, лучевая терапия.
- Аутоиммунные патологии и терапия глюкокортикостероидами.
- Возраст старше 60 лет.
- Почечная недостаточность.
- Врожденные нарушения иммунной системы.
Важно! Существуют данные, указывающие на возможность развития гангрены пальцев рук и ног на фоне COVID-19. Вероятная причина – нарушение свертываемости крови на фоне коронавирусной инфекции и образование тромбов в артериях малого диаметра.
Классификация
В зависимости от причин развития, внешних характеристики и характера течения принято выделять следующие виды гангрены:
- Сухая гангрена. Чаще всего встречается у людей с аутоиммунными и сосудистыми патологиями. Основная локализация – дистальные отделы конечностей. С инфекциями, как правило, не связана.
- Влажная гангрена. Практически всегда обусловлена инфекцией или вторичным инфицированием ран после ожогов, обморожений или сухой формы заболевания. Склонна к быстрому распространению.
- Газовая гангрена. Редкий, чрезвычайно опасный вариант гангрены. Причина возникновения – травмы с инфицированием глубоких тканей клостридиями, которые в процессе своей жизнедеятельности выделяют газ.
- Внутренняя гангрена. Это вариант заболевания, при котором вследствие нарушения кровоснабжения происходит отмирание внутренних органов, чаще всего – аппендикса, участков кишечника, желчного пузыря, легких.
- Гангрена Фурнье. Разновидность заболевания, при которой возникает некроз половых органов. Чаще всего наблюдается у мужчин и связана с инфекциями мочеполовой системы.
- Гангрена Мелени. Сопровождается поражением кожи. Возникает спустя 1-2 недели после перенесенных оперативных вмешательств или незначительных травм. Возбудителями чаще всего становятся золотистый стафилококк, β-гемолитические стрептококки группы А.
Симптомы гангрены
Несмотря на клинические особенности, можно выделить ряд симптомов, общих для всех видов гангрены. К ним относятся:
- Изменение цвета кожи в зоне поражения до темно-фиолетовых, бурых оттенков или черного цвета.
- Появление волдырей или отека в зоне поражения.
- Выпадение волос и появление выраженного блеска кожи.
- Сильная боль, парестезии (ощущение «мурашек» на коже») с последующей утратой чувствительности.
- Снижение температуры кожи в зоне поражения.
Сухая гангрена
Сухая гангрена развивается неспешно, в течение месяцев или даже лет. Первыми признаками заболевания становятся сильная боль и парестезии в пораженной области. При этом болевые ощущения зачастую настолько сильны, что подавить их удается только с помощью наркотических обезболивающих.
Далее возникают внешние изменения в виде мумификации (рис. 2). Кожа становится сухой и сморщенной, а ее цвет с телесного переходит в коричневый, бурый, темно-синий или черный.
Общий объем анатомического участка, например – толщина пальцев или кисти, уменьшается. Визуально четко определяется так называемая демаркационная линия – разграничение между здоровой тканью и участком некроза.
При этом выделений, неприятного запаха и нарушения общего состояния человека не происходит.
Рисунок 2. Сухая гангрена. Источник: PHIL CDC
Влажная гангрена
Для влажной гангрены характерно быстрое развитие. Внешние изменения напоминают трупное разложения с увеличением в объеме участка тела и неприятным гнилостным запахом (рис. 3).
Кожа при этом становиться резко болезненной и горячей на ощупь. Далее она приобретает зеленоватый или темно-синий цвет, на ней появляются пузыри и происходит выделение гнойных масс.
Локальные изменения сопровождаются повышением температуры тела, общей слабостью и недомоганием.
Рисунок 3. Влажная гангрена. Источник: PHIL CDC
Газовая гангрена
Газовая гангрена развивается быстро. Уже спустя 5-7 часов с момента получения травмы (инфицирования) возникают первые признаки заболевания: резкое повышение температуры тела и учащение сердцебиения.
Локально отмечается изменения цвета кожи на серый или светло-синий, а зона раны становиться резко болезненной. При прогрессировании на коже в области поражения могут появляться черные пузыри.
При глубоких ранах отмечается характерный «вареный» вид мышц по краям гангрены.
При надавливании на отечные края раны из них выделяются пузырьки газа с резким сладковато-гнилостным запахом. При пальпации прилегающих областей, помимо усиления боли, отмечается крепитация – характерный звук, напоминающий хруст снега. Общее состояние человека при этом быстро ухудшается.
Важно! Газовая гангрена, без быстрого удаления омертвевших тканей и начала антибактериальной терапии, может привести к смерти в течение нескольких дней или даже часов.
Внутренняя гангрена
При развитии внутренней гангрены какие-либо внешние изменения в большинстве случаев отсутствуют. При этом сильно страдает общее состояние человека, что проявляется выраженным интоксикационным синдромом: резко повышается температура тела до 39-40°C, возникает головная боль, общая слабость. Также повышается частота дыхания и сердцебиения, возникают боли в области пораженного органа.
Гангрена Фурнье
Данный вид гангрены начинается как воспаление подкожной жировой клетчатки в лобковой области и в области половых органов, что проявляется отеком и покраснением в зоне поражений.
К ним быстро присоединяется резкая боль, местное повышение температуры и лихорадка. На коже появляются темно-фиолетовые очаги, сливающиеся между собой, возникает крепитация.
Из половых органов могут появляться гнойные выделения.
Гангрена Мелени
Первыми признаками заболевания становиться боль или усиление болезненности в зоне травмы и незначительный отек, которые могут быть единственными проявлениями на протяжение нескольких дней. Далее участок поражения становиться плотным, кожа темнеет и на ней возникают волдыри, наполненные мутным или кровянистым содержимым.
Когда обратиться к врачу?
Гангрена – это опасное состояние, при первых признаках которого необходимо немедленно обратиться за медицинской помощью. Только в условиях медицинского учреждения может быть выполнена вся необходимая диагностика и проведено необходимое лечение.
При развитии гангрены высок риск попадания продуктов разложения тканей и бактерий в систему кровообращения. Это приводит к развитию жизнеугорающих состояний, требующих неотложной медицинской помощи – сепсиса и септического шока. Первыми их проявлениями могут быть:
- Падение артериального давления.
- Учащение сердцебиения при «слабом пульсе» – еле уловимой пульсации артерии при измерении пульса.
- Головокружение и слабость при вставании.
- Учащение дыхания, одышка и ощущение нехватки воздуха.
- Рвота и диарея.
- Появление холодного, липкого пота.
- Выраженная бледность кожи.
Лечение гангрены
Лечение гангрены комплексное и включает как медикаментозную терапию, так и оперативные вмешательства.
Сюда входит иссечение пораженной ткани, профилактика инфицирования или предотвращение распространения инфекции, а также устранение проблемы, которая привела к развитию гангрены.
К сожалению, ткани, подвергшиеся гангренозным изменениям, уже не могут быть восстановлены, и единственным выходом является их удаление.
Хирургическое лечение
Целью оперативного вмешательства является удаление мертвой ткани и предотвращение распространения гангрены. В зависимости от тяжести поражения может выполняться иссечение зоны некроза или ампутация пальца, кисти/стопы или части конечности в пределах здоровых тканей с формированием культи и возможностью подбора протеза.
Развитие гангрены приводит к удалению пораженных тканей. Tridsanu / Depositphotos
Восстановление кровотока
В некоторых случаях может быть проведено хирургическое вмешательство для восстановления кровотока в пораженном участке. Это позволяет уменьшить зону поражения и предотвратить отмирание еще жизнеспособных тканей. Для этого используются следующие основные методы:
- Шунтирование – «обход» непроходимого сосуда за счет соединения места, расположенного дальше места закупорки, с другими артериями.
- Ангиопластика – внутрисосудистая операция, при которой специальный баллон помещается в узкую или заблокированную артерию и надувается, чтобы открыть сосуд. После этого в нее помещается стент, который поддерживает артерию в открытом состоянии.
Медикаментозная терапия
Борьба с бактериальной инфекцией подразумевает использование антибиотиков. При гангренах предпочтительным способом их введения являются внутривенные инъекции. Это позволяет вводить более высокие дозы и обеспечивает большую вероятность попадания действующего вещества к месту поражения.
С целью подавления интоксикационного синдрома и улучшения общего состояния также проводится внутривенная капельная терапия глюкозой и плазмозаменителями. При сильной боли назначаются обезболивающие препараты из группы нестероидных противовоспалительных препаратов или наркотические анальгетики.
Гипербарическая кислородная терапия
Гипербарическая оксигенотерапия – это альтернативное метод лечения влажной гангрены, а также вариантов патологии, возникающих на фоне сахарного диабета и поражения периферических артерий. Она подразумевает использование специальных камер, наполненных кислородом под высоким давлением.
Считается, что вследствие подобного лечения высокий уровень кислорода рассеивается в кровотоке и достигает пораженных участков, а это ускоряет заживление. Также высокая концентрация кислорода может подавлять активность бактерий (в том числе – клостридий).
Прогноз
Без своевременного лечения гангрена быстро приводит к опасным осложнениям и потере пораженной части тела. При присоединении инфекции или изначально инфекционном происхождении заболевания может развиваться сепсис и происходить вторичное инфицирование внутренних органов, чаще всего – печени, почек, легких и сердца.
В то же время, при раннем восстановлении кровообращения в пораженных тканях при ишемической этиологии часто удается минимизировать ущерб и сохранить возможность к восстановлению нормальной активности и жизнедеятельности.
Профилактика
К советам, которые могут помочь предотвратить появление гангрены, относятся:
- Полноценное лечение сахарного диабета с регулярным контролем уровня глюкозы в крови.
- Контроль массы тела и питания. Избегание ожирения или истощения.
- Отказ от курения и употребления наркотиков, алкоголя.
- Соответствующая обработка любых ран и повреждений. При подозрении на инфицирование раны следует обратиться за медицинской помощью и провести профилактический курс антибиотикотерапии.
- Выбор одежды и обуви в соответствии с погодой, что поможет избежать обморожений и ожогов.
Заключение
Гангрена может развиваться по разным причинам и иметь разные симптомы и развитие. Несмотря на это, она всегда чрезвычайно опасна и требует немедленного лечения. Иногда от того, насколько рано была выполнена операция, зависит не только возможность вести активный образ жизни, но и сама жизнь.
Гангрена при диабете
Хирургам Инновационного сосудистого центра удаётся сохранить ногу и возможность ходить у более чем 90% больных с диабетической гангреной. Ампутация в нашей клинике назначается только при полном гнойном распаде конечности, когда спасать уже больше нечего. При первых признаках влажной гангрены при сахарном диабете обращайтесь в Инновационный сосудистый центр и мы обязательно вам поможем.
В России из 80 000 ампутаций в год более 60 000 связаны с развитием гангрены конечности на фоне сахарного диабета.
Слабое развитие службы профилактики сосудистых осложнений диабета, отсутствие сети кабинетов диабетической стопы приводит к тому, что почти 30% диабетиков теряют свои ноги от ампутации.
Редкие эндокринологи объясняют пациентам правила ухода за стопами, осуществляют визуальный контроль и осмотр стоп у этих пациентов. Чаще всего общение эндокринолога с пациентом сводится к коррекции уровня сахара и выписывании рецептов на инсулин.
Сухая гангрена при диабете
Сухая гангрена при сахарном диабете развивается вследствие диабетической макроангиопатии, то есть поражения стенки сосудов кальцинированными бляшками. Количество кальция в сосудах таково, что даже при бесконтрастном рентгеновском исследовании видны пораженные бляшками сосуды отлично видны на снимках.
Сухая гангрена развивается у больных с компенсированным диабетом и артериальной недостаточностью. При сахарном диабете всегда существует риск перехода сухой гангрены во влажную, с развитием опасных для жизни осложнений. Лечение сухой гангрены заключается в восстановлении кровотока и удалении только омертвевших тканей. Сложность заключается в характере поражения стенок сосудов.
Чаще всего имеются протяженные сужения артерий и закрытые боковые перетоки. Лечение пациентов с сухой гангреной на фоне диабетической ангиопатии отличается от обычного атеросклероза. Необходимо иметь техническую возможность для выполнения гибридных вмешательств, сочетания ангиопластики и шунтирования.
Удаление некрозов возможно проводить после восстановления кровотока, так как непосредственной угрозы общего заражения крови при сухой гангрене не существует.
Влажная гангрена при сахарном диабете
В отличие от сухой, влажная диабетическая гангрена почти всегда связана с инфекцией и нередко развивается на фоне существующего синдрома диабетической стопы.
Травмы, связанные с раздавливанием тканей, острая закупорка сосуда тромбом (эмболия) могут быстро отрезать кровоснабжение пораженного участка ноги, вызывая гибель ткани и повышенный риск инфекции.
На фоне сахарного диабета микробы при влажной форме некроза могут быстро распространиться по всему телу.
Газовая гангрена — это редкое, но очень опасное заболевание. Она начинается, когда инфекция проникает глубоко внутрь мышц или органов, чаще в результате травмы. Бактерии, которые вызывают газовую гангрену, носят название клостридий. Они выделяют опасные токсины, которые наносят тяжелый ущерб организму.
Характерным для этой формы гангрены симптомом является образование пузырьков в тканях. Кожа при развитии газовой гангрены становится бледной и серой на вид, а при нажатии слышен характерный треск (крепитация), за счёт пузырьков в тканях.
Если не лечиться, то без квалифицированной помощи смерть может наступить в течение 48 часов.
Тактика лечения влажной гангрены при сахарном диабете заключается в экстренном вмешательстве на очаге гнилостного расплавления ткней (некрэктомия, вскрытие флегмоны) со срочным проведением сосудистой операции по восстановлению кровотока. Если гангрену удаётся остановить, то следует этап восстановительного лечения с заживлением остаточных ран.
Причины влажной гангрены
Развитие деструктивных процессов в ноге возможно у пациентов со сниженной иммунной защитой на фоне сахарного диабета, при других факторах ослабления организма. Для перехода сухой гангрены во влажную необходимо довольно продолжительное время и формирование значительного отёка из-за вынужденного опускания больной ноги.
Развитие диабетической гангрены нижних конечностей нередко можно связать с попытками лечить начальные сухие некрозы пальцев с помощью «народных средств» — говяжьей печени, хлебного мякиша и им подобным.
Эти «рекомендации» требуют длительного закрытия гангренозного очага «народными снадобьями». Соответственно создаётся прекрасная среда для размножения бактерий и прогрессированию гнойного процесса.
Гнойно-некротическая гангрена нижних конечностей при сахарном диабете развивается молниеносно из-за распространения инфекции вдоль сухожилий.
Основным фактором риска потери ноги является сахарный диабет в стадии декомпенсации с поражением артерий голени (ангиопатия) и плохой уход за ногами при начальной стадии синдрома диабетической стопы.
Осложнения
Основное осложнение влажной гангрены — это развитие общего заражения организма. Это состояние наблюдается у 85% больных, не подвергшихся активному хирургическому лечению. Сепсис неминуемо ведёт к смерти. Гангрена ног при диабете приводит к летальному исходу у 60% заболевших, не получивших квалифицированную и своевременную помощь.
Тромбоз глубоких вен — одно из очень частых осложнений, которое ухудшает ситуацию с кровообращением. Тромботические массы могут быть инфицированными и с током крови переносят инфекцию по организму. Глубокий венозный тромбоз ног нередко способствует тромбоэмболии лёгочной артерии и приводит к внезапной смерти.
Прогноз
При отсутствии хирургической помощи все пациенты с влажной гангреной умирают от сепсиса. Основной подход к лечению до сих пор заключается в экстренной высокой ампутации. Поэтому можно сказать, что для большинства больных с влажной гангреной последняя заканчивается потерей ноги.
Для профилактики развития заболевания диабетику необходимо изменить свой образ жизни, избавиться от лишнего веса, аккуратно подходить к обработке стопы, следить за мелкими травмами пальцев и ссадинами.
Необходимо своевременно, при первых признаках изменений на ступнях и ногтях, обращаться за помощью к специалистам по диабетической стопе — подологам.
Диабетическая гангрена
Диабетическая гангрена – это омертвление участка тела при сахарном диабете. Обычно страдают дистальные отделы нижних конечностей. Основными симптомами являются боли, черный (черно-синий, темно-багровый) цвет конечности, отсутствие чувствительности и кровоснабжения в пораженной зоне. При влажном некрозе наблюдается нагноение, тошнота, озноб, гипертермия. Диагноз выставляется на основании анамнеза и данных внешнего осмотра, для оценки состояния тканей и сосудов назначают МРТ, УЗДГ, рентгенографию, проводят определение лодыжечно-плечевого индекса, неврологическое обследование. В зависимости от распространенности и вида некроза осуществляют консервативные мероприятия, некрэктомию или ампутацию конечности.
Гангрена – локальное омертвление части тела живого организма. Является причиной инвалидизации. В случае влажного некроза становится причиной интоксикации организма продуктами распада тканей. Диабетическая гангрена – тяжелая форма синдрома диабетической стопы.
В группе риска развития данной патологии находится около 35-40% больных сахарным диабетом, эпидемиологический показатель составляет 3,5-8,5%. При СД 1 типа вероятность возникновения гангрены резко увеличивается через 7-10 лет после дебюта болезни, при диабете 2 типа риск данного осложнения существует с начала заболевания.
Больные с СД второго типа страдают гангреной в 10 раз чаще лиц с 1 типом сахарного диабета. 8-12% пациентов с подтвержденным диагнозом нуждаются в ампутации конечности.
Диабетическая гангрена
Ключевым этиологическим фактором является тяжелое течение сахарного диабета. Нарушение метаболизма глюкозы становится причиной возникновения сосудистых, неврологических и костно-суставных изменений, приводящих к развитию гангрены. К первичным и второстепенным причинам диабетического некроза конечностей относят:
- Декомпенсацию СД. Длительная гипергликемия лежит в основе сосудистых и неврологических расстройств. Гангрена формируется на фоне недостаточности кровотока, гипоксии тканей, снижения чувствительности.
- Деформации стопы. Ограниченная подвижность суставов, неравномерное распределение нагрузки на стопу, перегрузка ее отдельных участков ведут к нарушению трофики тканей и деформации стопы. Появляются потертости, трещины и язвы, в области которых в последующем образуются участки некроза.
- Иммунодефицитные состояния. Отмечается снижение адаптационных и защитных механизмов организма. Пациенты становятся более уязвимыми к случайным повреждениям кожи, инфицированию ран.
- Сопутствующие заболевания. Гангрена чаще диагностируется у больных с патологиями сердечно-сосудистой и мочевыделительной системы. В группу риска относят лиц пожилого возраста с тяжелой нефропатией, сердечной и венозной недостаточностью, избыточным весом.
- Социально-экономические факторы. Зачастую осложнения СД обусловлены низкой комплаентностью пациентов – несоответствием их поведения рекомендациям и назначениям врача-эндокринолога. Другие факторы – недоступность медицинской помощи и асоциальный образ жизни.
К механизмам развития гангрены относят периферическую нейропатию, ангиопатию и деформацию стоп с образованием участков высокого давления. Патогенетической основой гангрены являются расстройства кровообращения.
Гипергликемия провоцирует структурно-функциональные изменения крупных и мелких сосудов. Мембрана капилляров утолщается, расслаивается, нарушается избирательная фильтрация и обменная диффузия жидкостей.
Питательные вещества и кислород не поступают в нужном количестве, в тканях накапливаются продукты метаболизма.
Образование атеросклеротических бляшек приводит к сужению или блокированию просвета артерий крупного и мелкого калибра. На этом фоне формируются деструктивные изменения, запускаются некротические процессы. При нарушении питания и снабжения кислородом клетки погибают.
Если этот процесс происходит постепенно, вероятно развитие сухой гангрены – ткани обезвоживаются, мумифицируются. Причиной возникновения влажной гангрены становится гибель клеток в процессе гниения.
Разложение тканей происходит под воздействием бактерий, наблюдается скопление гноя и газов.
Сухая гангрена возникает при медленно формирующемся нарушении кровообращения. Пораженной оказывается ограниченная область тканей, распространение некроза нехарактерно. На стадии ишемии ощущается сильная боль ниже уровня закупорки сосуда. Кожные покровы бледнеют, становятся мраморно-синеватыми.
Температура пораженной ноги снижена, отмечается ухудшение чувствительности, возможны покалывания, зуд, жжение. В здоровых тканях, граничащих с очагом некроза, развивается воспалительный процесс с выраженным полнокровием.
В результате формируется демаркационная линия – пограничная зона острого воспаления.
Из-за отека в зоне демаркации длительно сохраняется болевой синдром. Другие виды чувствительности в нижележащих отделах полностью утрачены. Пораженный участок черный, темно-синий или черно-коричневый. Некроз распространяется от периферии к области с нормальным кровообращением, затем процесс останавливается.
Некротические ткани по линии демаркации размягчаются и замещаются грануляционной тканью, постепенно образуется рубец. Иногда происходит самопроизвольное отторжение отмершей части (спонтанная ампутация).
Погибшие ткани высыхают, а не распадаются, поэтому больные чувствуют себя удовлетворительно, признаки интоксикации отсутствуют.
Первыми проявлениями влажной гангрены становятся побледнение кожных покровов, образование пятен и пузырьков с сукровичной жидкостью. Пораженная область холодная на ощупь, чувствительность отсутствует или существенно снижена, вены расширены.
Отек быстро прогрессирует, граница между пораженными и здоровыми участками не определяется, некроз распространяется в проксимальном направлении. Ткани, подвергшиеся гниению, имеют тестоватую консистенцию и зловонный запах. Цвет – от серого до темно-черного. При пальпации слышен характерный звук, напоминающий хруст или свист.
Нарастают симптомы общей интоксикации: высокая температура тела, вялость, заторможенность, головная боль, тошнота, рвота.
Несмотря на интенсивное развитие диагностических методик в клинической эндокринологии, примерно у 47% больных диабетическая гангрена диагностируется на поздних стадиях. Самыми тяжелыми последствиями являются ампутация конечности и смерть от интоксикации или сепсиса.
Согласно статистике, в экономически развитых странах каждый год выполняется 6-8 ампутаций нижней конечности на 1 000 диабетических больных. Эти цифры не учитывают ампутацию части стопы, таким образом, реальные показатели осложнений выше. В России ежегодно производится около 12 000 операций.
Стопы лишается 1,2% больных СД I типа, 0,7% пациентов с СД II типа. Ампутации на уровне голени и выше осуществляются 0,4% и 0,1% больных соответственно.
Постановка диагноза при наличии развернутой клинической картины не вызывает затруднений.
Выявление диабетической гангрены на ранних стадиях является задачей для полипрофессиональной бригады специалистов.
Лицам из группы риска требуются регулярные осмотры эндокринолога, сосудистого хирурга, ортопеда. При обнаружении признаков осложнений проводится полный комплекс исследований, который включает:
- Клинический опрос, осмотр. В анамнезе отмечаются нарушения чувствительности, отечность, боли, образование язв. При осмотре определяется изменение цвета кожи от красноватого до черного, отек (при колликвационном некрозе) или уменьшение объема конечности (при коагуляционном поражении), деформация стопы, ограничение подвижности суставов. При инфицировании из раны выделяется гной. Снижены или полностью утрачены различные виды чувствительности. Ослаблены коленные и ахилловы рефлексы. Лодыжечно-плечевой индекс – менее 0,6-0,9.
- Лабораторные исследования. В крови выявляется высокий уровень глюкозы натощак (более 7 ммоль/л) и гликозилированного гемоглобина (более 6,5%), повышенные значения холестерина, триглицеридов, ЛПВП и ЛПНП. В моче – увеличенная концентрация глюкозы и кетоновых тел. При гнойном воспалении назначается бактериальный посев отделяемого на микрофлору.
- Инструментальные исследования. Распространенными методами для оценки сохранности кровотока являются УЗДГ и рентгеноконтрастная ангиография сосудов нижних конечностей. Характерно снижение капиллярного кровообращения, увеличение регионарного сосудистого сопротивления, поражение сосудистого русла, нарушение проходимости сосудов ниже области окклюзии. Из визуализирующих методов диагностики наиболее востребованными считаются рентгенография и МРТ стопы. Обнаруживаются признаки остеоартропатии, остеопороза, остеолиза в областях плюсны и предплюсны, гиперостозы.
Лечение осуществляется в условиях хирургического стационара. Сахароснижающие препараты заменяют инсулином, проводят коррекцию дозировок для достижения состояния компенсации СД.
Выполняют общие мероприятия, направленные на оптимизацию работы сосудов и сердца, устранение интоксикации, повышение активности иммунной системы.
В составе системной терапии используют лекарственные средства, улучшающие кровообращение (ангиопротекторы, корректоры микроциркуляции), растворяющие тромбы (антикоагулянты прямого действия), купирующие спазмы (спазмолитики).
Для нормализации АД в программу лечения вводят диуретики, антагонисты кальция, ингибиторы АПФ, бета-блокаторы.
При поступлении назначают антибиотики широкого спектра действия, в последующем производят коррекцию антибиотикотерапии с учетом чувствительности возбудителя.
Тяжелым больным проводят переливания крови, инфузии растворов для коррекции обменных нарушений, реанимационные мероприятия. Для разгрузки пораженной стопы применяют костыли и инвалидные коляски.
При сухой гангрене показано преимущественно консервативное ведение. Выполняют перевязки, омертвевшие ткани при появлении признаков отделения удаляют в условиях перевязочной. Используют местные средства для очищения раневой поверхности, стимуляции эпителизации.
При влажной гангрене из-за интоксикации и опасности распространения некроза лечение оперативное, осуществляется после формирования демаркационной линии.
Для локализации процесса конечность обкладывают пузырями со льдом, производят внутриартериальные введения антибиотиков.
Иссечение омертвевших тканей обычно проводят через 1-3 суток после поступления. Возможна некротомия, некрэктомия и ампутация конечности. Целью некротомии (рассечения тканей) является определение границ некроза, уменьшение интенсивности гнойно-воспалительного процесса, борьба с общей интоксикацией.
Некрэктомию (удаление нежизнеспособных тканей) выполняют при небольших зонах некроза. В последующем назначают перевязки, после очищения раны по показаниям применяют аутодермопластику и другие методики для закрытия дефекта.
При обширном омертвении тканей и угрозе распространения процесса на вышележащие отделы требуется ампутация.
В отдаленном периоде при отсутствии противопоказаний осуществляют плановые вмешательства, направленные на восстановление кровообращения и предотвращение повторного развития гангрены.
Преимущественно используются малоинвазивные операции, не требующие длительного периода реабилитации. Тип процедуры определяется индивидуально.
Возможно стентирование периферических артерий, эндоваскулярная дилатация, артериализация вен конечности.
Сухая гангрена считается прогностически благоприятным вариантом патологии, степень нарушения опорности конечности зависит от распространенности процесса. У лиц с влажной гангреной прогноз менее благоприятный как в отношении сохранения функций конечности, так и в отношении жизни.
Причиной летального исхода может стать позднее обращение за медицинской помощью, распространение гнойно-некротического процесса на проксимальную часть конечности, сепсис, декомпенсация функций внутренних органов на фоне выраженной интоксикации. Профилактика основана на корректной терапии СД.
Важно строго выполнять все назначения врача, включая прием медикаментов, соблюдение низкоуглеводной диеты и режима физической активности.
Стоит отказаться от вредных привычек, способствующих развитию атеросклероза (курение, употребление алкоголя и жирной пищи), избегать случайных ран, выбирать ортопедическую обувь и следить за ее чистотой внутри, регулярно выполнять гигиенические процедуры по уходу за ногами.
 Сухая гангрена при диабете
Сухая гангрена при диабете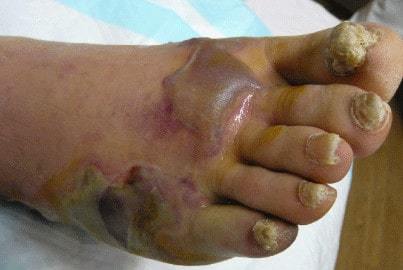 Влажная гангрена при сахарном диабете
Влажная гангрена при сахарном диабете
Оставить комментарий