Главная / Лечение рака / Лечение рака крови
Раком крови в непрофессиональном общении называют злокачественные новообразования, первично поражающие кроветворную ткань и циркулирующие в крови лейкоциты.
В официальной медицинской терминологии такие заболевания называются лейкозами или лейкемией.
Иногда раком крови называют лимфомы, но это не совсем так, поскольку в этом случае поражение костного мозга служит лишь следствием метастазирования.
Злокачественное перерождение при лейкозах происходит на уровне стволовых клеток. Процессы патологического деления и клонирования атипичных клеток, подавление естественной клеточной гибели приводят к замещению нормальных форменных элементов крови опухолевыми.
Врачи
Моров Олег Витальевич
Директор по лечебной части, врач — радиотерапевт, кандидат медицинских наук
Член ESTRO, PATPO. Ассистент кафедры онкологии, радиологии и паллиативной медицины КГМА. Стаж в радиологии — 18 лет , общий — 19 лет.
Подробнее
Лучевая терапия при лейкозах имеет ограниченное применение. Повреждающее действие ионизирующего излучения на здоровые ткани отнюдь не способствует улучшению общего состояния пациента и плохо влияет на общий прогноз. С учетом того, что химиотерапия позволяет достаточно эффективно добиваться ремиссии, классическая лучевая терапия отходит на второй план.
Отзывы
Хочу выразить огромную благодарнсть всему коллективу центра лучевой терапии – лечащему врачу Аглуллиной Марии Викторовне, медсестре Хафизовой Гульфие, мед регистратору Дияровой Венере – за доброе, чуткое отношение ко мне. В этот нелегкий период борьбы, лечения, очень важно отношение окружающих тебя людей, медицинского персонала. Желаю всем сотрудникам крепкого здоровья, счастья и любви!
Огромное спасибо за все!
Пациент из г. Казань
30 июля 2020
Все отзывы История Рушаны, рак легкого
«Здравствуйте, меня зовут Рушана, я живу в городе Казани и оказалась в этом центре, как и многие, наверное, люди нежданно-негаданно для себя. Потому что большую часть своей жизни мы не предполагаем, что мы можем еще с чем-то столкнуться, что в нашей жизни могут быть какие-то серьезные трудности, которые мы еще до этого не преодолевали.
Все истории
Цены
| Консультация врача онколога радиотерапевта | 1 500 | шт. |
| Консультация врача детского онколога | шт. | |
| Повторная консультация специалистов | 500 | шт. |
| Топометрия на специализированном компьютерном томографе первичная | 15 000 | процедура |
| Топометрия на специализированном компьютерном томографе повторная | 7 000 | процедура |
| Дозиметрическое планирование лучевой терапии (томотерапии) первичное | 20 000 | шт. |
| Дозиметрическое планирование лучевой терапии (томотерапии) повторное | 7 000 | шт. |
| Лучевая терапия (томотерапия), включая IMGRT (*) | 280 000 | курс |
| Лучевая терапия (томотерапия) стереотаксическая радиохирургия(*) | 250 000 | курс |
| Лекарственная сопроводительная терапия: внутривенные введение в процедурном кабинете (без учета стоимости лекарственных препаратов) | 1 000 | процедура |
| Лекарственная сопроводительная терапия: внутримышечное введение в процедурном кабинете (без учета стоимости лекарственных препаратов) | 200 | процедура |
| Топометрическая разметка | 750 | процедура |
Основы классификации
Изначально лейкоз делили на «острый» и «хронический», имея в виду не характер течения заболевания, как это принято в других направлениях медицины, а предполагаемую продолжительность жизни пациента. В последних классификациях лейкозы различают по двум основным критериям:
- Клеточный фенотип — совокупность всех происходящих в клетке процессов.
- Степень дифференциации на момент клинических проявлений. Все разнообразные клетки организма берут общее начало от стволовых. По мере своего созревания они постепенно приобретают узкую специализацию. Чем выше степень дифференциации, тем клетка больше отличается от стволовых предшественников
Таким образом, выделяют 4 основных лейкоза, каждый из которых делится на множество подтипов:
- Острый лимфоцитарный лейкоз — самое распространенное онкологическое заболевание у детей. Представлен незрелыми и аномально долго живущими лимфоцитами.
- Хронический лимфоцитарный лейкоз. Чаще встречается в зрелом и пожилом возрасте. Представлен атипичными, но морфологически созревшими лимфоцитами.
- Острый миелоцитарный лейкоз — самый распространенный лейкоз у взрослых, который может носить вторичный характер. Представлен клетками-предшественниками миелоидного ряда — гранулоцитов и моноцитов.
- Хронический миелоцитарный лейкоз. Встречается в любом возрасте и представлен большим количеством незрелых клеток миелоидного ряда.
В отдельную группу выделяют так называемые миелодиспластические синдромы — целую группу заболеваний, при которых наблюдается неправильное развитие (дисплазия) клеток-предшественников различных линий кроветворения и дефицит зрелых форменных элементов в крови. У пациентов с такими заболеваниями повышается риск развития острого миелоидного лейкоза, но у большинства больных этого не случится.
Различные типы лейкоза имеют свои особенности, обусловливающие клиническую картину, течение заболевания, прогноз для жизни. Возможны бластные кризы, при которых заболевание приобретает характеристики острой патологии и угрожает жизни пациента.
Причины и факторы риска
Истинные причины большинства лейкозов пока неизвестны. Существуют факторы, которые возможно увеличивают риск развития заболевания:
- проникающая радиация;
- действие некоторых химических соединений, например, бензола;
- лечение некоторыми цитостатиками (химиотерапия);
- инфицирование вирусом Эпштейна–Барра;
- хромосомные нарушения, в том числе синдром Дауна;
- иммунодефицитные состояния.
Следует отметить, что, несмотря на то, что перечисленные факторы повышают риск развития лейкемии, у подавляющего большинства людей этого не происходит.
Клинические появления
Острые лейкозы обычно развиваются достаточно стремительно, и первые симптомы дают знать о себе за несколько недель до постановки диагноза. Нарушение нормального кроветворения приводит к таким частым симптомам лейкемии, как анемия и повышенная кровоточивость.
В то же время другие проявления патологии неспецифичны и не всегда позволяют объективно ее заподозрить. Это слабость, недомогание, лихорадка, снижение веса.
Обычно причины лихорадки при этом неизвестны, хотя в некоторых случаях дефицит гранулоцитов способствует быстрому развитию бактериальных инфекций.
Повышенная кровоточивость проявляется склонностью к образованию гематом, петехиальными высыпаниями, носовыми кровотечениями, менструальными нарушениями.
Поражение костного мозга может вызвать боли в костях, что особенно характерно для детей с острыми лимфолейкозами.
Возможно появление признаков инфильтрации атипичным клетками тех или иных органов: увеличение печени, селезенки, лимфатических узлов.
Хронические лимфолейкозы прогрессируют медленно. Нередко они вообще не имеют клинических проявлений или сопровождаются неспецифическими симптомами — незначительной лихорадкой или немотиврованной слабостью.
Клинические проявления на ранних стадиях хронического миелолейкоза похожи, но спустя определенный промежуток времени происходит избыточное накопление опухолевых клеток и заболевание переходит в фазу бластного криза с резким ухудшением состояния пациента.
Прогноз
Значимые различия в природе и течении лейкозов обусловливают разный общий прогноз заболевания и эффективность проводимого лечения.
Острые лимфоцитарные лейкозы
Ремиссия после стандартной терапии у детей имеет место в более чем 95% случаев. Более того, пятилетняя выживаемость без признаков заболевания, которую можно расценивать как выздоровление, у детей достигает 75% и более. У взрослых эти показатели составляют 70–90% и 30–40% соответственно.
Острые миелолейкозы
Ремиссию удается достигнуть у 50–85% пациентов. В 20-40% случаев отмечают длительный безрецидивный период. Последний показатель несколько повышается при проведении интенсивной химиотерапии или пересадки стволовых клеток.
Хронические лимфоцитарные лейкозы
В отсутствие лечения, пациенты на начальных стадиях заболевания живут в среднем 5-20 лет, на поздних — 3-4 года после постановки диагноза. Меньшая продолжительность жизни связана с быстрым развитием недостаточности спинного мозга. Излечение при этой патологии обычно невозможно, а задача терапии состоит в увеличении продолжительности жизни и улучшении ее качества.
Хронические миелолейкозы
До появления таргетных цитостатиков, и в частности иматиниба, в течение двух лет после постановки диагноза погибало до 10% пациентов. Сегодня, если лечение начато в хроническую фазу, пятилетняя выживаемость превышает 90%. Основная опасность этого типа лейкозов заключается в бластных кризах, после которых в течение достаточно короткого времени погибает абсолютное большинство больных.
Диагностика
В постановке диагноза и дифференциальной диагностике ключевую роль играют лабораторные исследования:
- Общий анализ и мазок периферической крови. Можно отметить снижение уровня гемоглобина и тромбоцитопению, нарушение дифференцировки лейкоцитов, появление бластных клеток. Содержание белых кровяных телец может колебаться от 1*109/л до 200*109/л.
- Коагулограмма. Возможны различные нарушения в свертывающей системе крови, особенно при промиелоцитарном лейкозе.
- Аспирационная биопсия костного мозга. В биоптате обнаруживают высокое содержание бластов — до 95%.
- Иммунофенотипирование — лабораторный метод, позволяющий определить тип лейкоза, что крайне важно для определения тактики лечения.
- Цитогенетическое исследование. Проводится для определения хромосомных аномалий, которые могли привести к развитию заболевания.
- Биохимический анализ крови. Позволяет определить общее состояние организма, например, обнаружить почечную или печеночную недостаточность.
Помимо этого, для выявления инфильтрации клетками различных органов применяются методы лучевой диагностики: УЗИ, КТ, рентгенография.
Лечение
Тактика терапии при различных типах лейкемии может существенно отличаться. Основные методы лечения:
- Химиотерапия. Применяется для достижения ремиссии и ее закрепления практически при всех типах лейкемии.
- Терапия моноклональными антителами. Сравнительно молодой метод таргетной терапии, обеспечивающий избирательное уничтожение клеток опухоли. Применяется при острых и хронических лимфолейкозах.
- Дистанционная лучевая терапия. Вспомогательный метод лечения, в большей степени востребованный при поражении ЦНС или с паллиативной целью при хроническом лимфолейкозах.
- Пересадка гемопоэтических стволовых клеток. Высокоэффективный, но не всегда доступный метод лечения, который может применяться при большинстве лейкемий.
В каждом случае перед врачом стоит задача выбора наиболее оптимальной тактики в зависимости от типа лейкемии и ее стадии. Так, например, агрессивное ведение хронического миелолейкоза подчас оказывается опаснее для пациента, чем лечение в недостаточном объеме.
Сколько стоит курс лечения?
Курс лечения вместе с предлучевой подготовкой стоит 258 000 рублей. Есть возможность оформления рассрочки на весь период лечения.
Есть ли онлайн-консультация? Для жителей других регионов, а также для тех, кому визит к врачу затруднителен, наш центр предоставляет возможность бесплатной онлайн — консультации.
Документы, которые необходимы для получения онлайн-консультации? Для получения консультации о возможности получения томотерапии, вам необходимо направить нам все имеющиеся у вас медицинские выписки и обследования, включая гистологическое заключение. Направление на бесплатную консультацию не требуется.
Возможно ли лечение детей? Томотерапия наиболее благоприятна для лечения детей, так как лучевая терапия проходит щадящим методом, не задевая здоровые органы и ткани развивающегося ребенка.
На какой стадии можно применять лучевую терапию? В современной онкологии возможности лучевой терапии применяются очень широко на любой стадии.
Однако каждому пациенту требуется индивидуальный подход, так как выбор тактики и плана лечения зависит от многих факторов: расположения опухоли, сопутствующих заболеваний, возраста и общего состояния пациента.
Поэтому для получения информации о возможности лечения, необходимо получить консультацию врача-радиотерапевта.
Хронический миелолейкоз
Что такое рецидив при ХМЛ?
Слово рецидив используется, если была ремиссия.
В отношении ХМЛ ремиссия может быть, во-первых, гематологической, то есть когда исчезают все внешние проявления заболевания (нормализация размеров печени и селезенки, исчезновение очагов поражения в органах), а также полная нормализация показателей периферической крови; во-вторых, цитогенетический, когда клетки с Филадельфийской хромосомой (Ph) уже не выявляются; и третий вариант, молекулярной, когда наиболее чувствительными молекулярно-генетическими методами (полимеразно-цепная реакция, ПЦР) продукт (транскрипт) патологического гена BCR-ABL не удается выявить. Существование молекулярной ремиссии спорно, так как возможность выявления транскрипта гена зависит от чувствительности используемого гена, качества реагентики и опыта сотрудников лаборатории. К тому же, чувствительность современных методик в целом ограничена. На сегодняшний день даже в наилучших лабораториях мира патологический транскрипт выявляется, если его количество больше, чем 1 на 100 000 транскрипта нормального контрольного гена. В вязи с этим слово молекулярная ремиссия в научной литературе заменена термином «негативность ПЦР».
- Так как есть разные уровни ремиссии, то есть и разные уровни рецидива — гематологический (появление поражения разных органов, вновь ухудшение показателей клинического анализа крови), цитогенетический (появление Ph-позитивных клеток), молекулярный (вновь выявление транскрипта BCR-ABL).
- Аномальная Pb’-хромосома в клетке больного ХМЛ
- Как можно обнаружить «рецидив ХМЛ»?
На сегодняшний день независимо от глубины достигнутой ремиссии, вплоть до молекулярной, рекомендуется постоянная непрерывная терапия ингибиторами тирозин киназ (ИТК). Перерывы в терапии или отмена препаратов показаны только из-за осложнений, связанных именно с ИТК. Естественно препараты также отменяют, если исходно не было эффекта или достигнутый эффект был позже утрачен.
На фоне терапии крайне важен мониторинг уровня лейкемических клеток с помощью не просто клинического анализа крови, но обязательно цитогенетического (особенно в течение первого года лечения) и ПЦР исследований. Именно молекулярно-генетические методики обнаруживают первые признаки рецидива болезни (появление лейкемических клеток) и свидетельствуют о возникшей неблагоприятной ситуации.
Почему возникает рецидив?
Причин множество и не все они изучены. Перечислю только наиболее яркие или изученные:
Как ни странно, нередкой причиной рецидива является неадекватный приём препарата пациентами. К сожалению, приходится сталкиваться с ситуацией, когда пациент самовольно снижает дозу препарата, вовсе перестаёт его принимать или принимает время от времени.
Одновременный длительный приём лекарств или веществ, снижающих концентрацию ИТК. Известно, что эти препараты разрушаются в печени под воздействием определенных ферментов — цитохромов. Есть большая группа лекарств или веществ, значительно повышающих активность этих цитохромов.
В такой ситуации ИТК могут распадаться быстро, их концентрация резко снижается и, следовательно, снижается их эффективность. Поэтому, пациентов мы всегда предупреждаем о целесообразности сообщать нам, обо всех принимаемых препаратах. Мы не рекомендуем прием БАДов из-за невозможности оценить их влияние на концентрацию ИТК.
К известным средствам, значительно активирующим цитохромы и снижающим активность ИТК относится, например, зверобой.
Эффективность ИТК также может снижаться из-за недостатка белков, которые «вкачивают» в клетку препараты или, наоборот, избытка белков, которые их «выкачивают» из клетки. Это может привести к снижению внутриклеточной концентрации ИТК.
Наиболее изученной причиной рецидивов следует считать появление мутаций (изменений) в гене BCR-ABL. Существует более 90 видов мутаций, которые могут менять структуру BCR-ABL белка. Не все они приводят к нарушению строения того участка белка, куда прикрепляются все ИТК.
Поэтому, не все мутации одинаково плохо влияют на результаты лечения. К тому же для разных препаратов есть своя группа «плохих» мутаций. При этом есть одна мутация, появление которой приводит к неэффективности всех 3-х препаратов (иматиниб, нилотиниб, дазатиниб), зарегестрированных в России.
Только ИТК под названием понатиниб (зарегистрирован в США в конце 2012 года) способен преодолеть те изменения, которые данная мутация привносит в клетку. Крайне важно выполнение мутационного анализа уже при появлении первых признаков неэффективности того или иного ИТК.
Результаты данного анализа во многом помогают гематологу подобрать «правильный» ИТК для конкретного пациента.
Можно ли предотвратить рецидив?
Безусловно, можно, если причиной является неправильный приём препарата. Хотя не всегда удаётся исправить ситуацию впоследствии, но у части пациентов возобновление адекватной терапии приводит к улучшению ответа.
Риск рецидива также может быть снижен, если пациент не принимает препараты, влияющие на концентрацию ИТК.
Крайне важным является своевременное начало терапии ИТК сразу после постановки диагноза. Кроме того, в случае неэффективности первой линии ИТК, очень важна быстрая замена на другой ИТК.
Всё это способствует быстрому снижению количества и активности лейкозных клеток. Это уменьшает риск развития в них дополнительных генетических изменений (мутации и др.
), которые наиболее часто и приводят к рецидивам болезни даже после длительной ремиссии.
Учитывая все вышесказанное, наряду с соблюдением всех правил приёма препарата, крайне важно и своевременное обследование для оценки глубины ремиссии. Именно тщательный мониторинг (цитогенетический и/или ПЦР анализ) позволит врачу обнаружить рецидив болезни еще на ранних этапах и даст возможность своевременно назначить более эффективную терапию для повторного достижения ремиссии.
Гематология. ОСТРЫЕ ЛЕЙКОЗЫ: КЛАССИФИКАЦИЯ, ДИАГНОСТИКА И ЛЕЧЕНИЕ
Острый лейкоз — заболевание, в основе которого лежит образование клона злокачественных (бластных) клеток, имеющих общую клетку-предшественницу. Бласты инфильтрируют костный мозг, вытесняя постепенно нормальные гемопоэтические клетки, что приводит к резкому угнетению кроветворения. Для многих типов лейкозов характерна также бластная инфильтрация внутренних органов.
Острый лейкоз подразделяют на лимфобластный (ОЛЛ) и миелобластный (ОМЛ). Считается, что возникновение острого лейкоза могут обусловить следующие факторы:
- неустановленные (чаще всего);
- наследственные:
- синдром Дауна
- синдром Блума
- анемия Фанкони
- атаксия-телеангиэктазия
- синдром Клайнфелтера
- несовершенный остеогенез
- синдром Вискотта — Олдрича
- лейкоз у близнецов
- бензол
- алкилирующие агенты (хлорамбуцил, мельфалан)
- предрасполагающие гематологические расстройства (миелодисплазия, апластическая анемия)
- вирусы HTLV-I, вызывающие Т-клеточный лейкоз и лимфому у взрослых.
В последние десятилетия достигнуты значительные успехи в лечении острых лейкозов. Пятилетняя выживаемость зависит от типа лейкоза и возраста пациентов:
- ОЛЛ у детей — 65 — 75%;
- ОЛЛ у взрослых — 20 — 35%;
- ОМЛ у пациентов моложе 55 лет — 40 — 60%;
- ОМЛ у пациентов старше 55 лет — 20%.
Классификация
Различия между ОЛЛ и ОМЛ базируются на морфологических, цитохимических и иммунологических особенностях названных типов лейкозов.
Точное определение типа лейкоза имеет первостепенное значение для терапии и прогноза.
Как ОЛЛ, так и ОМЛ в свою очередь подразделяются на несколько вариантов согласно FAB- классификации (French-American-British). Так, существуют три варианта ОЛЛ — L1, L2, L3 и семь вариантов ОМЛ:
- М0 — недифференцированный ОМЛ;
- М1 — миелобластный лейкоз без созревания клеток;
- М2 — миелобластный лейкоз с неполным созреванием клеток;
- М3 — промиелоцитарный лейкоз;
- М4 — миеломоноцитарный лейкоз;
- М5 — монобластный лейкоз;
- М6 — эритролейкоз;
- М7 — мегакариобластный лейкоз.
В соответствии с экспрессируемыми антигенами ОЛЛ делится на Т-клеточный и В-клеточный типы, включающие в себя в зависимости от степени зрелости несколько подтипов (пре-Т-клеточный, Т-клеточный, ранний пре-В-клеточный, пре-В-клеточный, В-клеточный).
Четкая корреляция между морфологическими и иммунофенотипическими вариантами отсутствует, за исключением того, что морфология L3 характерна для В-клеточного лейкоза. Что касается ОМЛ, иммунофенотипирование (т.е. определение экспрессируемых антигенов) не всегда помогает различить варианты М0 — М5.
С этой целью дополнительно используют специальное цитохимическое окрашивание. Для постановки диагноза эритролейкоза (М6) и мегакариобластного лейкоза (М7) бывает достаточно иммунофенотипирования.
Распространенность
ОЛЛ наиболее часто возникает в возрасте 2 — 10 лет (пик в 3 — 4 года), затем распространенность заболевания снижается, однако после 40 лет отмечается повторный подъем. ОЛЛ составляет около 85% лейкозов, встречающихся у детей. ОМЛ, напротив, наиболее часто встречается у взрослых, причем частота его увеличивается с возрастом.
Клинические проявления
Клинические проявления при лейкозах обусловлены бластной инфильтрацией костного мозга и внутренних органов. Анемия проявляется бледностью, вялостью, одышкой. Нейтропения приводит к различным инфекционным осложнениям.
Основные проявления тромбоцитопении — спонтанное образование гематом, кровотечения из носа, матки, мест инъекций, десен. Характерны также боли в костях, лимфаденопатия, гепатоспленомегалия.
Возможны затруднение дыхания в связи с наличием медиастинальных масс, увеличение яичек, менингеальные симптомы. При ОМЛ встречается гипертрофия десен.
Обследование пациентов
Общий анализ крови: возможно снижение уровня гемоглобина и числа тромбоцитов; содержание лейкоцитов — от менее 1,0 • 109/л до 200 • 109/л, дифференцировка их нарушена, присутствуют бласты.
Коагулограмма может быть изменена, особенно при промиелоцитарном лейкозе, когда в бластных клетках имеются гранулы, содержащие прокоагулянты. Биохимический анализ крови при высоком лейкоцитозе может свидетельствовать о почечной недостаточности.
Рентгенограмма органов грудной клетки позволяет выявить медиастинальные массы, которые встречаются у 70% больных с Т-клеточным лейкозом. Костномозговая пункция: гиперклеточность с преобладанием бластов. Иммунофенотипирование — определяющий метод в разграничении ОЛЛ и ОМЛ.
Цитогенетические и молекулярные исследования позволяют выявлять хромосомные аномалии, например филадельфийскую хромосому (продукт транслокации части 9-й хромосомы на 22-ю; определяет плохой прогноз при ОЛЛ).
- Люмбальная пункция используется для выявления поражения центральной нервной системы (нейролейкоз).
- Лечение
Все пациенты с подозреваемым или установленным лейкозом должны быть как можно быстрее направлены для обследования и лечения в специализированные стационары. Поддерживающая терапия предусматривает трансфузии тромбоцитов, эритроцитов, свежезамороженной плазмы, антибиотикотерапию инфекционных осложнений.
| Факторы | ОЛЛ | ОМЛ |
| Возраст | Менее 1 года или более10 лет | Более 60 лет |
| Пол | Мужской | Мужской или женский |
| Лейкоцитоз | Более 50 • 109/л | Более 50 • 109/л |
| Поражение ЦНС | Бласты в ликворе | Бласты в ликворе |
| Ремиссия | Не достигнута после индукционной терапии | Более 20% бластов в костном мозге после 1-го курса лечения |
| Цитогенетика | Филадельфийская хромосома | Делеции или моносомия по 5 или 7 хромосомам; множественные хромосомные аномалии |
Цель химиотерапии — индукция ремиссии (менее 5% бластов в костном мозге) и последующая элиминация резидуальных бластных клеток посредством консолидирующей терапии. Химиопрепараты нарушают способность злокачественных клеток к делению, а комбинирование двух или трех препаратов повышает эффективность терапии и снижает риск развития резистентности бластов к терапии.
Для профилактики и лечения нейролейкоза используются эндолюмбальные введения метотрексата и краниальное облучение. Трансплантация костного мозга (ТКМ). Аллогенная ТКМ может применяться в случае плохого прогноза при ОЛЛ, при ОМЛ в первую ремиссию, при рецидивах лейкозов. Однако в связи с дефицитом совместимых доноров эта возможность доступна далеко не всем пациентам.
- Факторы,обусловливающие плохой прогноз при острых лейкозах, представлены в таблице.
- Токсичность терапии
- Ранняя токсичность включает тошноту, рвоту, мукозиты, выпадение волос, нейропатии, печеночную и почечную недостаточность, выраженное угнетение кроветворения. Поздняя токсичность может проявляться поражениями различных органов:
- сердце — аритмии, кардиомиопатии;
- легкие — фиброз;
- эндокринная система — задержка роста, гипотиреоидизм, бесплодие;
- почки — снижение гломерулярной фильтрации;
- психика — эмоциональные и интеллектуальные нарушения;
- вторичные опухоли;
- катаракта.
Все пациенты с острым лейкозом должны наблюдаться не менее 10 лет по завершении лечения. Особого внимания требуют к себе такие проблемы, как задержка роста и эндокринные дисфункции у детей.
Литература:
Liesner RJ, Goldstone AH. The acute leukaemias. BMJ 1997;314:733-6.
Поделитесь статьей в социальных сетях
Новое в ведении острого миелоидного лейкоза | Новости | «Лечащий врач» – профессиональное медицинское издание для врачей. Научные статьи
В Москве прошла пресс-конференция «Актуальные вопросы ОМЛ (острый миелоидный лейкоз): барьеры и возможности современной терапии» ведущие эксперты области заострили внимание на проблемах диагностики и лечения пациентов с одним из самых тяжелых орфанных гематологических заболеваний – острым миелоидным лейкозом.
Острые миелоидные лейкозы (ОМЛ) – клональные опухолевые заболевания кроветворной ткани, связанные с мутацией в клетке-предшественнице гемопоэза, следствием которой становятся блок дифференцировки и бесконтрольная пролиферация незрелых миелоидных клеток. ОМЛ является следствием повреждения (мутации) в генетическом материале клоногенной кроветворной клетки. В результате этого происходят нарушение контроля за клеточным циклом, изменение процесса транскрипции и продукции ряда ключевых белков.
Вследствие бесконтрольной пролиферации в отсутствие дифференцировки происходит накопление патологических клеток.
Тот факт, что патогенез ОЛ связан с генетическими поломками, довольно часто подтверждается обнаружением различных хромосомных аберраций (транслокаций, делеций, инверсий и т. д.).
В большинстве случаев конкретная причина возникновения ОМЛ остается неизвестной. Однако существует несколько предрасполагающих факторов, которые значительно увеличивают риск развития этого заболевания.
«По данным Американского ракового регистра, заболеваемость ОМЛ в среднем составляет 3–5 человек на 100 тыс. населения в год и возрастает до 12–13 человек на 100 тыс. в возрастной популяции старше 60 (медиана возраста – 68 лет).
По результатам регистрационного исследования, выполненного Российской исследовательской группой по изучению острых лейкозов в 5 регионах (Рязанской, Тамбовской, Калужской, Кировской областях и Республики Мордовия), заболеваемость составила 1,32 на 100 000 взрослого населения (медиана возраста – 53 года). И эти данные настораживают, так как они говорят и о недостаточной диагностике, и о меньшей продолжительности жизни населения в нашей стране» – такие данные привела Елена Паровичникова, д.м.н., заведующая отделом химиотерапии гемобластозов, депрессий кроветворения и ТКМ ФГБУ «НМИЦ гематологии» Минздрава России.
В обновленных клинических рекомендациях 2020, которые готовятся к подписанию Минздрава, теперь указано, что пациентам с впервые выявленным ОМЛ рекомендуется пройти тест на экспрессию и мутацию в генах.
От наличия или отсутствия мутаций в гене зависит тактика лечения, прогноз, а также показания к проведению трансплантации костного мозга.
Этот шаг поможет внедрить индивидуальный подход в лечении пациентов, который уже давно признан специалистами здравоохранения как остро необходимый.
FLT3 – самый часто встречаемый вид мутации в генах при ОМЛ, его диагностируют примерно в 30% случаев. До настоящего времени мутацию FLT3+ определяли как просто осложнение и серьезный сопутствующий риск-фактор при диагностике ОМЛ.
Медиана выживаемости таких пациентов была крайне низкой.
Теперь же клинические рекомендации включают в себя еще один важный пункт, описывающий возможность добавления к стандартной программе лечения ОМЛ FLT3-ингибиторов (ингибиторов протеинкиназы) – мидостаурина.
Так, по результатам проведенного зарубежного клинического исследования RATIFY, при применении препарата общая и бессобытийная выживаемость у FLT3+ пациентов с ОМЛ была более длительной.
Продолжительность жизни без развития определенных нежелательных явлений (отсутствие полной ремиссии в течение 60 дней от начала терапии, прогрессирование заболевания или смерть) в группе мидостаурина составила в среднем 8,2 месяца, тогда как среди пациентов, получавших только стандартную химиотерапию – 3 месяца. До 82% пациентов с мутациями в гене FLT3+ испытывают рецидивы в течение пяти лет, тогда как лечение препаратом привело к уменьшению доли пациентов с рецидивом, при этом меньшее количество пациентов нуждается во 2-м цикле индукции, и больше пациентов, принимавших мидостаурин в рамках клинических исследований, оставались в состоянии полной ремиссии.
Таким образом, по мнению экспертов, произошел сдвиг всей парадигмы таргетного лечения пациентов с ОМЛ, который позволил существенно улучшить прогнозы которых удалось впервые за 25 лет.
Источник: пресс-релиз конференции
Острые лейкозы
Лейкозы острые — это гетерогенная группа опухолевых заболеваний кроветворной системы, которые начинаются в костном мозге и характеризуются накоплением недифференцированных (бластных) клеток и подавлением нормальных ростков кроветворения.
Заболеваемость острыми лейкозами — в среднем 3—5 первичных случаев на 100 000 человек в год. Острые лейкозы распространены повсеместно в разных странах, встречаются во всех возрастных группах, но у детей их удельный вес наибольший среди всех гемобластозов.
Мужчины и женщины заболевают с равной частотой.
Классификация
Острые лейкозы классифицируют в зависимости от цитохимических и иммунофенотипических особенностей опухолевых клеток, выделяют: -острые лимфобластные -острые нелимфобластные лейкозы.
Современная классификация острых лейкозов предложена группой французских, американских и британских гематологов — FAB-классификация.
Предлейкоз — это доклиническая стадия острого лейкоза, при которой ограниченное количество бластов еще не вызывает явных клинических расстройств (МДС — миелодиспластические синдромы).
Клиника
Клиника развернутой стадии острого лейкоза: характерны нарастающая «беспричинная» слабость, недомогание, повышение Т°.
Довольно часто геморрагический синдром: кровоточивость слизистых оболочек (десневые, носовые, маточные, кишечные кровотечения), петехиальная сыпь на коже, в первую очередь голеней, реже наблюдается гематурия и еще реже — кровоизлияние в мозг. Геморрагический синдром — нередко самое раннее проявление острого лейкоза.
При острых миеломнобластных лейкозах характерна гиперплазия десен, из-за которой больные часто впервые обращаются к стоматологу. Весьма характерны язвенно-некротические поражения слизистых оболочек ротовой полости (стоматит), глотки (ангина) и кишечника — некротическая энтеропатия, парапроктит и др..
что объясняется снижением уровня гранулоцитов крови. Начальные симптомы некротической энтеропатии — плеск и урчание при пальпации илеоцекальной зоны, кашицеобразный стул, легкое вздутие живота.
В крови в большинстве случаев выявляются бластные клетки — уродливые, с деформированными нуклеолами, двухядерные; обычно много митозов. В костном мозге содержание бластов достигает иногда 95-99%.
За счет бластов общий лейкоцитоз в крови иногда очень высок, изредка он в норме; известны и лейкопенические варианты дебюта острого лейкоза. При кариологическом исследовании в бластных клетках обнаруживаются хромосомные аномалии необычное число хромосом, аберрации и т.д.).
Анемия при остром лейкозе нередко наступает позднее, чем тромбоцитопения и агранулоцитоз, она объясняется как кровотечениями, так и бластозом в костном мозге. Симптомы анемии весьма типичны для острого лейкоза; обычно малокровие носит нормохромный или гипохромный характер.
Первыми проявлениями острого лейкоза может быть также «беспричинный» субфебрилитет, изолированное увеличение лимфоузла, увеличение селезенки, лейкопения, тромбоцитопения, упорные боли в суставах и др. Увеличение лимфоузлов, печени и селезенки в начале развернутой стадии встречается не всегда, но с течением времени развивается у многих больных острым лейкозом.
Болезненность костей выявляется лишь при большой массе лейкозных клеток, т.е. в уже запущенных случаях острого лейкоза.
Опыт показывает, что даже при высоком бластозе в крови и костном мозге у пациента может сохраняться достаточный уровень гемоглобина, тромбоцитов и нейтрофилов, и общее состояние остается удовлетворительным (пациент даже отказывается от дальнейшего обследования, утверждая, что он чувствует себя нормально).
Обычно это наблюдается при остром лимфобластном лейкозе (изменения в крови выявляются при периодическом осмотре, диспансеризации и т.д.). Задача врача в этих случаях — убедить пациента и его родственников в неотложной необходимости обследования. В других случаях даже небольшой бластоз вызывает выраженную слабость, глубокую тромбоцитопению, анемию и гранулоцитопению.
что сразу влечет клинические осложнения. При всех вариантах острого лейкоза наблюдаются те или иные нарушения в свертывающей системе крови, вплоть до ДВС-синдрома, особенно при большом содержании бластов, тем более атипичных промиелоцитов в крови. ДВС-синдром влечет за собой кровоточивость, нередко летальную.
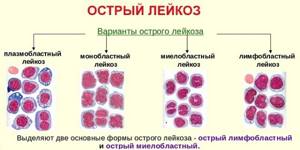
Острый лимфобластный лейкоз
Острый лимфобластный лейкоз (ОЛЛ) — злокачественная опухоль крови, возникающая в результате мутации на уровне клетки-предшественницы лимфопоэза.
Этот тип лейкоза является самым частым онкогематологическим заболеванием у детей (они составляют около 85% всех случаев острых лейкозов). У взрослых острый лимфобластный лейкоз наблюдается в 25% случаев всех острых лейкозов.
Учашение заболеваемости острыми лимфобластными лейкозами отмечается у детей в возрасте 2—4 года, затем у лиц в возрасте 50—60 лет.
Классификация: на основе светооптических характеристик лейкозных клеток выделяют три основных варианта ОЛЛ: LI, L2 и L3. У детей чаше наблюдается вариант LI, у взрослых — форма L2. При иммунофенотипировании различают четыре варианта опухоли:
- — пре-В-клеточный вариант, — ранний пре-В-клеточный, — Т-клеточный (около 15% всех случаев),
- — зрелый В-клеточный (весьма редкий).
После уточнения варианта ОЛЛ, применяют наиболее подходящую лечебную схему и оценивают прогноз для жизни. Так, у детей с ранним пре-В-клеточным вариантом ОЛЛ прогноз достоверно лучше; зрелые В-клеточные острые лимфобластные лейкозы менее благоприятны прогностически, особенно у взрослых. Цитогенетические исследования обнаруживают хромосомные аберрации более чем у половины больных острыми лимфобластными лейкозами. Наиболее серьезный риск-фактор — наличие «филадельфийской» хромосомы. У детей с острым лимфобластным лейкозом эта транслокация встречается в 7% случаев, у взрослых — в 30% случаев. Ухудшает прогноз наличие высокого уровня сывороточной лактатдегидрогеназы в момент выявления ОЛЛ. Один из ведущих риск-факторов — это высокий лейкоцитоз. Отметим, что у больных старше 50 лет ремиссии ОЛЛ удается добиться реже, чем у пациентов более молодого возраста.
Клиническая симптоматика при острых лимфобластных лейкозах: в начале заболевания обычно жалоб нет, или они весьма скудные — умеренная слабость и утомляемость, иногда бледность кожных покровов. В развернутой стадии ОЛЛ может наблюдаться лихорадка, геморрагические явления, малокровие и др.
Однако анемизация и геморрагический диатез выражены значительно менее, чем при острых нелимфобластных лейкозах. При острых лимфобластных лейкозах увеличение печени наблюдается не всегда. У молодых больных острыми лимфобластными лейкозами возможна умеренная диффузная лимфоаденопатия.
Первыми проявлениями острого лейкоза может быть также «беспричинный» субфебрилитет, бледность кожи и слизистых оболочек, кровоточивость десен, обильные менструации, изолированное увеличение лимфоузла, упорные боли в суставах и др. Почти всегда наблюдается слабость, утомляемость, потливость.
Нередко отмечаются рецидивирующие ЛОР-инфекции, герпес. Болезненность костей выявляется лишь при большой массе лейкозных клеток, т.е. в уже запущенных случаях острого лейкоза.
Даже при высоком бластозе в крови и костном мозге у пациента может сохраняться достаточный уровень гемоглобина, тромбоцитов и нейтрофилов. и общее состояние остается удовлетворительным.
Диагностика: поскольку специфичных симптомов при острых лейкозах не существует, диагноз устанавливают только после морфологического исследования крови и костного мозга. Появление даже единичных бластных клеток в периферической крови (гемограмма) требует безотлагательного исследования костного мозга (стернальная пункция).
Принципы лечения: госпитализация в гематологический стационар.
Химиотерапия, поспешно начатая в амбулаторных условиях, полностью исключает возможность последующего излечения пациента даже в условиях гематологического центра.
Не рекомендуется начинать цитостатическое лечение в амбулаторных условиях, иногда однократное введение цитостатиков или глюкокортикостероидов до неузнаваемости меняет клиническую и гематологическую картину, и в дальнейшем не позволяет поставить правильный диагноз. Лечение острых лейкозов предполагает:
- — индукцию ремиссии, — консолидацию полученной ремиссии, — поддерживающую терапию,
- — а также профилактику нейролейкемии.
Применяют патогенетическое лечение острого лейкоза с целью достижения полной клинико-гематологической ремиссии. В настоящее время общепринят метод интенсивной комбинированной длительной цитостатической терапии острого лейкоза (тотальная терапия).
Нелимфобластные острые лейкозы
Нелимфобластные острые лейкозы — эти варианты лейкозов возникают в результате мутации одной из миелоидных клеток-предшественников. Преобладают среди лейкозов взрослых. В группе острых миелоидных лейкозов выделяют следующие формы заболевания:
- МО-острый миелобластный лейкоз, при котором бластные клетки имеют минимальные признаки дифференцировки; M1-2—острый миелобластный лейкоз с наличием клеток разной степени зрелости; МЗ—острый промиелоцитарный лейкоз; М4- острый миеломонобластный лейкоз; М5—острый монобластный лейкоз; М6—острый эритролейкоз;
- М7- острый мегакариобластный лейкоз.
Острый миелобластный (ОМЛ) и миеломонобластный лейкозы (ОММЛ) встречаются чаще всего: среди нелимфобластных острых лейкозов взрослых эти формы составляют ок. 80%. Возрастные пики острого миелобластного и миеломонобластного лейкоза наблюдаются в возрасте до 1-2 лет, затем — в 38 лет (ОМЛ) и в 50 лет (ОММЛ).
Клиника: характерно острое начало болезни с высокой лихорадкой, некрозами в горле (при глубокой первичной гранулоцитопении); часто бывают боли в костях, малокровие, геморрагические явления, которые обусловлены не только тромбоцитопенией, но и ДВС-синдромом.
Наблюдается кровоточивость слизистых оболочек (десневые, носовые, маточные, кишечные кровотечения), петехиальная сыпь на коже, в первую очередь голеней, реже наблюдается гематурия и еще реже — кровоизлияние в мозг. Геморрагический синдром — нередко самое раннее проявление острого нелимфобластного лейкоза.
Увеличение селезенки при остром миелобластном и миеломонобластном лейкозе умеренное. Весьма характерны язвенно-некротические поражения слизистых оболочек ротовой полости (стоматит, гиперпластический гингивит с кровоточивостью), глотки (ангина) и кишечника — некротическая энтеропатия, парапроктит и др.
, что объясняется снижением уровня гранулоцитов крови. Начальные симптомы некротической энтеропатии: плеск и урчание при пальпации илеоцекальной зоны, кашицеобразный стул, легкое вздутие живота, высокая лихорадка.
Прогноз: средняя частота первых ремиссий при остром миелобластном и миеломонобластном лейкозах при современной терапии достигает 60%. Продолжительность первой ремиссии превышает 2 года. Онкологическое выздоровление наблюдается у 10% больных всех возрастов.
Редкие формы острых лейкозов
Макрофагальный острый лейкоз — важнейший и постоянный его клинический признак — высокая асептическая лихорадка, иногда с ознобами. Часто наблюдается гепатоспленомегалия. Бластная инфильтрация печени часто осложняется желтухой.
Мегакариобластный острый лейкоз — клиническая картина сходна с другими острыми лейкозами, в крови и костном мозге наряду с недифференцируемыми бластными клетками присутствуют и мегакариобласты.
Миелодиспластические синдромы (МДС) — гетерогенная группа гемопатий, куда входят разнообразные заболевания неодинаковой природы, сопровождающиеся как значительными изменениями костного мозга, так и его функциональными нарушениями, часто трансформирующиеся в высокобластные острые лейкозы.
Разнообразные гемопатии, объединенные экспертами ВОЗ в группу под общим названием МДС, имеют общую причину — повреждение клеток на уровне, близком к стволовой кроветворной клетке. В отличие от других гемобластозов, при МДС клеточный апоптоз сохранен или усилен, что и формирует периферическую би/пан/цитопению на фоне гиперплазии костного мозга.
Преобладающим симптомом является малокровие. Часть гемопатий. входящих в этот «сборник», иногда называют предлейкозом. Современные данные показывают, что предлейкоз — это доклиническая стадия острого лейкоза, при которой ограниченное количество бластов еще не вызывает явных клинических расстройств.
Гематологическими признаками формирующегося острого лейкоза являются: нарастающая анемия без ретикулоцитоза; «необъяснимые» гранулоцитопении; «беспричинный» моноцитоз без явной гиперплазии костного мозга в трепанате; хронический нерезко выраженный аутоиммунный гемолиз, немногочисленные очаги гиперплазии в трепанате костного мозга (через несколько лет возможна трансформация в острый лейкоз). Варианты МДС отмечаются в основном у лиц пожилого возраста (старше 60 лет). Характерна слабость, потливость, утомляемость, одышка. Умеренное увеличение печени и селезенки наблюдается только при варианте ХММЛ: лимфоузлы как правило в норме. Лейкозы, развившиеся из миелодиспластических синдромов, отличаются меньшей чувствительностью к терапии, чем первичные острые нелимфобластные лейкозы.
Монобластный острый лейкоз наблюдается весьма редко.
Клиническая картина этой формы лейкоза напоминает острый миелобластный лейкоз, однако, в этой форме значительнее выражены интоксикация и гипертермия, чаще наблюдаются некротические изменения слизистой оболочки рта и глотки.
Весьма характерна лейкемическая инфильтрация десен, ведущая к гипертрофии сосочков («лейкемический гингивит»). Нередко развивается инфильтрация миндалин и десен, а на поздних этапах прогрессии возникают опухолевые пролифераты во всех внутренних органах, лейкемиды кожи и т.д.
Плазмобластный острый лейкоз отмечается во всех возрастах, в т.ч. у молодых лиц и у детей, характерно острое клиническое течение. Наблюдается увеличение лимфоузлов, селезенки, печени. В сыворотке крови выявляется М-градиент — моноклональный иммуноглобулин (парапротеин).
Промиелоцитарный острый лейкоз — довольно редко встречается — не более 7% всех острых лейкозов.
Прежде это заболевание отличалось тяжелейшим прогнозом (массивная кровопотеря или геморрагический инсульт уже в первые недели от момента диагностики), а теперь — это одна из наиболее курабельных форм, при которой наблюдается «онкологическое» излечение на фоне дозревания лейкозных бластов до нормальных форм.
Эритромиелоз острый, эритробластный острый лейкоз, болезнь Ди Гульельмо — редкая форма острого лейкоза. В анамнезе больных острым эритромиелозом часто встречается лучевая или химиотерапия; нередко выявляется как вторичный лейкоз у лиц, пролеченных по поводу лимфогранулематоза, миеломной болезни, эритремии.


 История Рушаны, рак легкого
История Рушаны, рак легкого
Оставить комментарий