
Операция на сердце назначается при различных нарушениях в органе в случаях, когда другие методики лечения не приносят терапевтического результата. Этим занимается кардиохирургия. Оперативное вмешательство помогает продлить жизнь человеку, облегчить самочувствие.
Показания к вмешательству
- стремительное ухудшение состояния пациента, прогрессирование заболевания;
- когда прием медикаментозных средств не дает необходимого результата;
- наличие острой симптоматики усугубления основной болезни миокарда, которая не снимается анальгетиками или спазмолитиками;
- запущенное состояние основной патологии, спровоцированное поздним визитом к доктору.
Делать операцию нужно при пороках (как при врожденных, так и при приобретенных). Причем ее проводят даже в отношении новорожденных детей. Это дает возможность малышам вести полноценную жизнь после операции.
Операция делается при ишемии миокарда. Она назначается, когда патология имеет осложнение в форме инфаркта. Согласно статистике, чем раньше будет произведено лечение, тем выше шансы, что пациент мужского или женского пола выживет.
Операция необходима при острой недостаточности сердца. Когда патология вызывает патологическое сокращение желудочков миокарда. Перед мероприятием такого типа необходима основательная подготовка. Иначе могут возникнуть неблагоприятные последствия (тромбообразования).
Операция на сердце назначается при пороке клапана миокарда. Зачастую он провоцируется воспалениями или травмированием. Но бывают и другие причины развития заболевания.
Весомым поводом для операции является закрытие коронарного клапана артерии. А также эндокардит инфекционной этиологии. При таких нарушениях хирургическая процедура требуется незамедлительно.
Дополнительно операция может быть назначена при следующих патологических состояниях:
- аневризма аорты с яркой симптоматикой (врожденная или вызванная травмами);
- нарушение циркуляции кровяной жидкости в результате разрыва желудочков сердца;
- различные типы аритмии, устраняющиеся при помощи кардиостимулятора;
- тампонада (из-за которой орган не может нормально качать кровяную жидкость);
- недостаточность левых желудочков миокарда острого характера.
Операция назначается, когда совершенное впервые хирургическое воздействие не принесло эффекта.
Разновидности операций
В больнице производят такие операции на главный орган:
- Закрытая. Само сердце остается нетронутым. Все действия выполняются вне органа. Его полости находятся в закрытом состоянии.
- Открытая. Полости органа раскрываются. Деятельность сердца и легких на время останавливается.
- Рентгенохирургические. Используется специальное оборудование. Манипуляция совершается под контролем компьютера.
Операции, при помощи которых лечат сердце, классифицируются следующим образом (тип зависит от состояния больного, разновидности патологии):
- Экстренные. Манипуляцию необходимо проводить незамедлительно (после постановки точного диагноза). В противном случае пациент погибнет.
- Неотложные. К ним подготовка совершается несколько дней, но не больше. Иначе у больного возникнут осложнения или он умрет.
- Плановые. Они назначаются только после согласия оперируемого. Их можно произвести когда угодно.
- радикальные (полностью излечивают патологию);
- паллиативные (улучшают состояние или являются подготовкой перед радикальным вмешательством).
Самые распространенные типы операций:
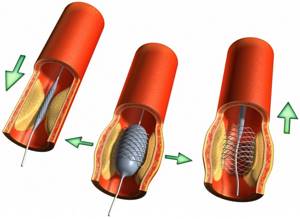
- стентирование коронарных артерий сердца;
- замена сердечного клапана;
- шунтирование сосудов;
- радиочастотная абляция;
- метод Гленна и Росса;
- пересаживание сердца.
Каждая из разновидностей оперативного вмешательства имеет противопоказания. Поэтому метод воздействия подбирается лично для каждого.
Оборудование для проведения
Для закрытой операции специализированного оборудования не требуется. Только обычные хирургические инструменты. При закрытой операции требуется аппарат искусственной циркуляции кровяной жидкости, так как сердцебиение и работа легких на время приостанавливается.
При рентгенохирургическом способе используются специализированные катетеры и оборудование, которое к ним крепится. Они вводятся в полость органа или во внутрисосудистый просвет для устранения патологии. Операция контролируется на компьютерном мониторе.
Реабилитационный период
Операция на сердце является довольно опасной процедурой (например, пересадка сердца). Длиться она может несколько часов. Манипуляцию должен проводить опытный и квалифицированный хирург. Первые два дня реабилитацию необходимо проходить в палате интенсивной терапии. Пациенту нужен 24-часовой присмотр медицинских работников.
Если у больного не возникло осложнений, то его переводят в обычную палату. Нахождение в больнице может длиться около полумесяца. Далее послеоперационная реабилитация происходит в амбулаторных условиях.
Пациенту выдается листок о нетрудоспособности. Длительность больничного составляет три недели (вне зависимости от возраста). После этого пациент будет направлен в организацию, которая называется ВТЭК. Как правило, на год человек получает II группу инвалидности.
Это необходимо для восстановления сердечно-сосудистой системы. После этого решение о трудоспособности принимается индивидуально в отношении каждого пациента. При этом руководствуются самочувствием человека, данными специальных обследований и нагрузочных проб.
- сократить употребление жиров;
- снизить употребление продукции с холестерином;
- уменьшить потребление насыщенных жирных кислот (животные жиры, мясо, яйца, сыры, сливки, масло);
- включить в пищу полиненасыщенные жирные кислоты (растительные масла, рыба, птица, морепродукты);
- увеличить количество потребляемой клетчатки и сложных углеводов;
- заменить масло, маргарин (при готовке блюд) подсолнечной, оливковой продукцией;
- меньше потреблять соли;
- создать для себя установку на позитивный жизнеутверждающий настрой.
Больному нужно обеспечить полный покой. Ему нужно избегать стрессов, нервных перенапряжений. Иммунитет человека после операции ослаблен. Поэтому пациенту нужно внимательно следить за состоянием своего здоровья. Алкогольная продукция и никотин должны быть под запретом до конца жизни. При выполнении этих рекомендаций больной быстрее пойдет на поправку.
Операция на сердце стоит недешево. Цена зависит от вида вмешательства, квалификации хирурга, клиники, региона проведения. Например, коронарография в Москве имеет стоимость от 19 800 рублей.
Артериальная гипертензия. Болезни сердца и сосудов. Продолжение
Нужно ли пить аспирин после 35 для профилактики инсультов и инфарктов? Если да, в какой дозе?
Вадим Сушинский: Аспирин – действенное средство для профилактики инсультов и инфарктов. Однако назначается он прежде всего с учетом риска развития сердечно-сосудистых осложнений. Если риск низкий, после 35 лет аспирин или препараты ацетилсалициловой кислоты принимать нецелесообразно.
Что такое острая сердечная недостаточность и как ее профилактировать?
Ирина Козич: С целью профилактики ишемической болезни сердца необходимо обращать внимание и контролировать такие показатели, как артериальное давление, уровень глюкозы в крови, масса тела, уровень холестерина в крови, выполнять липидограмму. Помимо этого следует отказаться от вредных привычек, в том числе от курения, и сделать выбор в пользу физической активности.
Слышала, что в некоторых тонометрах есть возможность диагностировать мерцательную аритмию – одну из частых причин инсульта. Это правда?
Вадим Сушинский. Правда. Сегодня при измерении артериального давления можно определить наличие аритмии. Что особенно важно, что в последние годы в приборах появилась система выявления мерцательной аритмии.
Использование аппаратов с этой системой значимо прежде всего у тех, у кого действительно возможно появление фибрилляции предсердий, которое в ряде случаев проявляется скрыто.
Использование такого тонометра позволит своевременно найти фибрилляцию предсердий и обратиться за медицинской помощью.
Ирина Козич: Есть аппараты, которые на фоне мерцательной аритмии дают неверные результаты. Сейчас же появились тонометры, которые адаптированы для пациентов с мерцательной аритмией.
Болит голова – артериальная гипертензия?
Артериальное давление нормальное, но когда волнуюсь, сразу же начинает сильно болеть голова. Это проявление артериальной гипертензии? Какие исследования пройти, чтобы не запустить заболевание?
Вадим Сушинский: Нередко в начале заболевания артериальная гипертензия может протекать скрытно, и подъем артериального давления будет наблюдаться только на фоне нагрузок. Например, психоэмоциональных.
Для того чтобы уточнить наличие заболевания, рекомендую провести домашнее мониторирование (измерение) артериального давления и пульса не менее трех раз на протяжении трех, а в некоторых ситуациях и более дней, в том числе на фоне плохого самочувствия.
Мне 68 лет. Раньше давление не поднималось выше 110/70. С возрастом стало немного выше. Но в последнее время без приема гипотензивных препаратов давление периодически прыгает вниз. Что может быть?
Вадим Сушинский: С возрастом артериальное давление чаще всего становится выше. Видимо, вам поставили диагноз «артериальная гипертензия» и назначили гипотензивные препараты.
Однако выбор лекарственного средства и его дозировку определяет врач, учитывая целый ряд показаний.
Рекомендую вам с учетом наблюдающихся нестабильных цифр артериального давления повторно обратиться к специалисту с целью подбора адекватной терапии.
Нужно ли повышать низкое АД?
Мне 40 лет. Мое давление всегда 90/60, терапевт говорит пить кофе и делать зарядку, чтобы поднять его до общепринятых 120/80. Но малейшее поднятие давления ведет к жуткой тошноте. Если нервничаю и давление даже на мизер поднимается, опять тошнота вплоть до рвоты… Нужно ли его вообще тогда поднимать, если мне комфортно с 90/60? Чем это грозит в будущем?
Ирина Козич: Если на фоне артериального давления 90/60 вы чувствуете себя комфортно и вас ничего не беспокоит, нет необходимости поднимать его до значений 120/80. Вам следует контролировать свое артериальное давление, в том числе регулярно посещать профилактические осмотры с целью своевременного выявления артериальной гипертензии.
Зависит ли артериальное давление (насколько я понимаю – нижнее) от кист на почках? В среднем мое давление 130/90, нижнее иногда поднимается до 115. Приминаю «Вальсакор» или «Лориста». Влияют ли эти таблетки на почки?
Вадим Сушинский: Нередко наблюдается так называемая симптоматическая гипертензия, среди причин которой могут быть заболевания почек, в том числе кисты.
Четко сказать, является артериальная гипертензия конкретно у вас следствием заболевания почек, можно только после обследования.
В любом случае обращаю ваше внимание на необходимость постоянной и регулярной терапии артериальной гипертензии для достижения целевых значений артериального давления.
Сколько раз нужно измерять давление, чтобы получить точный результат?
Ирина Козич: Не менее двух раз.
Вадим Сушинский: Очень важно обратить внимание, что не всегда соблюдаются правила измерения артериального давления, особенно это касается условий первого измерения. Именно поэтому нередко именно первое измерение бывает явно завышенное. Если между первым и вторым измерением получилась разница более 10 мм рт. ст.
, необходимо повторное, а иногда и многократное измерение артериального давления (на первое в таком случае можно не ориентироваться, т. к. он было выполнено не совсем корректно). Измерение давления осуществляется на обеих руках. В дальнейшем измерять артериальное давление следует на руке, где были зафиксированы более высокие цифры.
Фотографии — Оксана Журавлева
Кардиологическое обследование перед операцией — почему это важно?
Хирургия — один из основных методов лечения онкологических заболеваний. На ранних стадиях рака избавиться от злокачественной опухоли в большинстве случаев можно только с помощью радикальной операции. Однако, любое хирургическое вмешательство — стресс для организма, в первую очередь для дыхательной и сердечно-сосудистой системы.
Эксперты подсчитали, что во всем мире каждый год хирурги выполняют около 250 миллионов внесердечных хирургических вмешательств. У 7–11% пациентов операции сопровождаются осложнениями со стороны сердца. От сердечно-сосудистых осложнений погибают от 0,5% до 1,5% прооперированных пациентов.
Со временем эта проблема будет только усугубляться, ведь население многих стран «стареет». У людей старшего возраста довольно часто встречаются заболевания, требующие хирургического лечения, и, в то же время, среди них наиболее распространены сердечно-сосудистые патологии.
В современном мире заболевания сердечно-сосудистой системы — ведущая причина смертности. Злокачественные опухоли занимают второе место, и они также чаще встречаются в старших возрастных группах.
Многие онкологические пациенты страдают артериальной гипертонией, ишемической болезнью сердца, аритмиями, сердечной недостаточностью. Некоторые уже успели перенести инфаркт миокарда или инсульт.
Это создает дополнительные риски во время операции, и зачастую весьма серьезные.
Учитывая все эти моменты, многие онкобольные перед операцией нуждаются в консультации кардиолога. Нужно, чтобы врач оценил риски и правильно скорректировал имеющиеся нарушения со стороны сердечно-сосудистой системы. В клинике «Евроонко» работает такой специалист — кардиолог, терапевт, врач ультразвуковой диагностики Ольга Сергеевна Козлова.
Почему операции в онкологии создают риски для сердечно-сосудистой системы?
Какие бы благие цели ни преследовало хирургическое вмешательство, с точки зрения организма оно всегда является травмой. В ответ на повреждение тканей развивается стрессовая реакция.
В первую очередь в ней участвует нервная система и эндокринные железы.
Может произойти дисбаланс в работе вегетативной нервной системы, которая отвечает за регуляцию тонуса сосудов, силы и частоты сердечных сокращений.
Стресс усиливается за счет таких факторов, как:
- кровопотеря, особенно если пациент теряет большой объем крови;
- потеря организмом жидкости, нарушение водно-электролитного баланса;
- изменения в системе свертывания крови: повышается риск образования тромбов, в том числе тромбоза венечных артерий, которые кровоснабжают сердечную мышцу;
- изменение температуры тела.
В итоге повышается нагрузка на сердце, ему требуется больше кислорода, энергии. Это приводит к тому, что проблемы с сердечно-сосудистой системой, которые имелись у пациента ранее, усиливаются, происходит декомпенсация сердечной недостаточности. Осложнения способны развиваться не только прямо на операционном столе, но и в течение послеоперационного периода.
Как оценивают риск?
Риск осложнений со стороны сердечно-сосудистой системы, связанный с операцией, зависит от целого ряда факторов:
- наличие у пациента сопутствующих заболеваний со стороны сердечно-сосудистой системы и других органов;
- общее состояние, возраст пациента;
- прием пациентом некоторых лекарств, например, аспирина, антикоагулянтов (препаратов для предотвращения образования тромбов);
- разновидность, объем операции;
- особенности анестезии;
- курс лучевой терапии или химиотерапии перед хирургическим вмешательством — они также могут вызывать побочные эффекты со стороны со стороны сердечно-сосудистой системы;
- обстоятельства, при которых было проведено хирургическое вмешательство.
Все хирургические вмешательства можно разделить на три группы, в зависимости от риска развития осложнений со стороны сердечно-сосудистой системы в течение 30 дней после операции:
- Низкий риск (осложнения возникают менее чем у одного из ста пациентов): поверхностные вмешательства (например, удаление опухоли под кожей), операции на молочной, щитовидной железе, челюстно-лицевая хирургия, малые операции на органах таза и костях.
- Средний риск (осложнения возникают у 1–5 пациентов из ста): операции на органах брюшной полости, головы и шеи, «большие» вмешательства на органах таза, обширные операции на костях, головном и спинном мозге, небольшие вмешательства на органах грудной клетки.
- Высокий риск (осложнения более чем у пяти пациентов из ста): операции на нижних конечностях (ампутации, сосудистая хирургия), вмешательства на двенадцатиперстной кишке и поджелудочной железе, резекции печени, желчных протоков, пищевода, надпочечников, операции при перфорации (разрыве) кишечника, удаление легкого, мочевого пузыря, трансплантация печени и легких.
Важно учитывать и то, насколько срочно нужно выполнить хирургическое вмешательство.
Лечение онкологических заболеваний откладывать нельзя, тем не менее, многие операции в онкологии проводятся в плановом или срочном (в течение 1–6 недель) порядке.
Врач заранее назначает дату хирургического вмешательства, и есть довольно много времени, чтобы провести тщательное обследование, оценить риски, скорректировать проблемы с сердечно-сосудистой системой.
Встречаются ситуации, когда операцию откладывать нельзя, потому что это приведет к негативным последствиям. Хирургическое вмешательство называют неотложным, если его нужно выполнить в течение ближайших 24 часов. У врачей еще есть время, чтобы обследовать пациента и всё обдумать, но оно ограничено.
В экстренных случаях речь идет о спасении жизни больного — перед такими операциями совсем нет времени на размышление и оценку рисков.
Каким пациентам необходима консультация кардиолога и обследование сердечно-сосудистой системы перед операцией?
В настоящее время рекомендуется направлять на консультацию к кардиологу перед операцией всех пациентов старше 45 лет. В этой возрастной группе наиболее высока распространенность сердечно-сосудистых заболеваний.
Людям младше 45 лет консультация кардиолога требуется, если у них есть проблемы с сердечно-сосудистой системой:
- пороки сердечных клапанов;
- снижение сократительной способности миокарда левого желудочка — если во время обследования обнаружено, что он недостаточно хорошо справляется с перекачиванием крови;
- нарушения сердечного ритма, которые влияют на кровообращение;
- любые сердечно-сосудистые заболевания, из-за которых пациент вынужден постоянно принимать препараты;
- ранее перенесенные операции, которые сопровождались осложнениями со стороны сердца;
- тяжелое состояние из-за сопутствующих заболеваний.
Предоперационное обследование, конечно же, важно, но зачастую правильная подготовка к хирургическому вмешательству на 75% зависит от информации, которую пациент предоставляет лечащему врачу. Обязательно расскажите, какими сопутствующими заболеваниями вы страдаете и какие болезни переносили ранее, какие препараты постоянно принимаете, как себя чувствуете во время физических нагрузок, когда поднимаетесь по лестнице. Может быть важна любая мелочь. То, что вы расскажете, поможет вашему лечащему врачу понять, нужно ли вам назначить дополнительные исследования, направить вас на консультацию к кардиологу или другим специалистам. Не забудьте взять на прием все медицинские документы, которые у вас есть на руках: справки выписки, результаты лабораторных анализов и инструментальных исследований.
Чтобы понять, как врачи оценивают риск осложнений со стороны сердечно-сосудистой системы, связанных с хирургическим вмешательством, можно представить две окружности.
В одной из них находятся факторы риска, связанные с операцией, во второй — с состоянием и сопутствующими заболеваниями пациента. Эти окружности в той или иной степени накладываются друг на друга.
Площадь пересечения и будет отражать вероятность развития осложнений:
Как проходит консультация врача-кардиолога перед операцией?
Во время приема кардиолог беседует с пациентом, расспрашивает его о симптомах, перенесенных и хронических заболеваниях, изучает медицинскую карту, справки, выписки.
Первичный осмотр включает выслушивание сердца с помощью фонендоскопа, измерение артериального давления, частоты пульса.
Затем врач назначает исследования, чтобы оценить состояние сердечно-сосудистой системы и риски, связанные с операцией. Лабораторно-инструментальные методы дообследования:
- Электрокардиография помогает обнаружить перенесенный инфаркт, аритмию, другие изменения.
- Мониторинг артериального давления.
- Холтеровское мониторирование — запись электрокардиограммы в течение суток с помощью небольшого устройства, которое фиксируют на теле пациента.
- ЭХО-кардиография — ультразвуковое исследование сердца.
- Стресс-тесты: различные исследования (ЭХО-кардиография, ЭКГ) на фоне физических нагрузок или введения препаратов.
- Спироэргометрия (кардиопульмональный тест): определение потребления кислорода, газообмена, артериального давления, частоты сердечных сокращений, регистрация ЭКГ во время физических нагрузок.
- Коронарография — рентгенография с введением рентгеноконтрастного раствора в венечные артерии, кровоснабжающие сердечную мышцу. Это «золотой стандарт» в диагностике ишемической болезни сердца.
- Определение липидного спектра крови: : общего холестерина, триглицеридов, липопротеиды низкой и высокой плотности.
- Определение других биомаркеров.
По результатам осмотра и обследования пациента врач-кардиолог дает свои рекомендации:
- Назначает лечение, которое помогает скорректировать нарушения со стороны сердечно-сосудистой системы перед операцией.
- Обсуждает ситуацию с анестезиологом, в результате чего может измениться подход к проведению анестезии.
- Выявляет факторы риска, противопоказания к хирургическому вмешательству. Иногда операция может быть отменена именно из-за проблем с сердцем. В таких случаях пациентам назначают другие методы лечения, может быть проведено малоинвазивное вмешательство.
- Участвует в составлении плана ведения пациента в послеоперационном периоде.
- Дает пациенту рекомендации. Например, кардиолог может отменить некоторые препараты, дать рекомендации по питанию.
Первостепенные задачи врача-кардиолога при работе с пациентом перед операцией — обеспечить безопасность, снизить риск осложнений. Мультидисциплинарный подход и следование современным международным рекомендациям позволяют решать эти задачи в клинике «Евроонко» максимально эффективно.
Наш кардиолог работает в тесном сотрудничестве с хирургами, анестезиологами, занимается ведением пациентов в послеоперационном периоде. Благодаря этому мы добиваемся высоких показателей успешного лечения онкологических больных с сопутствующими сердечно-сосудистыми патологиями даже в сложных случаях.
Список литературы:
Нужно ли проводить операцию при аритмии сердца – статьи о здоровье
Аритмия является опасным состоянием, которое заключается в нарушении последовательности и регулярности сердечных сокращений. В некоторых случаях она приводит к развитию осложнений и смерти пациента. Лечение аритмии выполняется под строгим контролем врача и в ряде ситуаций требует проведения операции.
Одной из востребованных сегодня методик устранения нарушений ритма является радиочастотная абляция. Она доказала свою эффективность при патологиях различных типов и заключается в использовании электрического тока.
С его помощью прижигают участок сердца, нарушающий сокращения. При этом формируется участок миокарда, импульсы через который не проходят, соседние ткани остаются неповрежденными.
Проводится вмешательство в специальной операционной под местным наркозом.
Требуется ли такая операция конкретному пациенту, решает кардиолог, который при необходимости обсуждает ситуацию с другими узкими специалистами и обязательно изучает результаты предварительно проведенной диагностики, а также анамнез больного.
Причины развития патологии
По основному механизму развития аритмии можно разделить на:
- Вызванные органическими поражениями. Патология может возникать при ишемической болезни, пороках развития, кардиосклерозе, ранениях и иных травматических повреждениях, миокардитах, инфарктах и др.
- Спровоцированные функциональными нарушениями. К ним относят нейрогенные воздействия: стрессы, физические и эмоциональные перегрузки, неврозы, прием психостимуляторов, неправильное питание; нарушения обмена электролитов (натрия, калия, кальция и магния); ятрогенные вмешательства (прием бета-блокаторов, гликозидов, диуретиков и др.); гормональные воздействия (прием кортизола, избыток адреналина и др.)
При органических аритмиях в сердечной мышце образуются определенные дефекты, которые не позволяют ей нормально проводить импульсы. При функциональных – нарушается поступление таких импульсов к сердцу.
Разновидности нарушений
Тахикардия
При такой аритмии частота сердечных сокращений (ЧСС) составляет более 90 ударов в минуту. Различают физиологическое и патологическое состояния.
Физиологическая тахикардия характеризуется увеличением ЧСС без патологий. Она может быть спровоцирована эмоциональной или физической нагрузкой. Тахикардия возникает на фоне глубокого вдоха, высокой температуры тела, недостатка кислорода, гнева, страха и др. Частота сердечных сокращений может увеличиваться и при приеме некоторых лекарственных препаратов.
Патологическая тахикардия возникает на фоне нарушений в работе сердечно-сосудистой или иных систем организма.
К ее симптомам, кроме учащенного сердцебиения, относят головокружения и обмороки, беспокойство, пульсацию шейной артерии. В некоторых случаях пациенты испытывают страх смерти, другие сильные эмоции.
Такая патология может стать причиной инфаркта миокарда, острой сердечной недостаточности и внезапной остановки сердца.
Брадикардия
Этот вид аритмии характеризуется ЧСС менее 60 ударов в минуту. Он, как и тахикардия, может быть нормальным явлением и встречается у спортсменов и просто тренированных людей, которые привыкли к регулярным интенсивным физическим нагрузкам.
При развитии патологии пациенты жалуются на полуобморочные состояния, слабость, появление холодного пота, боли в сердце, нестабильность артериального давления, головокружения и потерю сознания. Ярко выраженная брадикардия может стать причиной сердечной недостаточности.
Обычно при таком заболевании пациентам устанавливают электрокардиостимулятор.
Экстрасистолия
Данный вид аритмии характеризуется внеочередными сердечными сокращениями, которые могут начинаться из желудочков или предсердий. Эта разновидность патологии является одной из часто встречающихся.
Обычно она возникает у пациентов старше 50 лет и имеет такие симптомы, как ощущение замирания сердца, нехватка воздуха, сильные толчки, тревожность.
Поводами для беспокойства должны стать часто повторяющиеся приступы, которые приводят к нарушениям кровотока.
Мерцательная аритмия
Этот вид патологии также широко распространен. Для нее характерно ощущение трепетания, неритмичного сокращения сердца. Пациенты жалуются на учащение ритма сердца до 180 и даже более ударов в минуту, болевой синдром, одышку и быструю утомляемость, головокружение и ощущение нехватки воздуха.
Мерцательная аритмия возникает на фоне как врожденных пороков, так и ишемической болезни, сердечной недостаточности, повышенного артериального давления, измененной функции щитовидной железы.
Также спровоцировать патологию могут острая интоксикация организма, прием некоторых лекарственных препаратов, алкоголизм, переутомление и сильный стресс.
Блокады сердца
Данный вид аритмии характеризуется замедлением или прекращением прохождения импульсов по структурам сердца.
Он возникает на фоне миокардита, стенокардии, кардиосклероза, гипертрофии отделов органа, инфаркта, врожденных пороков, атеросклероза, нарушенной функции щитовидной железы, климакса.
Блокады могут быть транзиторными (преходящими) или интермиттирующими (неоднократно возникающими и исчезающими), постоянными и прогрессирующими. К основным их симптомам относят обмороки, судороги и периодическое исчезновение пульса. При некоторых видах патологий пациент может умереть.
Когда назначается операция по устранению аритмии?
Вмешательства являются жизненно необходимыми в случаях:
- Мерцательной аритмии
- Тахикардии желудочкового типа
- Других нарушений ритма, при которых нецелесообразна медикаментозная терапия
Также абляция назначается при расстройстве проводящей системы миокарда, увеличении сердца в размерах и недостаточности его деятельности.
Важно! Операция для лечения аритмии сердца (мерцательной и других форм) назначается исключительно врачом и только после проведения необходимого обследования. Это позволяет сделать процедуру не только эффективной, но и безопасной для пациента.
Подготовка к операции
Перед вмешательством пациент направляется на комплексную диагностику. Специалисты тщательно обследуют сердце, что позволяет избежать возможных осложнений. Следует понимать, что «прижечь аритмию» путем выполнения относительно несложной операции можно быстро, но важно, чтобы процедура не нанесла вреда пациенту и в дальнейшем не стала причиной серьезных осложнений.
В период подготовки проводятся следующие обследования:
- ЭКГ (электрокардиограмма)
- Эхо-КГ (УЗИ сердца)
- Холтеровское мониторирование
- МРТ сердца
- Лабораторные исследования: общий и биохимический анализы крови, изучение гормонального состава
- Стресс-тесты
Также пациент консультируется кардиологом. При необходимости он направляется и к другим узким специалистам: неврологу, эндокринологу и др. Это позволяет сделать операцию по прижиганию сердца и лечение мерцательной и других форм аритмии максимально безопасными, обеспечить быстрое восстановление больного и возвращение его к полноценной жизни.
Противопоказания к проведению вмешательства
Абсолютных противопоказаний к операции нет, тем не менее отложить ее рекомендуют при таких состояниях, как:
- Повышенная температура тела (в том числе на фоне вирусной инфекции или иных патологий)
- Инфаркт миокарда
- Острая фаза почечной недостаточности
- Болезни органов дыхательной системы
- Сердечная недостаточность
- Стеноз ствола левой коронарной артерии
Операция на сердце при аритмии не выполняется при электролитном дисбалансе, тромбах в камерах, проблемах со свертываемостью крови, дефиците железа, явной стенокардии, аневризме левой камеры, аллергии на йод и другие контрастные вещества.
Важно! Обо всех имеющихся у пациента показаниях и противопоказаниях расскажет лечащий врач. Он же примет решение о проведении операции по удалению аритмии и реабилитации после нее, даст необходимые рекомендации.
Преимущества проведения операции в МЕДСИ
- Квалифицированные кардиологи. Наши врачи проводят комплексное лечение аритмии и при необходимости назначают вмешательства. Для этого они обладают всеми необходимыми знаниями и навыками
- Экспертная диагностика. Обследования в клиниках проводятся с использованием современного оборудования, что позволяет в кратчайшие сроки поставить точный диагноз. У нас можно в течение дня пройти все исследования и перед операцией. При необходимости лабораторная диагностика осуществляется в режиме CITO (срочно)
- Лечение с применением современных методов. Вмешательства проводятся с использованием лучших инструментов и оборудования, что повышает их эффективность и безопасность
Если вы планируете операцию по поводу аритмии сердца, хотите уточнить ее стоимость или цену консультации кардиолога МЕДСИ, позвоните по номеру +7 (812) 336-33-33. Наш специалист ответит на все вопросы и запишет вас на прием на удобное время.
Обследование сердца: как часто нужно ходить на профосмотр к кардиологу
Стоматолог, офтальмолог, эндокринолог и кардиолог – четыре врача, необходимость профосмотра у которых даже не должна обсуждаться. Надо – и точка!
Прежде чем говорить собственно о кардиологическом чек-апе (чек-ап, от англ. check up – «проверять», – профилактическое обследование организма, наиболее эффективный метод предупреждения возникновения и развития заболеваний), пару слов о том, зачем он вам. Все хорошо знают, что в Украине катастрофа с сердечно-сосудистыми заболеваниями. Ежегодно они приводят к 426 000 смертей.
Самое печальное – умирает немало молодых. Многие теряют качество жизни, а ведь ССЗ эффективно профилактируются, отлично диагностируются и результативно лечатся! Ценность чек-апа в том, что выявление многих заболеваний еще на этапе их развития, когда человек не ощущает никаких симптомов и не считает себя пациентом, дает время составить индивидуальный план эффективного лечения.
В условиях современной медицины молодые люди не должны умирать и становиться инвалидами из-за заболеваний сердца и сосудов.
Почему тогда это происходит? Потому что мы настолько себя не любим, что не удосуживаемся делать элементарное: правильно питаться, много двигаться, хорошо спать, бросить курить и регулярно проходить обследование сердца.
В большинстве случаев вовремя пойманные ССЗ никогда не превращаются в катастрофу. Но ключевое – вовремя!
Пример: даже если во всех артериях сердца образовались атеросклеротические бляшки и сосуды сузились на опасные 70-90% или даже 100%, можно восстановить кровоток все равно, обойдя пораженные участки с помощью шунтов.
И сердце заработает в полную силу. Но это если не опоздать и не коллекционировать инфаркты. Потому что если уже случился инфаркт, коронарное шунтирование однозначно улучшит ситуацию, но зона инфаркта останется.
А если бы поражение увидели вовремя, до…
И так с большинством кардиологических проблем: успели вовремя – практически здоровый человек; опоздали – необратимые последствия. Вот почему настолько важно регулярное и правильное обследование сердца.
Первый скрининг – еще в животе у мамы
И здесь большая ответственность акушеров-гинекологов, которые делают УЗИ плода беременным женщинам.
Их задача – не пропустить врожденные пороки сердца и вовремя отправить женщину на консультацию к кардиологу, специализирующемуся на пренатальной диагностике и устанавливающему тактику ведения ребенка после рождения, отвечая на вопрос, нужна ли малышу операция в первые часы жизни и как часто необходим контроль.
Как врач, занимающийся этим направлением, могу сказать: пропущенные случаи, увы, есть. Это беда большинства стран, где прицельным обучением пренатальной диагностике пороков сердца занимаются только последние годы.
Следующее обследование сердца – до 6-летнего возраста
А если малыш пойдет в детсад, то до садика, то есть до момента активного включения в социум с его инфекциями и увеличением нагрузок. На этом скрининге мы окончательно исключаем врожденный порок сердца.
Здесь нужно сказать, что некоторые проблемы, к примеру, незакрытое овальное окно, наличие Боталлова протока или небольшие дефекты межпредсердной перегородки, могут ничем внешне не проявляться.
Ребенок отлично развивается, хорошо ест, прекрасно себя чувствует, но любая тяжело протекающая вирусная или бактериальная инфекция может дать осложнения.
Чтобы исключить порок, делают УЗИ сердца. Запомните: обследование у кардиолога без УЗИ, а только с электрокардиограммой, малопоказательно.
Эти два исследования выполняют разные задачи, а потому как у детей, так и у взрослых обязательны оба.
УЗИ показывает особенности строения клапанов, полостей и магистральных сосудов сердца, а ЭКГ – электрическую активность сердца. Для правильной работы сердечно-сосудистой системы важны оба компонента.
Школа
Если ребенок склонен к заболеваниям носоглотки (ангины, фарингиты, синуситы), есть аллергия, проблемы с зубами или ребенок стоит на учете у другого специалиста, например, эндокринолога, показываем его кардиологу раз в 3-5 лет (УЗИ + ЭКГ). После каждой подтвержденной бактериальной инфекции (ангины, пневмонии) или осложненной вирусной инфекции в течение полугода следует делать УЗИ сердца, чтобы исключить развитие миокардита, ревматического поражения клапанов, перикардита.
Если у кого-то из родителей были проблемы с сердцем до 40 лет, ребенок тоже нуждается в регулярном осмотре у кардиолога каждые 5 лет.
Причем, согласно международным протоколам, профосмотр детей, родители которых имели проявление ишемической болезни до 40 лет, с 6 лет должен включать не только УЗИ сердца и ЭКГ, но и тест на беговой дорожке, который помогает диагностировать аритмию, а также липидный профиль крови для контроля дислипидемии – нарушений жирового обмена.
Молодежь
Действуют те же правила обследования сердца, что и у школьников.
Плюс – не забываем вовремя лечить зубы, правильно питаться, быть физически активным, контролировать вес и уделять время для полноценного сна! И вообще вести здоровый образ жизни! Очень хочется, чтобы это было записано у молодых людей где-то на подкорке.
Особенно когда видишь, что все чаще в кардиохирургию начали попадать пациенты, которым 34, 31 год. И даже 22! Да, недавно у нас в клинике оперировали 22-летнего парня, у которого тяжелейший трансмуральный инфаркт повредил большую часть миокарда левого желудочка.
Ситуация была настолько сложной, что пациенту рекомендовали трансплантацию. Однако нашему ведущему кардиохирургу Александру Бабляку удалось спасти парня. Причина инфаркта в 22 при отсутствии врожденных аномалий? Алкоголь + энергетики. Делайте выводы!
Взрослые 35+
Каждые два года – УЗИ сердца, ЭКГ, тест на беговой дорожке, липидный профиль.
И еще такой момент.
В любом возрасте при определенных условиях и факторах возможны взаимосвязанные нарушения в организме, такие как метаболический синдром – микроизменения на всех уровнях обмена (липидном, углеводном, пуриновом), в результате которых организм начинает расшатываться.
И вот это «расшатывание» – как снежный ком: все начинается с маленькой снежки, а потом в 35, 40, 60 лет получаем сахарный диабет, инфаркт, инсульт. И вот как раз начиная с 35-ти я бы рекомендовала сдавать анализ крови и на гликозилированный гемоглобин.
Стоит также каждые два года делать УЗИ сосудов нижних конечностей, а при необходимости по рекомендации врача и анализ крови на Д-димер (фрагмент белка, присутствующий в крови после разрушения тромба). Эти исследования позволяют контролировать такие опасные заболевания, как тромбофлебит и тромбоз, а значит, предупредить отрыв тромба и его попадание в легочную артерию.
Все остальные 55+
Все перечисленные для 35-летних исследования нужно проводить ежегодно.
Екатерина Ревенко, кардиолог
Ты еще не читаешь наш Telegram? А зря! Подписывайся


Оставить комментарий