
Все заболевания, названные именами собственными, имеют второе, как правило, чаще употребляемое врачами название, а вот болезнь Бехтерева (ББ) и больные, и врачи предпочитают называть одинаково. В медицинской литературе используется термин «анкилозирующий спондилит/спондилоартрит».
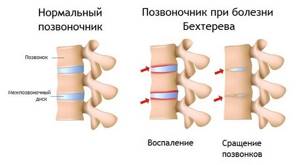
Это хроническое воспаление суставов, преимущественно позвоночных и тазовых — крестцово-подвздошных, хотя могут вовлекаться и другие суставы, и даже кость в месте прикрепления мышечных сухожилий и суставных сумок. Важный признак болезни — образование сращений в суставах — анкилозов, что ограничивает движения.
Болезнь Бехтерева радикально отличается от поражения суставов при любых артритах, потому что кость не разрушается, а наоборот, избыточно растёт. Но нормальной структуры от этого активного роста не получается, а всё больше костные наросты, напоминающие пещерные сталактиты — остеофиты.
Для болезни Бехтерева характерно вовлечение в патологический процесс не только скелета, но также сосудистой оболочки глаза, кожи, кишечника и сердца.
Но эти локализации необязательны, а что обязательно для заболевания, так постепенное и неуклонное прогрессирование воспаления с вовлечением новых суставов.
Кто болеет болезнью Бехтерева
Довольно долго ББ ошибочно считали характерной исключительно для мужчин и стариков, но оказалось совсем не так.
Действительно, мужчины болеют в три раза чаще, и у них превалирует тяжёлое течение заболевания, но женщин тоже поражает этот недуг, правда, он совсем не мешает продолжению рода.
А по большому счёту проявления заболевания не имеют гендерных различий. Заболеть анкилозирующим спондилитом можно в любом возрасте, не имеется у ББ возрастных предпочтений.
Впечатление, что процесс развивается только у взрослых, неверное. Диагностика очень сложна, поэтому ребёнок успевает вырасти, и только тогда выясняется, что это не простой артрит, а болезнь Бехтерева.
В большинстве случаев диагноз заболевания ставится в среднем на восьмом году страданий — специфических и характерных только для этой болезни признаков нет, а симптоматика долго может быть смазанной и очень разнообразной.
На начальном этапе артрита отмечается очень высокая чувствительность к обычным нестероидным противовоспалительным препаратам, что тоже не способствует продолжению диагностического поиска, ведь боль уходит, создавая впечатление выздоровления.
Анкилозирующим спондилитом болеет не более 1% населения, причём в каждой возрастной когорте число больных практически одинаково, это отнюдь не болезнь старения, как схожий по ведущим симптомам остеоартроз.
На севере болеют в два раза чаще, чем в южных регионах, но пока неизвестно почему. У больных ББ выявляются гены HLA-27, ARTS1 и IL23R.
С другой стороны, наличие этих генов совершенно не обещает непременной ББ, заболевает каждый 5–7 из имеющих «подозрительный» ген HLA-27, а остальные живут без проблем.
Почему именно этот ген задействован в механизме развития ББ и что он контролирует или постёгивает, пока не удалось определить. Носитель гена HLA-27 должен иметь близких родственников, страдающих спондилитом, и только тогда вероятность заболеть составит 12%, не очень много, но всё-таки шестикратно выше, чем только при носительстве HLA-27 без больных в семье.
В объяснении механизма развития заболевания пока склоняются к типовому для всех ревматологических процессов объяснению: какой-то воспалительный агент вызывает активацию иммунитета, но иммунные клетки почему-то сбиваются с курса и атакуют собственные ткани. Атака не разовая, а многолетняя хроническая, и что поддерживает эту войну против себя самого, тоже не понятно.
Почему болезнь Бехтерева
Болезнью Бехтерева болели испокон веков, в живописи и литературе частенько встречались старики-горбуны. Но описали эту патологию только в середине XVI века. Вот такое анатомическое описание и сделал в своём анатомическом труде итальянский анатом, не совсем праведным путём получивший в своё распоряжение два необычных скелета.
А через полтора столетия один ирландский доктор среди своих пациентов нашёл необычного больного, у которого весь позвоночник с костями таза сросся в монолитную неподвижную структуру.
Вот так время от времени кто-то обращал внимание на странные негнущиеся позвоночники своих пациентов и публиковал случаи в тогдашней медицинской периодике.
И вдруг в конце XIX века сразу три известных врача, как в анекдоте, русский, немец и француз сделали подробнейшее описание хронического повреждения суставов позвоночника, сопровождающегося их полным сращением.
Три известных врача независимо друг от друга наблюдали больных и опубликовали в своих национальных медицинских журналах. Первым был российский психоневролог Владимир Михайлович Бехтерев, его статью «Одеревенелость позвоночника с искривлением его как особая форма заболевания», была размещена в 1893 году в журнале «Врач».
Через 4 года свой клинический случай описал немец Адольф Штрюмпелль, а ещё через год и француз Пьер Мари. Учтя сложности коммуникаций позапрошлого века, болезнь назвали сложносочинённо Штрюмпелля-Мари-Бехтерева. Соотечественники выбрали абсолютно справедливое название заболевания, не умаляя этим заслуги иностранных врачей.
Клинические проявления
Заболевание развивается очень медленно, постепенно вовлекая в патологический процесс весь позвоночник, начинаясь снизу и распространяясь вверх.
Первыми страдают суставы позвонков, соединяющие крестец с костями таза, после вовлекается поясничный отдел, далее грудной и также снизу вверх, а суставы шейных позвонков страдают в последнюю очередь.
Если болезнь распространяется бессистемно, «против шерсти», и первыми страдают сочленения между шейными позвонками — это нехороший прогностический признак.
В большинстве случаев процесс разыгрывается «по нотам», с самого нижнего яруса.
Крестец представляет монолитную кость, состоящую из физиологически сращенных позвонков, поэтому нарушение подвижности в крестцово-подвздошных суставах проходит практически незаметно.
А вот поясничный отдел составлен из пяти позвонков, каждый из которых подвижен, и нарушение в суставах отвечает появлением боли, сначала незначительной и эпизодической, проходящей после приёма обычного диклофенака или вольтарена.
Боли появляются не во время движения, как при радикулите или артрите, а в покое, по ночам, ближе к утру. Но небольшая утренняя разминка может полностью избавить от боли. Пациент далеко не сразу замечает ограничения в движениях, но утренняя скованность ощущается, держится недолго и уходит до следующего утра.
Постепенно боль становится почти постоянной, уходя только после приёма препарата из группы нестероидных противовоспалительных.
Проблема с подвижностью ощущается уже в грудном отделе позвоночника, что влияет не только на гибкость, но и мешает глубоко дышать из-за сращений в позвоночно-рёберных суставах.
Ограничение дыхательных движений приводит к застойным процессам в нижних отделах лёгких, особенно у курильщиков и сердечников. Но параллельно могут страдать бедренные, плечевые и суставы нижней челюсти, что отмечается примерно у каждого четвёртого пациента.
А вот мелкие суставы кистей и стоп почти не участвуют в патологическом процессе.
Суставы отекают, припухают, у кого-то процесс воспаления краток, у кого-то продолжителен. Не происходит внутри сустава обычного для всех артритов процесса — нет разрушения хряща и кости, но это мало облегчает жизнь больному, потому что сустав также ограничен в подвижности.
Могут локально болеть места прикрепления сухожилий крупных мышц к костям, но это всё-таки нечастое проявление ББ.
Тугоподвижность суставов, что ощущается как утренняя скованность, включена в диагностические критерии заболеваний суставов ревматологической природы: ревматоидный артрит, артроз и болезнь Бехтерева.
Необычные, но типичные проявления
Из сотни больных только у трёх болезнь может начинаться совсем странно с поражения глаза, обычно, его сосудистой оболочки, псориаза, воспаления слизистой кишечника.
Далеко не всегда эти симптомы идут рука об руку, чаще с небольшим интервалом последовательно воспаляется глаз, краснеет, как положено, наличествует слезотечение и светобоязнь. Офтальмолог лечит увеит долго и не совсем успешно.
Заболевание глаза затухает, потом вспыхивает вновь, берутся анализы на разных возбудителей, правда, ничего плохого не находят.
После пациент отправляется к дерматологу с какими-то шелушащимися бляшками на коже, ему выставляют диагноз «псориаз». Но через пару другую недель начинается маета поносами с болями в животе, чем занимается уже гастроэнтеролог, который, как правило, связывает воедино всё случившееся за последние месяцы, и направляет пациента к ревматологу.
А возможен ещё клинический сюжет с развитием аритмии после поражения глаз и кожи. При кардиологическом обследовании находят воспаление внутренней оболочки аорты, что само по себе совсем уж редкость. Кардиолог связывает всё произошедшее и направляет пациента к коллеге ревматологу.
А может случиться вариант с поражением почек, причём в любом предварительном наборе симптомов: поражение кожи с глазами или без глаз, с поносами или без, с нарушением ритма или без оного. В общем, всё непросто и бессистемно, если на фоне таких клинических проявлений есть хоть какой-то намёк на поражение суставов позвоночника, то до постановки правильного диагноза пройдёт меньше времени.
Диагностика
Конечно, ранняя диагностика необходима для оптимального лечения. Только до сих прогрессивных времён так и не найдено совершенно специфичного и характерного исключительно для болезни Бехтерева признака. Нет лабораторного анализа, который бы однозначно и без сомнений позволил поставить диагноз. Специальные опросники помогают поставить диагноз и определить выраженность заболевания.
Выработаны клинические критерии, которые позволяют предполагать наличие болезни Бехтерева, это, в первую очередь, боли воспалительного характера в позвоночнике и ограничение подвижности.
Но методы визуальной диагностики с использованием рентгена на раннем этапе не работают, а до первых рентгенологических проявлений ББ может пройти несколько лет.
В начальной стадии диагностика основана на анализе жалоб, истории появления клинических симптомов и объективных проявлениях заболевания, если бы не индексы, рассчитываемые по результату опроса больного, можно было думать, что медицина недалеко ушла со времени доктора Бехтерева.
Рентгенологическое обследование состояния сочленения позвоночника с костями таза — главный метод диагностики, с него она и начинается. Если находят сакроилеит — воспаление крестцово-подвздошных суставов, диагноз уже «в кармане».
Не находят изменений, при возможности, конечно, направляют пациента на МРТ. Если и на МРТ — чисто, то делают КТ. Если ничего, кроме клинических признаков не подкрепляет диагноз ББ, то повторяют рентгенографию через несколько месяцев.
Классификация болезни Бехтерева
Выделяют стадии болезни Бехтерева и функциональные классы. Стадирование предполагает разделение заболевания на ранние периоды и время манифестации выраженных признаков.
- Первая стадия самая начальная, когда ещё не имеется достоверных объективных — рентгенологических признаков, она и носит название «дорентгенологическая», но при МРТ уже находят абсолютно достоверные признаки воспаления суставов между крестцом и костями таза. Причём воспаление уже не сомнительное, а «махровое».
- Вторая стадия соответствует развёрнутой клинике, и сакроилеит уже далеко не начальный, правда, патологических выростов в суставах ещё нет.
- При третьей стадии уже есть всё, что только может быть в суставах при ББ. От первой до третьей стадии проходят годы и десятилетия.
Классы функциональной активности оценивают физические возможности больного и отвечают на вопрос: что пациент может делать в обычной жизни.
Всего четыре класса, начиная с первого, когда пациент может делать всё и дома и на работе.
С каждым классом последовательно утрачивается способность к непрофессиональной, затем и профессиональной деятельности, но самообслуживание остаётся. Четвёртый класс констатирует ограничение всех видов деятельности.
Признаки неблагоприятного течения
Некоторые симптомы, просто возникающие или развивающиеся в определённый период, могут говорить о тяжёлом течении заболевания, возможности быстрой утраты трудоспособности, скорого изменения качества жизни и даже уменьшения продолжительности жизни вследствие развития неблагоприятных осложнений. Эти признаки выделяют для того чтобы вовремя изменить тактику лечения, присоединив к терапии другие методики или лекарственные средства.
На течение заболевания влияет развитие болезни в детстве и юности, в принципе, все серьёзные хронические болезни в детстве текут быстрее и агрессивнее, организм растёт и всё, в том числе, патологические изменения, тоже идут ускоренным темпом.
Воспалительные изменения в тазобедренных суставах и шее, а также эпизоды обострения воспаления суставов ног неблагоприятно сказываются на течении ББ, они свидетельство обширного вовлечения тканей, как и проявления болезни вне скелета.
Не на пользу пациенту и устойчивость к нестероидным противовоспалительным препаратам, что может косвенно говорить о выработке большого количества медиаторов воспаления и агрессивности собственного иммунитета против своих же тканей. С одной стороны, рентгенологические изменения помогают поставить диагноз, но раннее их появление свидетельствует о неблагоприятной скорости течения болезни.
Считается, что быстрому снижению физических возможностей человека способствует развитие в первое десятилетие ББ, естественно, на фоне активного лечения, а не без него, частых обострений артритов конечностей и поражения глаз и сердца.
Неблагоприятны для прогноза выраженные и стойкие боли в позвоночнике с ограничением движений хотя бы вполовину, что может потребовать снижения профессиональной активности.
Болезнь Бехтерева, конечно, отражается на качестве жизни, но это довольно длительное заболевание.
Лечение
Уже первичные проявления болезни Бехтерева могут быть такими разнообразными, что потребуется лечение у нескольких специалистов. И хоть анкилозирующий спондилоартрит относят к ревматологическим заболеваниям, на разных этапах к наблюдению и лечению пациента должны подключаться другие специалисты, только в таком случае можно достичь хороших терапевтических результатов.
Оптимальная терапия ББ — обязательное сочетание лекарственного и нефармакологического подхода: лечебная физкультура, физиотерапия, массаж, акупунктура. Лекарственное лечение необходимо для купирования боли, замедления процесса сращения в суставе — анкилоза, сохранения физических возможностей пациента.
Сегодня существует только две основные группы препаратов, направленные на механизм развития заболевания, это нестероидные противовоспалительные средства (НПВС) и ингибиторы фактора некроза опухоли-альфа (иФНОα).
Терапия всегда начинается с НПВС, как максимально эффективных и, что немаловажно, недорогих препаратов.
При исчерпании эффекта НПВС или нечувствительности к ним переходят к препаратам второго ряда — иФНОα, они высокоэффективны и очень дороги, что не может не ограничивать их применения.
Анальгетики имеют вспомогательное значение, а часто использующиеся при других ревматологических заболеваниях суставов глюкокортикоидные гормоны, имеют очень ограниченное и, что важно, исключительно местное применение — в виде мази или внутрисуставного введения. В некоторых ситуациях может стать вопрос о хирургической помощи, как правило, для коррекции осложнений и деформаций скелета.
Но без постоянных физических упражнений, физиотерапевтических процедур нельзя надеяться на максимально возможный результат, в случае анкилозирующего спондилоартрита физкультура означает жизненную необходимость.
Материал подготовлен врачом-онкологом, травматологом-ортопедом клиники «Медицина 24/7» Аховым Андемиром Олеговичем.
Анкилозирующий спондилит (болезнь Бехтерева)
Анкилозирующий спондилит (болезнь Бехтерева)
Анкилозирующий спондилит это хроническая форма артрита с преимущественным поражением позвоночника. Характеризуется болями и скованностью в пояснице, ягодицах, в грудном отделе спины, шее и иногда в бедрах, стопах, грудной клетке. Также может проявляться отечностью и ограничением подвижности в других суставах. У мужчин это заболевание встречается чаще, чем у женщин. На сегодняшний день, не существует способов полного излечения этого заболевания. Задача лечения — облегчить симптоматику и приостановить прогрессирование. Большинство пациентов сохраняет трудоспособность и двигательную активность. Осложнением АС (болезни Бехтерева) может быть воспаление радужной оболочки глаз (ирит) и нарушение функции дыхания, связанной с кифозом и деформацией грудной клетки.
Этиология анкилозирующего спондилита
Этиология этого заболевания неясна. Предполагают генетическую детерминированность (у многих пациентов обнаруживается определенный ген HLA –B27). Но наличие этого гена не означает, что это заболевание точно возникнет. Возможную роль в активизации этого гена играют бактерии и воздействие окружающей среды.
Симптомы
Это заболевание может проявляться болями различной интенсивности в пояснице и в ягодицах, особенно в утренние часы. У части пациентов боли могут быть в ногах и стопах. Боль имеет тенденцию к постепенному уменьшению после определенной физической активности. АС возникает, как правило, в возрасте от 15 до 30 лет.
Заболевание, по мере прогрессирования, вызывает воспаление связок, сухожилий, суставов позвонков, что приводит к ограничению подвижности в поясничном и шейном отделе позвоночника (вплоть до сращивания позвонков). По мере развития тугоподвижности, меняются нормальные физиологические изгибы в шее и пояснице и резко увеличивается кифоз.
Это приводит к выраженному наклону туловища вперед и ограничению такой двигательной функции, как ходьба. В связи с тем, что возможны воспаление суставов в зоне сочленения реберных дуг с грудиной, то может появиться затруднение дыхания. В воспалительный процесс могут быть вовлечены другие суставы, глаза, иногда легкие, клапаны сердца, аорта, кишечник.
Длительный воспалительный процесс приводит к рубцеванию тканей и необратимым изменениям. В части случае заболевание прогрессирует медленно и не приводит к появлению выраженных осложнений, в других стремительная прогрессия приводит к инвалидизации и стойкой симптоматике.
Существует определенная зависимость степени прогрессирования АС от начала заболевания, возраста и зоны локализации патологического процесса. При ранней диагностике и своевременном лечении вероятность медленной прогрессии заболевания увеличивается.
Медленно прогрессирующая форма
Как правило, для этой формы АС характерны тупые боли в пояснице и скованность в спине. Обострения заболевания, проявляющиеся увеличением болей и скованности, по продолжительности занимают несколько недель.
- Боли и скованность ограничение подвижности, могут появиться в пояснице, в середине спины или шее. Усиление болей происходит медленно, в течение нескольких недель и не имеет четкой локализации. Скованность обычно бывает по утрам (иногда рано утром в 3-6 утра) и исчезает через час после пробуждения. Двигательная активность помогает уменьшить боль и скованность.
- Некоторые пациенты отмечают быструю утомляемость. Это связано с тем часть энергии в организме расходуется на воспалительный процесс.
- Воспаление радужной оболочки глаз. Это воспаление (ирит) встречается у пациентов в 20-30 % случаев заболевания АС. Проявляется покраснением, болезненностью в глазу и повышенной чувствительностью к свету.
Быстро прогрессирующая форма АС
Процессы изменения соединительной ткани приводят к необратимым процессам и выраженной симптоматике.
- Эти процессы в позвоночнике приводят к сращиванию позвонков (анкилозу).
- При анкилозе болевой синдром постепенно уменьшается. Но сращение позвонков увеличивает риск переломов особенно в шейном отделе.
- Нарушения в позвоночнике приводят к изменениям в мобильности и балансировки тела. При выраженном кифозе возникают затруднение разгибания туловища и удержания спины прямой. Особенно нарушается процесс стояния и ходьбы при вовлечении в патологический процесс бедер.
- Выраженный наклон вперед позвоночника может вызвать нарушения дыхания из-за ограничения подвижности грудной клетки. Кроме того, воспалительные изменения могут затронуть легочную ткань, что приводит к фиброзу легких и повышенной чувствительности к инфекциям. Риск инфекционных поражений легких выше у курильщиков.
- Процессы рубцевания в глазах могут привести к ухудшению зрения и глаукоме.
- В редких случаях происходит повреждение миокарда и клапанного аппарата, что приводит к нарушению сократительной функции и как следствие к сердечной недостаточности. Возможно также поражение аорты и ее расширение.
- Иногда отмечается связь воспаления кишечника с АС. У некоторых пациентов развивается болезнь Крона.
- Возможное поражение почек в большей степени связано с длительным приемом медикаментов назначаемых при АС.
- У некоторых пациентов (при выраженных изменениях в дистальном отделе позвоночника) возникает синдром конского хвоста. Этот синдром проявляется нарушением чувствительности в паховой области и нарушением функции органов малого таза.
Анкилозирующий спондилит имеет много общего с целым классом заболеваний суставов называемых артропатиями. К примеру, это псориатический артрит, реактивный артрит (синдром Рейтера), энтеропатический артрит. Но при этих заболеваниях поражения позвоночника не столь выражены, как при АС.
Диагностика анкилозирующего спондилита
Первые признаки АС — тупая боль в пояснице или ягодицах (симптом, который встречается при многих заболеваниях). Имеет значение постепенное усиление интенсивности болей. При подозрении на АС необходимо провести рентгенологическое исследование, генетическое исследование или МРТ илиосакральных сочленений. Характерным для АС являются изменения в илиосакральных сочленениях видимых на рентгенографии, но появляются они только через несколько лет заболевания. Учитывая большую разрешающую способность компьютерной томографии и МРТ, необходимо шире использовать эти методы диагностики. Выделение гена HLA- B27 тоже помогает в постановке диагноза. Поэтому ранняя диагностика АС задача сложная и нередко требуется время для подтверждения диагноза.
Лечение АС
Лечение анкилозирующего спондилита в основном, это физические упражнения и физиотерапия. Они помогают уменьшить скованность и увеличить двигательную активность. Возможно также назначение медикаментозного лечения для снятия воспаления и уменьшения болевого синдрома.
При анкилозирующем спондилите высок риск травмы позвоночника, что требует применения ремней безопасности при любой езде на автомобиле. Необходимо регулярное обследование глаз на наличие воспаления радужной оболочки.
При необходимости можно пользоваться тростью для уменьшения нагрузки на суставы при ходьбе. Хирургические методы лечения используются крайне редко при этом заболевании (иногда производится замена сильно поврежденных суставов на протезы – тазобедренного и коленного).
Учитывая, что на сегодняшний день не существует патогенетических методов лечения основная задача уменьшить симптоматику и сохранить двигательную активность.
В.И. Дикуль
Анкилозирующий спондилит. Клинические рекомендации
catad_tema Артриты и артрозы — статьи Статьи
- аксСА — аксиальный спондилоартрит
- АС — анкилозирующий спондилит
- ВБС – воспалительная боль в спине
- ВЗК – воспалительные заболевания кишечника (неспецифический язвенный колит или болезнь Крона)
- ГК — глюкокортикоиды
- ИЛ –интерлейкин
- КПС — крестцово-подвздошные суставы
- КТ — компьютерная томография
- ЛФК – лечебная физкультура
- МРТ — магнитно-резонансная томография
- НПВП — нестероидные противовоспалительные препараты
- НЧС — нижняя часть спины
- ОКМ — отек костного мозга
- РА – ревматоидный артрит
- СпА – спондилоартриты
- СИ — сакроилиит
- С-РБ — C-реактивный белок
- ФНО-а — фактор некроза опухолей-альфа
- ЧРШ — числовая рейтинговая шкала
- ASAS (Аssessment of SpondyloArthritis International Society) — международное общество по изучению спондилоартритов
- ASDAS (AS Disease Activity Score) – счет индекса активности АС
- BASDAI ( Bath AS Disease Activity Index) – индекс активности АС
- KDIGO — Kidney Disease: Improving Global Outcomes
- HLA-B27
- IL1
- ERAP1
- KIF21B
- ПИС — протеогликан-индуцированный спондилит
- ФК – функциональный класс
Термины и определения
Анкилозирующий спондилит (АС) – хроническое воспалительное заболевание из группы спондилоартритов, характеризующееся обязательным поражением крестцово-подвздошных суставов (КПС) и/или позвоночника с потенциальным исходом их в анкилоз, с частым вовлечением в патологический процесс энтезисов и периферических суставов [1].
Аксиальный спондилоартрит (аксСпА) – спондилоартрит с преимущественным поражением позвоночника и периферических суставов.
Группа аксиальных спондилоартритов подразделяется на две клинические категории – неренгенологический аксиальный спондилоартрит и АС [1]. Диагноз устанавливается на основании классификационных критериев 2009 г.
международной группы по изучению спондилоартритов – ASAS (Assessment of SpondyloArthritis international Society) для аксСпА [2].
Нерентгенологический аксСпА (нр-аксСпА) — аксСпА, имеющий сходную клиническую картину с АС при отсутствии рентгенологических признаков достоверного сакроилиита [1].
Нестероидные противовоспалительные препараты (НПВП) – группа лекарственных препаратов, обладающих обезболивающим, жаропонижающим и противовоспалительным эффектами. Подразделяются на селективные (с-НПВП) и неселективные (н-НПВП) ингибиторы фермента циклооксигеназы.
Базисные противовоспалительные препараты (БПВП) – иммуносупрессивные лекарственные средства, обладающие противовоспалительным и болезнь-модифицирующим действием, подразделяются на синтетические (с-БПВП), таргетные синтетические (тс-БПВП) и биологические (б-БПВП)
Генно-инженерные биологические препараты (ГИБП) – принятый в России синоним биологических БПВП.
Группа лекарственных средств, характеризующихся селективным действием на определенные механизмы развития хронического воспаления и представляющая собой моноклональные антитела к иммунокомпетентным клеткам или провоспалительным цитокинам, гибридные белковые молекулы, ингибирующие активность цитокинов и взаимодействие иммунокомпетентных клеток [3].
Ингибиторы фактора некроза опухоли-альфа (и-ФНО-?) – искусственно синтезированные моноклональные антитела и гибридные белки, блокирующие активность провоспалительного цитокина ФНО.
1. Краткая информация
1.1 Определение
АС – хроническое воспалительное заболевание из группы спондилоартритов, характеризующееся обязательным поражением крестцово-подвздошных суставов (КПС) и/или позвоночника с потенциальным исходом их в анкилоз, с частым вовлечением в патологический процесс энтезисов и периферических суставов [1]. Прогрессирование заболевания в первую очередь связано с пролиферацией костной ткани (в противоположность эрозированию при ревматоидном артрите), что проявляется ростом синдесмофитов (и/или энтезофитов) и процессом анкилозирования позвоночника и суставов.
АС относится к группе спондилоартритов (СпА), куда включены также реактивный артрит, псориатический артрит, спондилоартрит при воспалительных заболеваниях кишечника (болезнь Крона и язвенный колит), а также недифференцированные спондилоартриты.
Этим заболеваниям свойственны следующие общие черты: боль в позвоночнике воспалительного ритма, несимметричный олигоартрит (преимущественно нижних конечностей), энтезиты, сакроилиит и поражение других отделов позвоночника, а также передний увеит, псориаз, наследственная предрасположенность, частое наличие HLAВ27 и отсутствие ревматоидного фактора [4,5].
1.2 Этиология и патогенез
Этиология заболевания до настоящего времени остается не ясной. По данным многочисленных семейных и близнецовых исследований, АС относится к мультифакториальным заболеваниям, т.е. к болезням с наследственной предрасположенностью, обусловленной многими генетическими и средовыми факторами [6-9].
Ряд генов предрасположенности к АС уже идентифицированы. Основное место среди них занимает HLA-B27. Его вклад составляет 16-23% всего генетического риска этого заболевания[10].
К другим дополнительным генам предрасположенности относятся гены кластера IL1[11] вклад в наследуемость АС — 4-6% [12], ERAP1 — 0,34% [13], IL23R — 0,31% [13], KIF21B -0,25% [13] и другие.
Таким образом, вклад отдельных генов в предрасположенность к развитию болезни очень мал и по отдельности они не могут вызвать развитие АС. Однако, как и любое другое многофакторное заболевание, АС обусловливается не только генетической предрасположенностью, но и влиянием внешних факторов.
Многие факторы внешней среды являются триггерами развития заболевания у генетически чувствительных (или предрасположенных) к нему пациентов. Провоцирующими агентами могут быть травма, различного рода стрессовые факторы, включая физиологические, холодовые и психоэмоциональные стрессы.
Предполагается, что первичное повреждение при СпА и АС в частности локализуется в энтезисах (местах прикрепления связок, сухожилий и суставных капсул к костям). В основе заболевания лежат два патофизиологических процесса — воспаление и образование синдесмофитов. Однако их взаимоотношение, а также факторы, контролирующие их, мало изучены.
Последние исследования, проведенные на экспериментальной модели мышей (протеогликан-индуцированный спондилит — ПИС) показали, что остеопролиферация развивается только в тех местах, где раньше имелось воспаление, доказывая, что воспаление и деструкция межпозвонковых дисков необходимы для прогрессирования заболевания и формирования новой, патологической костной ткани [14]
1.3 Эпидемиология
Распространенность АС зависит в основном от частоты HLA-B27 в конкретной популяции, и составляет среди взрослых от 0,02% до 2,0%. [15]. Так, среди жителей экваториальных стран, его распространенность составляет практически 0%, а в приарктических популяциях Скандинавии, Чукотки, Аляски достигает 1,5-2% [16,17].
Среди жителей средних широт и европеоидных рас, распространенность АС колеблется в пределах 0,1-0,3%. По последним эпидемиологическим данным в России распространенность болезни составляет 0,1-0,2%.
Эти цифры значительно отличаются от официальных статистических данных, согласно которым в России в 2009г.
было зарегистрировано 39,4 тысяч больных АС (0,034%) при ежегодном выявлении 4-6 тысяч новых случаев [18].
Пик заболеваемости АС приходится на возрастной интервал 25-35 лет. Болезнь дебютирует в 10-20% случаев до 18-летнего возраста, а возрасте старше 50 лет заболевает не более 5-7% больных.
Мужчины в 3-6 раз чаще болеют, чем женщины [19]. Однако в последние годы с развитием учения о спондилоартритах, это соотношение все больше приближается к соотношению 2:1 и даже, при ранних формах — к 1:1.
Исходы у больных АС обычно благоприятнее, чем при ревматоидном артрите (РА), хотя частота инвалидизации примерно одинаковая [5,20].
У существенной части пациентов заболевание носит хронический характер и постепенно прогрессирует, приводя к выраженной функциональной недостаточности и инвалидизации вследствие поражения осевого скелета и, не в последнюю очередь, тазобедренных суставов (коксит).
Продолжительность жизни пациентов АС практически не отличается от такового в популяции в целом, за исключением больных, у которых имеется тяжелое течение болезни или развиваются осложнения со стороны внутренних органов — сердца, почек и другие.
- 1.4 Кодирование по МКБ 10
- М 45 — Анкилозирующий спондилит
- 1.5 Классификация
- Специальной классификации АС, в настоящее время не существует, для использования в ежедневной клинической практике эксперты рекомендуют использовать временную клиническую классификацию:
1.5.1 Основной диагноз:
Как бороться со спондилитом?
Спондилит— это заболевание позвоночника воспалительной этиологии. В первую очередь оно затрагивает тело позвонка, разрушая его и снижая высоту. В тяжелых случаях возможно образование горба, окостенение реберных суставов и смещение внутренних органов.
Но это — не единственная опасность спондилита. В долгосрочной перспективе он приводит к осложнениям на сердце, печень, почки и нервную систему. Болезни подвержен и стар, и млад. Нередко патология наблюдается у подростков в возрасте от 15 лет.
К счастью,спондилит распространен не слишком широко — от него страдает не более 0,6% людей.
Но если болезнь уже есть — можно ли избежать деформации позвоночника и ухудшения состояния? Разберемся в природе спондилита.
Виды спондилита
В зависимости от причин заболевания, патологию принято разделять на:
- Специфические спондилиты. В эту категорию попадают заболевания, вызванные специфическим инфекционным возбудителем. Как правило, это спондилиты, вторичные по отношению к туберкулезу, сифилису, гонорее, брюшному тифу, актиномикозу, бруцеллезу и другим заболеваниям.
- Неспецифические спондилиты. Эта группа спондилитов возникает как следствие неспецифических инфекций. Их вызывают микроорганизмы, которые и так находятся в человеческом теле или считаются лишь условно патогенными. Поэтому спондилит начинается лишь после срабатывания “пускового механизма” — например, травмы, стресса, переохлаждения, гормонального дисбаланса.
По локализации воспалительного очага выделяют:
- спондилит шейного отдела;
- спондилит грудного отдела;
- спондилит поясничного отдела позвоночника.
Различается и характер течения спондилита — он может прогрессировать медленно, с обострениями, быстро и стремительно (в течение нескольких часов — что характерно для септического спондилита).
Туберкулезный спондилит
Туберкулезный спондилит(болезнь Потта) чаще всего поражает грудной отдел у детей и подростков, поскольку их опорно-двигательный аппарат еще развивается.
Бактерии (палочка Коха) проникают в тело позвонка и, выделяя токсины, провоцируют в нем очаговый некротический процесс. Со временем туберкулезный спондилит переходит на соседние позвонки, приводит к образованию отеков и абсцессов.
Пациенты жалуются на повышенную утомляемость, бессонницу, боли в спине.
Туберкулезный спондилит может дебютировать спустя несколько месяцев и даже лет после заражения туберкулезом — после стресса, травмы или снижения иммунитета. Для болезни характерно тяжелое течение, поскольку она поражает сразу большие участки. Также сложность лечения туберкулезного спондилита заключается в устойчивости возбудителя к большинству антибиотиков.
Асептический спондилит
Болезнь Кюммеля-Верней, также известная как асептический спондилит, начинается с травмы спины.
Обычно между травмой и началом спондилита успевает пройти несколько месяцев или лет — часто пациенты даже забывают о первичном инциденте. Однако после появления некротических очагов в позвоночнике их состояние начинает ухудшаться.
Из-за неправильно распределенной нагрузки возрастает риск компрессионных переломов позвоночника и воспалительных процессов в нервных корешках.
В первую очередь асептический спондилит поражает грудной отдел, в редких случаях – заявляет себя как спондилит поясничного отдела. Наиболее подвержены ему молодые мужчины в возрасте до 40-45 лет.
Анкилозирующий спондилит
Анкилозирующий спондилит также известен как болезнь Бехтерева.
При этом заболевании иммунные клетки организма начинают атаковать его собственную костную и хрящевую ткань, разрушая структуру сустава и окружающие его связки.
Организм пытается компенсировать потерю тканей, замещая их костными разрастаниями (остеофитами). В конечном итоге это приводит к окостенению и полной неподвижности пораженного сустава.
Помимо утраты нормальных двигательных способностей пациентов с анкилозирующим спондилитом беспокоят мучительные боли, которые не отступают даже ночью. При сращении позвонков в грудном отделе наблюдается затрудненность дыхания, которая может вызывать застойные явления в легких. Симптомы заболевания усиливаются после физической активности или длительного отдыха.
90% больных анкилозирующим спондилитом составляют мужчины. Болезнь дебютирует в возрасте от 15 до 40 лет, при этом раннее начало часто предшествует неблагоприятному ее течению. Среди пациентов с болезнью Бехтерева наиболее распространен спондилит поясничного отдела.
Причины спондилита
Спондилит позвоночника можно назвать “болезнью запущенных инфекций” — чаще всего он возникает как осложнение из-за несвоевременного обращения к врачу для лечения инфекционных заболеваний.
Вызвать его может как хроническая инфекция, циркулирующая в организме (например, стрептококк, золотистый стафилококк, актиномикоз), так и острое инфекционное заболевание (например, тиф, гонорея и даже ангина или пиодермия). Спровоцировать развитие спондилита на фоне основной инфекции могут следующие факторы:
- общая угнетенность иммунитета вследствие нездорового образа жизни или вредных привычек;
- гормональная перестройка организма или эндокринные нарушения;
- психоэмоциональный или физический стресс;
- травмы позвоночника;
- наличие очага хронической инфекции;
- сильное переохлаждение или перегрев;
- длительный прием лекарственных препаратов (в особенности, глюкокортикоидов и цитостатиков);
- генетическая предрасположенность (показательно, если в семье уже были случаи спондилита).
Симптомы спондилита
Появление симптомов спондилита начинается и усиливается по мере снижения плотности костной ткани в позвоночнике. Поэтому на начальной стадии (при поражении всего одного позвонка) клиническая картина болезни может быть размытой. К числу первых признаков заболевания относятся:
- умеренные боли в грудном или крестцовом отделе позвоночника, которые беспокоят пациента лишь периодически;
- общее снижение выносливости;
- характерные позы, призванные уменьшить нагрузку на пораженный отдел.
Позже, в зависимости от локализации и вида спондилита, подключаются другие тревожные симптомы:
- чувство удушья и одышка, затруднения при глубоких вдохах, боль в грудине;
- распространение боли на другие отделы позвоночника и ее усиление;
- болевой синдром сохраняется во время отдыха;
- характерные прострелы;
- нестабильность артериального давления, его резкие скачки;
- покраснение и повышение температуры кожи над очагом воспаления;
- отечность пораженных отделов;
- боль в животе (в частности, при спондилите поясничного отдела);
- ухудшение качества сна;
- “щадящая” походка;
- проблемы с настроением — подавленность, раздражительность, эмоциональная “реактивность”.
На последнем этапе появляются неустранимые изменения:
- кифоз, вызванный деформацией позвоночника (как правило, нарушаются естественные изгибы спины, а живот выпячивается вперед);
- характерный горб и укорочение позвоночного столба;
- неподвижность, закостенелость спины, которая особенно заметна при поворотах корпуса;
- онемение конечностей и утрата способности к самообслуживанию;
- паралич;
- нарушение работы органов малого таза (в т.ч. проблемы с туалетом);
- возможно образование свищей.
При стремительном течении гнойного спондилита симптомы развиваются в течение нескольких часов и начинаются с острых болей и повышения температуры до 40 и более градусов. Также присутствуют симптомы острой интоксикации — головокружение, сильная слабость.
Лечение спондилита
Лечение спондилита заключается в комплексном применении медикаментов, физиотерапии, диетотерапии и лечебной гимнастики. Хирургические вмешательства для облегчения симптомов проводятся достаточно редко — в основном, при туберкулезном и анкилозирующем спондилите.
Начинать лечение спондилита необходимо уже при появлении первых, еще неярко выраженных, болевых ощущений в области грудины, шеи или крестца. Лечебная стратегия при этом подбирается с учетом характера течения болезни, возраста пациента, наличия неврологических проблем, связанных со сдавлением спинномозговых корешков.
При грамотном и своевременном лечении удается избежать сокращения продолжительности жизни у пациентов со спондилитом.
ЛФК при спондилите
Лечебная гимнастика при спондилите позвоночника выполняется только в состоянии ремиссии, при отсутствии малейших симптомов воспаления. При регулярном выполнении упражнений ЛФК помогает устранить скованность и спазмы в спине, повысить общую выносливость мышц и связок, которые формируют поддерживающий корсет для позвоночника.
Также лечебная гимнастика помогает разблокировать сдавленные нервные корешки, улучшить кровообращение в тканях позвоночника. Комплекс упражнений ЛФК при спондилите составляется индивидуально, после полного обследования пациента.
Дело в том, что даже незначительные травмы при этом заболевании способны вызвать компрессионный перелом позвоночника.
Диета при спондилите
Пациентам со спондилитом позвоночника рекомендуется избегать продуктов, богатых крахмалом и другими простыми углеводами, таких как:
- картофель;
- фастфуд;
- кондитерские изделия и выпечка, в особенности, фабричного производства;
- белый хлеб;
- сахар и газированные напитки;
- кофе “3 в 1”;
- алкоголь.
Колбасные изделия и рафинированные жиры (майонез, маргарин) также крайне нежелательны.
Для борьбы с анемией и воспалением больным показаны продукты с высоким содержанием:
- железа (гречневая крупа, зелень, гранат, печень);
- антиоксидантов — витаминов Е, С, флавоноидов (фрукты, в первую очередь, красного цвета, ягоды);
- полиненасыщенных жирных кислот (морская рыба, орехи, нерафинированное оливковое и льняное масло);
- кальция и бора (молочные продукты, свекла, зеленый горошек, абрикос).
Для снятия интоксикации и нормального обмена веществ следует выпивать не менее 2 литров воды в день.
Физиотерапия
Физиотерапия играет вспомогательную роль в лечении спондилита. В первую очередь она направлена на снятие воспалительного процесса и холодных отеков в области позвоночника, заживление некротических очагов и свищей.
При спондилите позвоночника рекомендованы следующие методики:
- электрофорез;
- лазеротерапия;
- ультразвуковая терапия;
- ударно-волновая терапия;
- фонофорез;
- бальнеотерапия (в особенности, лечебные ванны);
- массаж (в т.ч. гидромассаж) и мануальная терапия;
- пассивная и активная кинезиотерапия;
- высокотоновая биорезонансная терапия;
- лечебная гимнастика.
Лекарственный фоно- или электрофорез с глюкокортикостероидами, а также магнитотерапия применяются в период обострения спондилита. Остальные методики приоритетны в период ремиссии.
Препараты при спондилите
Медикаментозная терапия — это основной способ лечения при спондилите. Помимо антибиотиков для устранения основного заболевания, ведущими препаратами считаются нестероидные противовоспалительные средства (НПВП).
Они позволяют снять симптомы воспаления, убрать отечность и полностью или частично устранить болевые ощущения.
НПВП нельзя принимать постоянно — их назначают только на время обострений, поскольку они негативно влияют на слизистую ЖКТ.
При сильном воспалении и обширном некрозе тканей позвоночника назначают глюкокортикоидные стероиды. Эта группа препаратов также предназначена для краткосрочного симптоматического применения, поскольку длительный их прием может лишь усугубить спондилит.
При инфекционной интоксикации организма показано капельное внутривенное введение растворов для вывода токсинов. Для защиты здоровых тканей и улучшения обменных процессов применяются витамины группы В, корректоры микроциркуляции крови, вазопротекторы.
Из-за того, что пораженный позвоночник не может выполнять свою опорную функцию в полном объеме, часть нагрузки принимают на себя мышцы спины. Постоянное перенапряжение вызывает сильные спазмы — для их снятия больным назначают спазмолитики и миорелаксанты.
Единственная группа медикаментов, которая действительно помогает восстановить разрушенные ткани — это хондропротекторы.
Хондропротективные средства для лечения спондилита помогают ускорить процессы регенерации в позвоночнике, защищают здоровые клетки от неблагоприятного воздействия токсинов и ферментов, а также значительно замедляют прогрессирование болезни.
Наиболее эффективны они при медленном или обостряющемся течении болезни, а также в восстановительный период после лечения септического спондилита. При спондилитах различной этиологии врачи рекомендуют курс Артракама.
Этот хондропротектор в саше достаточно принимать 2-4 месяца в год, чтобы предотвратить или замедлить переход спондилита на новые суставы. Артракам уменьшает боли, помогает продлить ремиссию, а главное — позволяет реже прибегать к приему небезопасных для здоровья противовоспалительных средств. Будучи натуральным продуктом на основе глюкозамина, Артракам не имеет противопоказаний для применения в любом возрасте.
И пусть спондилит пощадит Ваши суставы!


 Статьи
Статьи 
Оставить комментарий