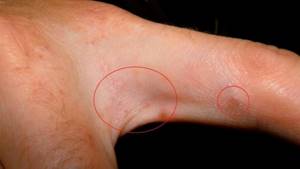
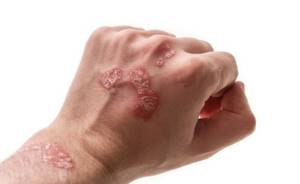
Высыпания на коже в области локтевых суставов – одно из характерных проявлений экземы. После проведенного лечения они исчезают, а затем появляются вновь после стрессов или нарушения диеты.
Экзема на локтях требует своевременного лечения, иначе сыпь распространится на другие участки тела и течение примет неуправляемый характер.
Очень важно вовремя обращаться к специалисту, который назначит лечение и предупредит распространение патологического процесса. Специалисты московской клиники Парамита знают, как это делать.
Причины экземы на локтях
Экзема – это аллергическое заболевание с острым, подострым или хроническим течением. Основными проявлениями ее являются разнообразные кожные высыпания воспалительного характера, сопровождающиеся сильным зудом и жжением. Название болезни произошло от греческого слова еkzeо – вскипаю, так как самыми частыми элементами сыпи являются пузырьки с прозрачным содержимым.
В основе экземы на локтях лежат разные причины, поэтому и лечение требуется подбирать индивидуально.
Главную роль играет наследственная предрасположенность, выраженная в особенностях работы нервной, эндокринной и иммунной систем.
Это приводит к повышению чувствительности организма к воздействию различных внешних и внутренних пусковых факторов — триггеров. В результате развивается аллергическая реакция в виде воспаления кожи.
Внешние (экзогенные) причины
- длительное механическое воздействие – раздражение кожи;
- воздействие ультрафиолетовых лучей;
- поражение химическими веществами – средствами бытовой химии, химическими и биологическими веществами на работе;
- аллергенные кремы, гели для ухода за телом;
- укусы насекомых;
- ношение синтетических тканей;
- грибковые и бактериальные кожные инфекции;
- открытые травмы кожи;
- лекарственные препараты;
- пищевые аллергены;
- шерсть животных.
Внутренние (эндогенные) причины
- токсины и антитела, образующиеся на фоне хронических заболеваний и очагов инфекции;
- особенно часто причиной становятся гормональные сбои, сахарный диабет и заболевания органов пищеварения.
Основные виды локтевой экземы и первые признаки
Экзема на локтях может быть истинной, микробной или профессиональной. Каждый вид имеет свои проявления и формы.
Истинная экзема
Заболевание может проявляться в виде симметричных высыпаний на тыльной поверхности локтей. Начинается остро, часто без видимой причины, поэтому называется идиопатическим (с неустановленной причиной). Течение быстро принимает подострый и хронический характер.
Сначала на тыльной поверхности кожных покровов рук в области локтевых суставов возникает участок покрасневшей отечной зудящей кожи. Затем на нем появляется пузырьковая сыпь. Пузырьки лопаются, появляются мелкие точечные эрозии с каплями серозного вещества на поверхности (серозные колодцы), поверхность мокнет, начинается развитие мокнущей экземы.
Через некоторое время острый воспалительный процесс стихает, часть пораженного участка покрывается корочками, соседствуя с пузырьками и эрозиями. Затем мокнутие прекращается, кожа покрывается корочками, начинает шелушиться.
Переход в подострую и хроническую фазу сопровождается утолщением кожи с одновременным усилением ее рисунка – лихенизацией. Пораженные участи приобретают синюшный цвет, на них периодически появляются пузырьки, что говорит об обострении процесса.
Течение может осложниться присоединением гнойной инфекции.
Одной из форм истинной экземы на локтях является пруригинозная экзема. Она характеризуется утолщением кожи в области локтей, появлением на ее поверхности мелких папул и пузырьков (везикул), которые не вскрываются и не образуют корочек. Эта форма заболевания протекает изначально хронически, часто рецидивирует, сопровождается лихенизацией и сильным зудом.
Микробная экзема
Заболевание развивается на фоне бактериальных (стрептококковых) или грибковых поражений кожи, ран, трещин и т.д. К инфекционному процессу присоединяется аллергический и аутоиммунный (аллергия на собственные ткани).
В результате течение принимает длительный рецидивирующий характер. Микробная экзема на локтях изначально располагается асимметрично, но со временем аналогичные проявления появляются и на симметричных участках тела.
Может иметь следующие формы:
- Монетовидную (нуммулярную). Проявляется в виде круглых или овальных участков поражения, на покрасневшей отечной поверхности которых появляются папулы, везикулы, мокнутие и корочки – все симптомы, характерные для истинной экземы.
- Паратравматическая. Эта форма может поразить края ран, ожогов и трещин на коже локтей. Протекает остро, с мокнутием и сильным зудом. При отсутствии правильной терапии течение переходит в хроническое.
Красные пятна на коже после стресса
Диагностика кожных заболевания
Профессиональная экзема
Профессиональная форма развивается при постоянном контакте пораженных участков кожи с веществами, вызывающими аллергию. Протекает так же, как истинная, поражаются симметричные участки тела.
Развивается у лиц, имеющих генетическую предрасположенность. Часто после устранения действия аллергена все симптомы исчезают.
Но иногда развиваются рецидивы и заболевания приобретает хроническое течение.
Стадии протекания экземы на локтях
Болезнь может протекать в виде следующих стадий:
- Острая. Она в свою очередь подразделяется на:
- эритематозную – покраснение и отек пораженного участка кожи;
- папулезную – появление папулезных высыпаний;
- везикулезную – появление на поверхности папул пузырьков;
- мокнущую – образование эрозий и выделение серозной жидкости;
- корковую – засыхание везикул и покрытие их корочками.
- Подострая – кожа утолщается, усиливается рисунок, появляется шелушение.
- Хроническая – кожа становится синюшной, лихенизируется, шелушится, появляются пигментные пятна. Периодически развивающиеся рецидивы характеризуются появлением небольшого количества пузырьков.
Методы лечения экземы на локтях
Лечение экземы на локтях проводится после всестороннего обследования больного, выявления и устранения причин болезни. Только после этого назначается индивидуально подобранная комплексная терапия, в состав которой входят:
- соблюдение диеты;
- медикаментозная терапия;
- современные европейские и традиционные восточные методики;
- народные методы.
Медикаментозная терапия
Чем лечить экзему на локтях? При этом заболевании специалисты назначают:
- антигистаминные средства 2-го поколения (Кларитин, Левоцетиризин) в виде инъекций или препаратов для приема внутрь, снимающие воспаление и зуд; если зуд особенно беспокоит по ночам, лечить следует препаратами 1-го поколения (Супрастин, Тавегил), оказывающими не только противозудный, но и снотворный эффект;
- наружные противовоспалительные и антисептические средства – зеленка, фукорцин, водный раствор метиленового синего, хлоргексидин, мирамистин;
- при остром течении – растворы, кремы, мази с кортикостероидными средствами.
Лечение экземы на локтях в клинике Парамита
Наша клиника специализируется на пациентах, страдающих хроническими кожными заболеваниями. Врачи проходили подготовку в лучших мировых медицинских центрах. Они владеют:
- всеми видами медикаментозной терапии;
- современными западными терапевтическими методиками;
- традиционными восточными методиками – все они прошли подготовку по этим методам в Китае и Тибете.
Отличительными особенностями клиники являются индивидуальный подход к лечению каждого пациента, комфортные условия и доброжелательное отношение персонала. От экземы на локтях специалисты клиники избавляют пациентов надолго. А при проведении регулярного поддерживающего лечения пациенты забывают о своей болезни навсегда.
Для полного устранения причин и симптомов экземы у нас применяются не только кремы, мази и таблетки, но также современные европейские и традиционные восточные методы:
- PRP-терапия — метод, позволяющий активизировать защитные силы организма. Основан на способности тромбоцитов восстанавливать пораженные ткани. Пациенту вводится его же плазма крови, обогащенная тромбоцитами.
- Аутогемотерапия – стимуляция иммунитета путем внутримышечного введения крови, взятой из вены пациента;
- Рефлексотерапия:
- Фитотерапия – назначение лекарственных препаратов растительного происхождения; подбор лекарств проводится индивидуально.
«Вы задумались о собственном здоровье и обратились к нам – этим шагом Вы доверили нам свою жизнь. Мы высоко ценим Ваш выбор, и от имени коллектива клиники «Парамита» я хочу Вас заверить, что мы сделаем всё возможное, чтобы его оправдать.»
Илья ГрачевГлавный врач клиники
Мы всегда рады помочь, ждем ваших звонков +7 (495) 198-06-06
Что делать при обострении?
При обострении болезни нужно обращаться к врачу. Обострение характеризуется выраженным отеком кожи и зудом. При этом на коже может быть, как выраженное мокнутие, так и, напротив, сухость. Это требует разного подхода к назначению лечебных процедур, поэтому лучше не рисковать, не занимаясь самолечением, а отдать себя в руки специалиста.
Применение народных средств в домашних условиях
В домашних условиях лечить экзему можно только после консультации врача. Есть много народных методов лечения этого заболевания. При выраженном мокнутии можно делать аппликации с холодным отваром коры дуба.
- взять 4 столовых ложки коры, залить горячей водой, варить 15 минут на медленном огне, остудить, процедить, долить кипяченой водой до исходного уровня;
- поместить отвар в холодильник и делать ежедневные аппликации, накладывая смоченную отваром салфетку на пораженные участки кожи.
При сухой экземе к локтям можно прикладывать разрезанный лист алоэ (внутренней стороной) – это хорошо смягчает кожу и снимает зуд.
Профилактика экземы на локтях
Лицам, страдающим экземой или имеющим близких родственников с этим заболеванием, для профилактики рецидивов следует соблюдать следующие правила:
- придерживаться диеты;
- избегать затяжных стрессов и высоких нагрузок;
- своевременно лечить хронические заболевания и очаги инфекции;
- отказаться от использования одежды из синтетических тканей;
- не перегреваться и не переохлаждаться, избегать длительного пребывания на солнце;
- избегать контакта с возможными аллергенами;
- гигиенические процедуры проводить с использованием гипоаллергенных гелей и шампуней; стирать белье – с использованием нейтральных моющих средств.
Диета при локтевой экземе
Из пищевого рациона больного должны быть исключены:
- крепкие бульоны, острые приправы, молоко, майонез, яйца, мясо птицы, морепродукты, жирная рыба;
- бобовые, грибы, помидоры, шпинат, луки чеснок в сыром виде, редис, цитрусовые, орехи;
- газированные напитки, крепкий чай и кофе, какао, шоколад.
Следует также ограничить сладости и кондитерские изделия. Рекомендуется избегать стрессов и высоких нервно-психических нагрузок.
Проявления коронавируса: какие высыпания на коже должны насторожить
© Shutterstock
Автор Маргарита Гехт
03 июня 2020
COVID-19 в первую очередь поражает дыхательные пути, но с увеличением количества зараженных проявились и новые симптомы, например кожные. Поэтому в диагностику новой болезни все чаще вовлекаются дерматологи.
Маргарита Гехт, ведущий дерматолог фонда «Дети-бабочки»
Кожные симптомы у людей с коронавирусом проявляются по-разному. Некоторые указывают на более мягкое течение COVID-19, а другие служат маркером тяжелого варианта болезни. Знание кожных проявлений при COVID-19 поможет раньше диагностировать инфекцию и правильно оценивать риски каждого пациента.
Что известно о кожных симптомах коронавируса
Пока нет окончательных суммированных данных о дерматологических проявлениях COVID-19 со всего мира, но есть информация из Китая, Испании, Англии и США. В этих странах исследования проводились на базе национальных медицинских центров, в которых лечили пациентов с коронавирусом, — всего врачи описали более 350 случаев COVID-19 c кожной симптоматикой.
Первые исследования из центрального Китая говорили о том, что кожные заболевания у пациентов с COVID-19 встречаются редко. Среди первых 1099 человек, зараженных в Ухане, только у двоих пациентов наблюдались кожные симптомы (0,2%).
Первыми поражения кожи заметили у пациентов отделений интенсивной терапии, что не удивительно: к ним приковано более пристальное внимание врачей.
Сейчас появился специальный онлайн-реестр по дерматологии нового коронавируса, где все страны могут делиться зафиксированными случаями кожных проявлений COVID-19. Его основная цель — быстро и качественно собрать медицинские сведения, которые помогут в лечении заболевания.
Как отличить разные виды высыпаний
Для того чтобы перейти к клиническим формам кожных проявлений коронавируса, нужно сначала разобраться в дерматологической терминологии. Высыпания различаются между собой, но под каждым из них подразумевается некий морфологический элемент, который мы видим на коже.
К морфологическим элементам, характерным для COVID-19, относятся:
- Пятна или макулы, которые проявляются только изменением цвета кожи. Красные, фиолетовые и ярко-розовые появляются при травме сосуда. Коричневые показывают локальные скопления меланина, например, после долгого пребывания на солнце без защитного крема.
- Пятна на теле и лице могут напоминать мелкую сыпь, образовывать очертания в виде полосок, кровоподтеков и синяков, или экхимозов, если говорить медицинскими терминами. Самое маленькое пятно, до 15 мм, называется розеолой, а больше 20 мм — эритемой. Обычно это даже не один элемент, а слияние нескольких.
- Папулы представляют из себя возвышающийся над уровнем кожи элемент, цвет которого может варьироваться от обычного до ярко-красного.
- Пузырьки и везикулы похожи на папулы, но внутри они содержат жидкость. Большие по размеру высыпания называют буллами и пузырями.
- Волдыри (уртикария) — высыпания белого, бледно-розового или даже светло-красного цвета. Волдыри возвышаются над кожей и часто сопровождаются зудом. Они могут быть маленькими, 2-3 см, или большими, 10-15 см. По форме бывают круглыми, овальными или неправильными, с кружевными краями.
Частые кожные проявления при COVID-19
Самый распространенный вариант кожных проявлений нового коронавируса — эритематозно-отечные очаги. Это пятна разного диаметра и всевозможных оттенков красного. Они не чешутся, но пораженная кожа на ощупь становится теплой или даже горячей.
- «Розовые» высыпания — шелушащиеся пятна овальной формы чаще всего располагаются на боковых поверхностях туловища и могут доставлять дискомфорт из-за зуда.
- Кожные проявления встречаются не хаотично: многие из них характерны для определенной возрастной группы пациентов или тяжести течения болезни.
- Тяжелое течение COVID-19
Акро-ишемия поражает кончики пальцев, подушечки стоп или кожу пяточной области. Тяжелое течение COVID-19 может привести к гиперкоагуляции — чрезмерному сгущению крови. Она с трудом проходит по кровеносным сосудам, особенно мелким — капиллярам и венулам, что приводит к их повреждениям, застоям крови и образованию кровяных сгустков — тромбов.
Самые тяжелые и сложные пациенты — это те, у кого помимо кончиков фаланг синюшнюю окраску кожных покровов имеют и слизистые (так называемый цианоз).
Высыпание по типу крапивницы (уртикарной сыпи) может появиться раньше «классических» симптомов коронавируса в виде кашля и лихорадки.
У детей крапивница появлялась в 19% случаев от общего числа зараженных коронавирусом и была связана с более тяжелым течением заболевания, чем у других сверстников. Но не каждая уртикарная сыпь — проявление COVID-19.
В этом случае на вирус может указать повышенная температура, которая не характерна для обычной крапивницы.
Чаще всего у пациентов с новым коронавирусом встречается макулопапулезная или пятнисто-папулезная сыпь. Она длится около девяти дней с момента появления и поражает преимущественно бедра, предплечья и плечи.
Средняя тяжесть COVID-19
Сыпь, напоминающую ветрянку, исследователи связывают с промежуточной тяжестью течения коронавируса. Чаще всего такой симптом проявляется у пациентов среднего возраста.
Как и в случае с ветрянкой, сыпь представляет собой мелкие одинаковые пузырьки, которыми усыпана кожа туловища. Но истинная ветряная оспа и подобная ей вирусная экзантема появляются только после контакта с тем, кто уже заражен этими инфекциями.
В случае с COVID-19 такая сыпь длится около десяти дней и исчезает вместе с остальными симптомами, а иногда и раньше них.
Легкая форма COVID-19
Высыпания на пальцах рук и ног, похожие на обморожения, могут появиться при легком течении коронавируса у детей или молодых людей. Средний возраст заболевших с высыпаниями по типу обморожения — 14 лет.
Это проявление врачи нашли у 25 пациентов в Испании и 11 детей в на севере Италии.
У них не было ни типичных для коронавируса симптомов, ни объективных причин обморожения, а результат анализа на COVID-19 был положительным.
При высыпании по типу обморожения над поверхностью кожи появляются пятна ярко-красного цвета с розово-фиолетовым оттенком. Пораженные участки, как правило, расположены асимметрично, а после выздоровления симптомы безо всякого лечения проходят, не оставляя шрамов.
Сыпь с петехиями, мелкими точечными кровоизлияниями, как и с пурпурной сыпью, не поражала кожу ладоней и стоп, не было проявления и на слизистой полости рта. Не всегда такой симптом свидетельствует о коронавирусе, его могут вызвать и другие инфекционные заболевания или реакция на лекарства. Отличить их помогут биохимические анализы крови и вирусологическое исследование.
Из 27 детей с легкой формой заболевания у двоих развилось таргетоидное (целевое или кольцевое) поражение, напоминающее многоформную эритему. В этом случае округлые пятна имеют красный центр с везикулой, напоминающий мишень. Эти высыпания могут быть сгруппированы между собой. Такая симптоматика характерна для простого герпеса, но никто из заболевших им не страдал.
При таргетоидных поражениях есть три цветовые зоны: темный центр с волдырем или корочкой, бледно-розовая приподнятая из-за отека поверхность вокруг и ярко-красное внешнее кольцо. Таргетоидные поражения появляются на любом участке тела, включая слизистые оболочки, например губы.
Кожные проявления во время пандемии COVID-19 привлекают все большее внимание, поскольку они могут быть полезны для ранней постановки диагноза, особенно у детей и пожилых людей.
Если вы заметили у себя или своего ребенка высыпания, вспомните, не контактировали ли вы с людьми, больными ветрянкой или другими инфекциями с характерной сыпью. Не может ли это быть проявлением аллергии на продукты, косметику или чистящие средства. Если нет, сразу обращайтесь к дерматологу, который точно установит диагноз и назначит лечение.
Красные пятна на ладонях
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
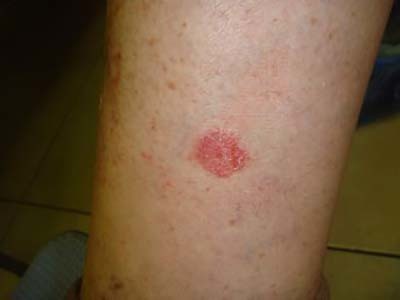
Красные пятна на ладонях: причины появления, при каких заболеваниях возникают, диагностика и способы лечения. Любые изменение структуры и цвета кожи на руках обращают на себя внимание. Появление красных пятен на ладонях может быть причиной личного дискомфорта и нарушения социальных контактов. Пятна на ладонях классифицируют в первую очередь по механизму их возникновения:
- Воспаление – пятна обычно красного цвета, исчезают при надавливании (папулы, волдыри и узелки), как правило локализуются в верхних слоях кожи, обычно слегка возвышаются над поверхностью кожи. Возникают при аллергических и воспалительных заболеваниях кожи.
- Геморрагии – не исчезают при надавливании, поскольку кровь проникает в кожу из-за повреждения сосуда, например, при васкулитах.
- Пузыри – возникают при накоплении жидкости между слоями кожи.
Причины появления красных пятен на ладонях Появление красных пятен на ладонях может быть вызвано разнообразными причинами: от аллергических реакций до серьезных системных, аутоиммунных заболеваний. Важно вовремя установить причину и начать лечение.
- Аллергическая реакция или крапивница является наиболее частой причиной возникновения красных пятен на ладонях. Крапивница появляется в виде волдырей – отечных красных элементов кожи, которые очень похожи на ожоги крапивой. Элементы склонны к слиянию, сильно зудят и появляются после контакта с аллергеном (например, после употребления в пищу аллергена или при укусе насекомых).
- Контактный аллергический дерматит возникает у людей с повышенной чувствительностью к различным химическим веществам. Бывают случаи появления красных пятен и пузырей после нанесения временных татуировок, особенно у детей. Возможно появление пятен при ношении украшений или после контакта с моющими и косметическими средствами.
- Среди дерматологических заболеваний, приводящих к появлению красных пятен на коже ладоней, следует выделить красный плоский лишай. При этом заболевании поражается не только кожа, но и ногти, волосы, слизистые оболочки. Несмотря на название, этот вид лишая относится к аутоиммунному поражению кожи, при котором воспаление возникает без воздействия инфекционного агента, иными словами – заболевание не заразное. Поражение кожи при типичной форме красного плоского лишая характеризуется плоскими уплотнениями (папулами) розовато-красного цвета с незначительным шелушением. Пятна появляются группами в виде колец или линий, иногда высыпания могут сопровождаться выраженным зудом.
- Дисгидротическая экзема (дисгидроз) характеризуется рецидивирующим появлением пузырьков и уплотнений красного цвета на коже, которые чаще всего появляются на пальцах рук и ног. Заболевание может сопровождаться повышенной потливостью ладоней и стоп. Обострение этого заболевания чаще всего возникает при стрессовых ситуациях.
- Одно из самых распространенных кожных заболеваний – псориаз – тоже может быть причиной появления красных пятен на ладонях. Псориаз — это хроническое заболевание, которое сопровождающееся появлением бляшек на коже и зудом.
- Симптом «рука-нога-рот» (вирус Коксаки) встречается чаще у детей (взрослые болеют редко), преимущественно в теплое время года и вызывается энтеровирусами, которые относятся к семейству герпес–вирусов. Болезнь сопровождается подъемом температуры, болями в животе, жидким стулом. При высокой температуре появляются высыпания в виде пузырьков на ладонях, подошвенной поверхности стоп и на слизистой оболочке ротовой полости. Пузырьки окружены небольшой краснотой.
- В практике дерматолога часто встречаются грибковые инфекции (дерматомикоз) рук, которые вызываются дерматофитами (Microsporum, Trichophyton, Epidermophyton) и другими плесневыми или дрожжевыми грибками. Заболевание проявляется покраснением кожи ладоней с шелушением. В основном поражается одна ладонь, в процесс так же могут вовлекаться и стопы. Другим грибковым агентом, способным вызвать появление красных пятен на ладонях, является Cladosporium werneckii. При кладоспориозе появляется четко отграниченное пятно красного цвета, медленно увеличивающееся в размере.
- Чесотка также может быть причиной появления красных пятен на ладонях и в областях между пальцами, а также на стопах, в подмышечных впадинах и на запястьях. Пораженные участки выглядят как уплотнения красного цвета с мелкими лунками, проникающими вглубь — это место, куда чесоточные клещи «прогрызают себе ходы». Чесотка сопровождается выраженным, мучительным зудом, что связано с движением клещей внутри слоев кожи.
- Некоторые системные и аутоиммунные заболевания могут приводить к появлению красных пятен на ладонях: при пурпуре Шенлейна–Геноха появляются красные пятна на конечностях, не исчезающие при надавливании (из-за пропитывания кровью участков кожи). Заболевание сопровождается болями в суставах и в животе, иногда появляется кровь в моче.
- Болезнь Кавасаки (слизисто-кожный лимфонодулярный синдром) встречается как правило у детей до 5 лет. В основе заболевания лежит системный васкулит, с преимущественным поражением средних и мелких артерий. Заболевание начинается с высокой температуры тела, сопровождается покраснением конъюнктивы глаз, трещинами губ, воспалением слизистых оболочек носа, глотки и увеличением шейных лимфатических узлов. На 2–5-й день заболевания возникают отечность и покраснение ладоней и ступней.
- При циррозе печени появляются красные «печеночные» ладони (пальмарная эритема), которые возникают из-за тяжелого нарушения функции печени. При циррозе печени также характерны следующие яркие симптомы: желтуха с зудом, увеличение живота, расширение вен на животе, появление сыпи и сосудистых звездочек.
- Инфекционный эндокардит – не самая очевидная причина появления на ладонях красных пятен. Изменения кожи на ладонях названы по фамилии врачей, впервые описавших эти элементы при инфекционном эндокардите: узелки Ослера — болезненные подкожные узлы величиной с половину горошины, имеющие лиловый оттенок, располагаются на подушечках пальцев рук и ног, а также на возвышении большого пальца и мизинца. Пятна Джейнуэя — маленькие геморрагические пятна или папулы на ладонях и подошвах, иногда буро-синюшного цвета. Клиническая картина при инфекционном эндокардите включают в себя фебрильную лихорадку, озноб, учащение сердцебиения, шелушение кожи, геморрагические высыпания на конъюнктивах глаз, полости рта.
- При ожогах кожи I степени возможно появление красных пятен на ладонях, при ожогах II степени появляются пузыри. Особенно внимательно необходимо относиться к ожогам у детей раннего возраста и своевременно обращаться за медицинской помощью. В связи с особенностями кожных покровов детей и развития общих реакций организма в ответ на повреждение может произойти резкое ухудшение состояния ребенка, несмотря на относительно маленькую поверхность ожога.
К каким врачам обращаться? В случае, если человека беспокоят только кожные проявления: покраснение, шелушение и зуд, следует обратиться за консультацией к дерматологу. Если красные пятна на ладонях сопровождаются другими симптомами, потребуется консультация терапевта или педиатра. По показаниям терапевт или педиатр назначают консультации других специалистов. Среди них может быть кардиолог, хирург, ревматолог, гепатолог. Диагностика и обследование при появлении красных пятен на ладонях В связи с тем, что красные пятна на ладонях могут быть симптомом различных заболеваний, при первичном обследовании решающую роль играет осмотр врачом. После консультации врач определит объем лабораторно-инструментальных методов исследования. В перечень обследования могут войти:
- Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
- Биохимический анализ крови (уровень содержания С-реактивного белка, мочевой кислоты, креатинина, аспартатаминотрансферазы (АСТ));
С-реактивный белок (СРБ, CRP)
С-реактивный белок – белок острой фазы, чувствительный индикатор повреждения тканей при воспалении, некрозе, травме. Синонимы: Анализ крови на СРБ; С-реактивный белок сыворотки крови. C-reactive Protein (CRP), quantitative; C-reactive protein test; CRP test. Краткое описание опред…
570 руб
Мочевая кислота (в крови) (Uric acid)
Исследование мочевой кислоты применяют в диагностике и контроле лечения подагры, оценке риска мочекаменной болезни. Синонимы: Анализ крови на мочевую кислоту; Пурин-2,6,8-трион; Тригидроксипурин; 2,6,8-триоксипурин; Гетероциклический уреид мочевины. UA; Uric A. Крат…
315 руб
Креатинин (в крови) (Creatinine)
Синонимы: Сывороточный креатинин; Креатинин сыворотки (с расчетом СКФ); 1-метилгликоциамидин. Creatinine; Creat; Cre; Blood creatinine; Serum creatinine; Serum Creat. Краткое описание определяемого аналита Креатинин Азотистый метаболит, конечный продукт превращения креатинфосф…
310 руб
АсАТ (АСТ, аспартатаминотрансфераза, AST, SGOT, Aspartate aminotransferase)
Синонимы: Глутамино-щавелевоуксусная трансаминаза; Глутамат-оксалоацетат-трансаминаза сыворотки крови (СГОТ); L-аспартат 2-оксоглутарат аминотрансфераза; ГЩТ. Aspartateaminotransferase; Serum Glutamicoxaloacetic Transaminase; SGOT; GOT. Краткая характеристика определяемого вещества АсАТ …
290 руб
- Исследование соскобов и отпечатков кожи;
- Ревматический профиль: ревматоидный фактор, антитела к циклическому цитруллинированному пептиду (АЦЦП), антинуклеарные антитела IgG, антитела к двуспиральной ДНК, антистрептолизин-О (АСЛО);
Ревматоидный фактор (РФ, Rheumatoid factor, RF)
Синонимы: Ревматоидный фактор; РФ; ревмофактор. Rheumatoid factor (RF). Краткая характеристика определяемого вещества Ревматоидный фактор Антитела к собственным иммуноглобулинам класса G. Аутоантитела (обычно относящиеся к классу IgM), реагирующие в качестве ауто…
575 руб
Антинуклеарные антитела, IgG, скрининг, ИФА (Антиядерные антитела, Аntinuclear antibodies, ANAs, EIA)
Синонимы: Антинуклеарные антитела, Антинуклеарный фактор; АНФ. Antinuclear Antibody; ANA; Antinuclear factor; ANF. Краткое описание теста «Антинуклеарные антитела, IgG, скрининг, ИФА» Один из распространенных скрининговых тестов, использующихся в диагностике аутоиммунных за…
790 руб
АСЛ-О (АСЛО, Антистрептолизин–О, ASO)
Синонимы: Антистрептолизин О; АСЛО, АСЛ О. ASO; ASLO; AntiStrep; Antistreptolysin O Titer. Краткая характеристика определяемого аналита Антистрептолизин–О Маркёр наличия стрептококковой инфекции в организме. АСЛ-О представляет собой антитела к антигену (стрептолизину) бета-гемоли…
570 руб
- Исследование уровня гормонов в крови: эстрадиола, прогестерона;
Эстрадиол (E2, Estradiol)
Синонимы: Эстрадиол, Estradiol, 17-beta-estradiol, E2. Краткая характеристика определяемого вещества Эстрадиол Наиболее активный эстрогенный (женский) половой стероидный гормон. У женщин вырабатывается в яичниках, в плаценте и в сетчатой зоне коры надпочечников под влиянием фо…
610 руб
Прогестерон (Progesterone)
Синонимы: Прогестин, гестаген. P4, pregn-4-ene-3,20-dione. Краткая характеристика определяемого вещества Прогестерон Прогестерон – стероидный гормон жёлтого тела яичников, необходимый для осуществления всех этапов беременности. Прогестерон образуется в яичн…
610 руб
- Ультразвуковое исследование органов брюшной полости;
- Электрокардиографическое исследование (ЭКГ);
ЭКГ без расшифровки
ЭКГ представляет собой исследование, в основе которого — регистрация биопотенциалов сердца. Применяется для диагностики функциональной активности миокарда.
Эхокардиография
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
- Для оценки стадии цирроза печени используют комплекс исследований, не требующих биопсии печени: ФиброТест и ФиброМакс.
ФиброТест (FibroTest)
Комплекс расчётных тестов для определения степени гистологической активности при наиболее распространённых формах патологии печени. Диагностика проводится БЕЗ БИОПСИИ, для расчёта используются результаты исследований крови и минимальные анамнестические данные. До появления комплекса э…
14 400 руб
ФиброМакс (FibroMax)
Комплекс расчётных тестов для определения степени гистологической активности при наиболее распространённых формах патологии печени. Диагностика проводится БЕЗ БИОПСИИ, для расчёта используются результаты исследований крови и минимальные анамнестические данные. До появления комплекса э…
17 990 руб
Лечение красных пятен на ладонях
Лечение напрямую зависит от выявленной причины появления красных пятен на ладонях.
При аллергической реакции исключают контакт с аллергеном (основное требование при всех аллергиях), применяют антигистаминные препараты, топические стероиды. В тяжелых случаях назначают системные глюкокортикостероиды.
При псориазе, васкулитах лечение подбирается врачом в зависимости от выраженности симптомов и выявленного диагноза. Самостоятельный подбор терапии недопустим.
Дерматологические заболевания перед началом лечения требуют подтверждения диагноза (иными словами, поиска причины или возбудителя), так как от результатов диагностики зависит тактика проводимой терапии.
При грибковых инфекциях назначаются антимикотики (противогрибковые препараты), ограничивают общие ванны для профилактики переноса грибковой инфекции на другие участки тела.
При чесотке требуется лечение не только пациента, но и его окружения. Препараты для лечения чесотки применяют в вечернее время, что связано с ночной активностью паразитов. После проведенного лечения требуется дезинсекция постельного и нательного белья, обуви, а также необходима ежедневная влажная уборка помещения.
При всех кожных заболеваниях важно соблюдение правил личной гигиены.
При циррозе печени лечение подбирается с учетом причины развития и степени компенсации этого серьезного заболевания. Среди общих рекомендаций: отказ от приема алкоголя, ограничение жирной пищи.
При энтеровирусной инфекции лечение, как правило, симптоматическое: применяют жаропонижающие препараты, энтеросорбенты и дробное питье глюкозо-солевых растворов.
Что делать при появлении красных пятен на ладонях?
Появление красных пятен на ладонях обращает на себя внимание окружающих, вызывает психологический дискомфорт и очень часто является симптомом заболевания. Все вышеперечисленное требует незамедлительного обращения за медицинской помощью для выявления причины возникновения красных пятен.
Источники:
- Федеральные клинические рекомендации. Дерматовенерология 2015: болезни кожи. Инфекции, передаваемые половым путем. – 5-е изд., перераб. и доп. – М.: Деловой экспресс, 2016. – 768 с.
- Вейнберг С., Проуз Н., Кристал Л. Детская дерматология. Атлас; пер. с англ. / Под ред. Н.Н. Потекаева, А.Н. Львова. – М.: ГЭОТАР–Медиа, 2015. – 336 с.
- Инфекционные болезни у детей: Учебник. – М.: ГЭОТАР–Медиа, 2011. – 688 с.: илл.
- Пропедевтика внутренних болезней: Учебник. – 5-е изд., перераб. и доп. – М.: Медицина, 2001. –592 с.: илл.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
ᐈ Аллергические реакции и кожная сыпь
Аллергены могут попасть в организм несколькими путями:
- через контакт с кожей
- перорально, например, с едой
- через инъекцию
- при вдыхании
Как только аллерген попадает в организм, он может вызвать воспалительную реакцию, включая и сыпь на коже.
Контактный дерматит возникает, когда человек прикасается к чему-то, на что у него аллергия.
Как правило, человеку необходимо повторно контактировать с аллергеном, прежде чем возникнет реакция. Сыпь может появиться через 24–48 часов. Практически любое вещество в окружающей среде может вызвать аллергическую реакцию с кожной сыпью.
Поговорим о наиболее распространенных причинах аллергии
Ядовитые растения
Американский фонд астмы и аллергии (AAFA) заявляет, что ядовитый плющ, ядовитый дуб и ядовитый сумах являются наиболее распространенными триггерами контактного дерматита. В течение нескольких дней после контакта с одним из этих растений у человека может появиться выступающая над кожей зудящая красная сыпь. Сыпь обычно образует линию на руках, ногах или областях, где растение коснулось кожи.
Химикаты
Некоторые химические вещества могут вызвать аллергическую реакцию при контакте с кожей человека:
- латекс и резина
- краски для волос
- пропиленгликоль
- формальдегид
- отдушки
- клеи
- никель, золото и кобальт
Химическая сыпь часто напоминает ожог. Она может проявляться отеком или волдырями, а также шелушащимися или сухими пятнами овальной формы. Аллергическая реакция обычно ограничивается участком кожи, непосредственно соприкасающимся с аллергеном.
- Лекарственные препараты
- Любой препарат может вызвать аллергическую реакцию.
- Лекарства, которые чаще вызывают аллергическую сыпь, включают: антибиотики, такие как пенициллин и сульфамидные препараты, неомицин и бацитрацин, аспирин и другие нестероидные противовоспалительные препараты (НПВП), кодеин, антигипертензивные лекарства, противозачаточные таблетки.
При аллергических реакциях немедленного типа сыпь обычно выглядит как крапивница – приподнятые красные высыпания на коже. Реакция на лекарства часто начинается на туловище и может распространяться на руки, ноги, ладони, подошвы, возникать на слизистых оболочках рта.
Отсроченные аллергические реакции и сыпь могут появиться через несколько дней или недель. Аллергическая реакция может возникнуть даже после прекращения приема лекарства. Антибиотики для местного применения, такие как неомицин и бацитрацин, также могут вызывать контактный дерматит.
Продукты питания и пищевые добавки
К продуктам, вызывающим большинство аллергических реакций, относятся:
- арахис
- соя
- пшеница
- молоко
- орехи (грецкие орехи, миндаль, кедровые орехи, бразильские орехи, пекан, кешью, фисташки)
- яйца
- рыба и моллюски
- кунжут
- Респираторные аллергены
- В более редких случаях у человека может развиться крапивница при вдыхании аллергена.
- Примеры респираторных аллергенов включают:
- пыльца
- споры плесени
- пылевые клещи
- перхоть животных
Другие симптомы, возникающие при аллергических реакциях, могут включать: зуд, боль, жжение, субфебрильную температуру, отек, хрипы или затрудненное дыхание.
Диагностика
Врач обычно может диагностировать сыпь, вызванную аллергической реакцией, путем сбора истории болезни человека и исследования сыпи. Также проводятся кожные пробы на аллергию и другие аллергологические тесты.
Лечение
Американская Академия аллергии, астмы и иммунологии (AAAAI) утверждает, что время от начала аллергической реакции до ее исчезновения может занять 14–28 дней, даже в случае лечения (в зависимости от типа реакции).
Варианты лечения включают:
- кремы с кортикостероидами
- нестероидные кремы
- прохладные компрессы
- овсяные ванны
- безрецептурные лосьоны против зуда
- безрецептурные антигистаминные препараты
- рецептурные пероральные кортикостероидные препараты
- инъекции адреналина
Когда обратиться к врачу?
Человек должен обратиться к врачу, если у него:
- сыпь возникает внезапно и быстро распространяется
- сыпь появилась после начала приема нового лекарства
- имеются сопутствующие симптомы, такие как сильный зуд, боль или жар
- появляются большие волдыри или отек
- симптомы аллергической реакции сохраняются несмотря на попытки лечения
В некоторых случаях аллергическая реакция может привести к анафилаксии или отеку дыхательных путей. AAFA заявляет, что лекарственные, пищевые аллергены и укусы насекомых являются наиболее частыми причинами анафилаксии.
Анафилаксия — это неотложная ситуация.
Человеку требуется неотложная помощь, если он испытывает такие симптомы:
- затрудненное дыхание или ощущение отека горла
- отек лица, губ или языка
- спутанность сознания или потеря сознания
- падение артериального давления
- синеватый оттенок кожи
- рвота или диарея
- спазмы в животе
- головокружение
- спутанность сознания
Человек, у которого была анафилаксия в анамнезе, всегда должен иметь при себе инжектор EpiPen.
Берегите себя и обращайтесь за консультацией к врачу вовремя!
Сыпь на руках
Сыпь на руках в большинстве случаев появляется по причине того, что они регулярно контактируют с внешней средой. Другими словами, как правило, такие кожные высыпания являются следствием дерматита, то есть постоянного раздражения кожи. Кроме того, причиной могут быть и различные грибковые заболевания.
Более серьезные случаи – наличие псориаза, системных поражений соединительных тканей, опухоль. Для установления точного диагноза и выявления причин необходима консультация дерматолога.
После того, как врач проведет исследование пораженного участка кожи, он сможет назначить лечение. Отметим, что в ряде случаев для определения причин высыпаний на коже рук помощь специалиста не требуется. Достаточно лишь подумать о последних действиях и проанализировать их.
Быть может, вы скушали что-то не то или воспользовались новым косметическим средством.
Если высыпания на руках покрыты коркой, то речь может идти о глубоком стрептококковом поражении кожи — эктиме. Здесь характерна локализация на кистях рук, многочисленные высыпания, которые склоны к слиянию. Заметить можно определенную стадийность процесса.
Изначально появляется шелушение кожи, потом формируются корочки и чешуйки, а в последствии – пигментированные или депигментированные пятна. Для того чтобы избавиться от этого заболевания необходимо применять антибиотики. Для лечения гангреной формы выписывают кортикостероиды и ангиопротекторы.
Отметим, что в таких случаях обращение к дерматологу необходимо.
Многоканальный телефон: +7 (495) 921-35-68
Рекомендуем обратиться к врачу за консультацией
| Прием дерматолога, осмотр, консультация | 1500 руб. |
| Общий анализ крови | 520 руб. |
| Общий анализ мочи | 260 руб. |
| Биохимия крови | 140 руб. |
| RW | 370 руб. |
| Посмотреть весь прайс-лист |
О красной волчанке, псориазе или зудящем дерматите говорит шелушащаяся сыпь на руках.
Для лечения ее в домашних условиях применяются отвары из герани (три-четыре чайные ложки сухих листьев заливают 2 стаканами горячей воды) – им протирают высыпания. Также рекомендуются протирания пораженных участков кожи свежевыжатым соком огурца или яблока.
Если сыпь появилась на руках из-за красной волчанки, то дерматолог выписывает различные противовоспалительные средства. Предпочтение отдается «Триамцинолону», «Напроксену» и подобным им препаратам. Для лечения псориаза применяют, к примеру, компрессы с ромашкой.
К другим причинам появления сыпи на руках относят, например, розовый лишай. И некоторые отнюдь не кожные заболевания. Допустим, характерные высыпания на коже ладоней могут появиться при такой болезни, как сифилис.
Кишечный иерсиниоз (острая инфекция) характеризуется также мелкой сыпью, локализованной на кистях, лице и стопах.
Некоторые заболевания крови и нарушения проницаемости стенок сосудов на коже рук также ведут к появлению сыпи в месте прилежания тугой манжеты или браслета.



Оставить комментарий