Боль в пояснице возникает достаточно часто. Пациенты говорят «у меня болит поясница», «защемило поясницу», «прострел в поясницу». Если боль неострая, могут сказать «ломит поясницу», «тянет поясницу», «ноет поясница». Иногда боль описывают как жжение в пояснице.
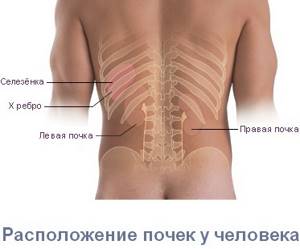
Поясницей называется нижняя часть спины – от того места, где кончаются ребра, до копчика. Возможно, отдельное слово для обозначения поясницы потребовалось как раз для того, чтобы указать место, в котором болит. Ведь если болит спина, то в большинстве случаев болит именно поясница.
Какой может быть боль в пояснице
Чаще всего боль в пояснице возникает внезапно, резко и носит острый характер. В таком случае говорят о люмбаго (устаревшее народное название – прострел). Боль описывается как резкая, «стреляющая». Движения сковываются, иногда даже невозможно разогнуть спину. При любом движении боль усиливается.
Приступ боли может длиться пару минут, а может продолжаться более значительное время (до нескольких суток). Может быть так, что приступ пройдет, и боль больше о себе не напомнит, но часто боль возвращается и человек привыкает, что поясница у него может болеть.
Боль в пояснице может быть не только острой (резкой), она может носить тянущий характер и быть хронической.
Несильные, но постоянные болевые ощущения в пояснице, порою обостряющиеся, например, при физической нагрузке, инфекционном заболевании, переохлаждении и т.п., называются люмбалгией.
Иногда непосредственно боли нет, но в пояснице сохраняется скованность, больной испытывает дискомфорт.
Причины боли в пояснице
Боли в пояснице могут вызываться различными причинами, однако статистика тут следующая:
- в 90% случаев боль вызвана проблемами с позвоночником и мышцами спины;
- в 6 % причина боли – это заболевания почек;
- 4% — заболевания других внутренних органов (мочеполовой системы, кишечника).
На долю позвоночника приходится большинство всех случаев боли в пояснице, и это не случайно.
У человека центр тяжести тела располагается как раз на уровне поясницы, и при ходьбе вся нагрузка практически полностью ложится на поясничный отдел позвоночника (у животных, передвигающихся на четырех лапах, такой проблемы нет).
А когда человек садится, позвонки поясницы и крестца испытывают такую же силу давления, с какой на водолаза давит 170-метровый слой воды. Естественно, что эта область является особо уязвимой.
Заболевания опорно-двигательного аппарата, вызывающие боль в пояснице:
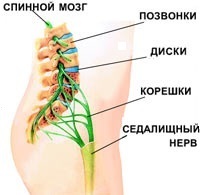
- защемление седалищного нерва. Нервные корешки, отходящие от спинного мозга, сдавливаются соседними позвонками. При этом возникает резкая, стреляющая боль. Как правило, защемление корешков становится возможным вследствие дегенеративных изменений в позвоночнике (остеохондрозе): межпозвоночные диски, отделяющие позвонки друг от друга разрушаются, зазор между позвонками сужается и резкое движение (наклон, поворот) может привести к защемлению нервного ответвления;
- ишиас (пояснично-крестцовый радикулит). Защемленные нервные корешки могут воспалиться. Воспаление нервных корешков называется радикулитом (от лат. radicula – «корешок»); для обозначения воспаления седалищного нерва иногда используется специальное название – ишиас. При поражении седалищного нерва может наблюдаться люмбоишалгия – боль в пояснице, распространяющаяся также в ягодицу и ногу по ходу седалищного нерва;
- грыжа межпозвоночного диска – выпячивание фрагмента межпозвоночного диска в позвоночный канал. Возникает в результате травмы или дегенеративных изменений позвоночника (остеохондроза);
- миозит поясничных мышц. Миозит – это воспаление скелетных мышц. Причиной миозита поясничных мышц может быть переохлаждение или резкое напряжение.
Также боль в пояснице может быть вызвана такими заболеваниями как рассеянный склероз, дегенеративный сакроилеит, остеопороз.
Профилактика боли в пояснице
Возникновение боли в пояснице часто спровоцировано небрежным отношением к собственному здоровью. Боль может быть вызвана:
- длительным пребыванием в одном и том же положении (например, при сидячей работе);
- неправильной осанкой;
- низкой подвижностью;
- чрезмерными физическими нагрузками.
Все эти факторы способствуют развитию заболеваний, проявляющихся болью в пояснице. Риск появления боли можно снизить, если соблюдать следующие советы врачей:
- следите за осанкой;
- избегайте неудобных поз при работе сидя. Желательно, чтобы колени были несколько выше тазобедренных суставов. Для этого используйте низкий стул или подставку под ноги. Проложите маленькую подушку между поясницей и спинкой сидения;
- при сидячей работе необходимо время от времени вставать, чтобы подвигаться. Делайте каждый час пятиминутные перерывы; как правильно поднимать тяжести
- спать желательно на ортопедическом матрасе (эластичном и достаточно жестком);
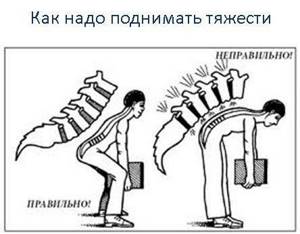
- поднимать тяжести надо за счет сгибания коленных суставов, а не спины. То есть необходимо присесть, согнув колени, а потом выпрямить их, сохраняя при этом ровную линию спины;
- перенося груз, его необходимо равномерно распределить между обеими руками, носить весь груз в одной руке (одну тяжелую сумку) нельзя;
- ежедневно следует делать комплекс упражнений, направленный на укрепление мышц живота и спины.
Боли в пояснице при заболеваниях почек
При болях в пояснице важно определить, что является их причиной – патологии опорно-двигательного аппарата или заболевание почек (а также других внутренних органов). Диагностику должен осуществлять врач.
Однако есть признаки, позволяющие предположить, что боль может быть обусловлена проблемами почек или (и) других органов мочеполовой системы. При проявлении данных симптомов целесообразно сразу обращаться к врачу-урологу.
Заболевание почек (или шире – мочеполовой системы) можно подозревать, если боль в пояснице сопровождается:
- общим ухудшением самочувствия (вялостью, сонливостью, слабостью, повышенной утомляемостью);
- отеканием век, лица. Отечность особенно выражена утром, после пробуждения и спадает к вечеру;
- повышением температуры тела, ознобом, потливостью;
- потерей аппетита, тошнотой, рвотой;
- учащенным или болезненным мочеиспусканием;
- изменением характеристик мочи (она может стать более концентрированного цвета или наоборот – бесцветной, содержать слизь или кровь);
- повышением артериального давления.
Также важным признаком того, что боль в пояснице вызвана проблемами внутренних органов, а не опорно-двигательного аппарата, является ее независимость от положения тела: от перемены положения тела и конечностей боль не усиливается и не уменьшается.
Однако при длительном нахождении в положении стоя при патологии чек боль может усиливаться. Имеет значение и локализация боли. При заболевании почек боль чаще всего наблюдается с одной стороны (поскольку обычно страдает только одна почка).
Почечные боли могут не ограничиваться поясницей, а распространятся по ходу мочеточника, в пах, в наружные половые органы, на внутреннюю поверхность бедер.
Болит поясница: что делать?
Боль в пояснице – это симптом заболевания, которое требует лечения. Поэтому необходимо обратиться к врачу. Но в случае внезапного приступа острой боли («прострела», типичного при радикулите), прежде всего, требуется ослабить болевой синдром. Врачи советуют:
- используйте легкое тепло. Повяжите на поясницу шерстяной платок или шерстяной пояс;
- примите обезболивающее;
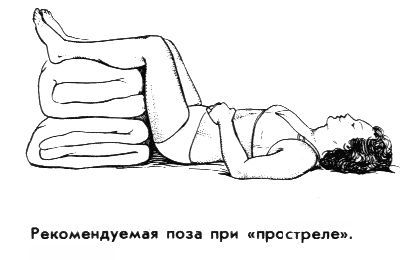
- необходимо принять позу, позволяющую расслабить мышцы спины. Рекомендуется лечь на спину, на твердую ровную поверхность (доску); ноги должны быть подняты и согнуты в коленях, для чего под них надо подложить свернутое одеяло или подушку. (На пол ложиться нежелательно, может продуть сквозняком).
Предложенная поза – не догма. Больной должен чувствовать облегчение, поэтому возможны и другие позы; например, лежа на доске поставить на нее же согнутые в коленях ноги, зажав между ними подушку.
Можно попробовать лечь на живот и вытянуть ноги, подложив валик под голеностопные суставы. Если остроту боли удалось снять, это не означает, что врач уже больше не нужен.
Без должного лечения приступы будут повторяться, а ситуация в целом – ухудшаться.
К какому врачу обращаться с жалобой на боль в пояснице?
При боли в пояснице лучше всего обратиться к врачу-терапевту, поскольку прежде всего требуется определить, заболевание каких органов вызывает боль. В зависимости от результатов осмотра, может потребоваться консультация того или иного врача-специалиста. Могут быть назначены:
Что делать если болит спина [причины, лечение и профилактика]
Боль в спине может сильно затруднить нормальную жизнедеятельность, и при этом имеет массу возможных причин. Своевременная профилактика и диагностика боли в спине помогут избежать осложнений.
Боль в спине – одна из самых распространенных жалоб пациентов. Часто бывает, что боль в поясничном или грудном отделе позвоночника возникает на фоне заболеваний, никак не связанных напрямую со спиной. В этой связи при боли в спине очень важна правильная диагностика, основанная на показаниях пациента и специальных исследованиях.
Причинами боли в спине могут быть:
- воспалительные заболевания позвоночника;
- травмы;
- заболевания внутренних органов;
- лишний вес;
- беременность;
- неврологические заболевания;
- неправильная осанка, плоскостопие;
- ненормированные и стереотипные физические нагрузки.
Характер боли и события, предшествующие ее появлению, помогут поставить правильный диагноз. Боль в спине может появиться после падения или травмы. Возможен обычный ушиб, который предполагает прием обезболивающих и самонаблюдение в течение 12 часов. Если боль не прошла, следует обратиться к врачу. Если же при этом затруднены движения конечностей, ощущается покалывание или потеря чувствительности в них, произошло самопроизвольное мочеиспускание или опорожнение кишечника – это симптомы повреждения спинного мозга, требующие срочной госпитализации.
Боль в пояснице над областью талии, сопровождающаяся температурой и общим недомоганием, может свидетельствовать об инфекции почек и требует срочного обращения в клинику.
Болезненность спины часто нарастает с годами, приводя ее к малоподвижности. Возможными причинами являются остеохондроз, межпозвонковые грыжи и протрузии дисков, снижающие эластичность хрящей.
Если боль появилась после физических упражнений, работы по дому, поднятия тяжестей, причина может быть в растяжении мышц или связок, а также в смещении позвоночных дисков и защемлении нерва.
На фоне уже имеющихся заболеваний позвоночника вероятность подобных случаев повышается.
Лечение боли в спине
Лечение спинальных болей – это всегда комплексное мероприятие, которое включает следующие методы:
- прием обезболивающих средств, подавление воспалительных процессов;
- физиотерапия, мануальная терапия;
- массаж, лечебная физкультура;
- обеспечение здоровых условий труда и отдыха;
- диета, направленная на снижение веса и получение необходимых питательных веществ для поддержания эластичности мышц, связок, хрящей.
В отдельных острых случаях может потребоваться хирургическое вмешательство.
Профилактика болей в спине
Для профилактики болей в спине требуется держать под контролем целый ряд факторов. Прежде всего, следует обеспечить себе удобное место для сна и работы.
Неудобная кровать или рабочее кресло приводят к постоянной неправильной нагрузке на позвоночник. Отдавайте предпочтение ортопедическим матрасам, подушкам и креслам. Избегайте переохлаждения, которое может спровоцировать воспалительные процессы.
Если ваша работа связана с физической деятельностью, старайтесь производить как можно меньше операций в наклоне вперед. Для подъема тяжестей лучше присесть с прямой спиной. Следует следить за своим весом и стараться удерживать его в рамках возрастной нормы, чтобы не перегружать позвоночник.
Обязательно занимайтесь физкультурой, особенно плаванием, которое формирует мышечный корсет без излишней нагрузки на суставы. Носите удобную обувь с ортопедическими стельками, которая предотвратит неправильную нагрузку на ступню и опорно-двигательный аппарат в целом.
При возникновении стойкой боли в спине обязательно обратитесь к врачу.
Помните, что только комплексное обследование с выявлением текущих хронических заболеваний сможет дать правильную клиническую картину и позволит назначить адекватное лечение.
Соблюдение данных врачом рекомендаций, своевременный прием лекарств и курс специальных процедур помогут вам быстро вернуться к нормальной жизнедеятельности.
Боль в пояснице
СОДЕРЖАНИЕ
Боль в пояснице – это тот симптом, на который редко обращают внимание. Большинство людей связывает ее с работой в сидячем положении, подъемом тяжестей или остеохондрозом и не спешит обращаться к врачу.
На самом деле, это состояние может сигнализировать о заболеваниях почек, печени или кишечника, да и проблемы с опорно-двигательным аппаратом не пройдут сами собой.
Только своевременный осмотр специалиста и полноценное обследование помогут выявить причину боли и подобрать правильное лечение.
Общие сведения
Поясница – это область, испытывающая значительную нагрузку из-за нахождения в вертикальном положении.
Позвоночный столб представлен пятью крупными позвонками, которые дополнительно укрепляются мышечным каркасом.
9 из 10 случаев боли в этой области провоцируются именно патологией опорно-двигательного аппарата: остеохондрозом, спазмом мышц, грыжей межпозвоночного диска, защемлением нервного корешка.
Остальные 10% случаев связаны с заболеваниями внутренних органов, расположенных в проекции поясницы: почек, мочеполовой системы, кишечника, печени. Даже врач при осмотре не всегда может точно определить причину болей, вот почему это состояние требует тщательной лабораторной и инструментальной диагностики.
Виды болей
Первое, о чем спрашивает врач – это характер ощущений. В зависимости от вызвавшей ее причины, боль в пояснице может быть:
- острая: обычно возникает резко, отличается высокой интенсивностью; длительность ощущений составляет не более 1,5 месяцев;
- подострая: продолжается 6-12 недель;
- хроническая: ощущения любой интенсивности, длящиеся 12 недель и более;
- преходящая (переменная): появляется периодически;
- ноющая;
- тупая;
- сильная, средней интенсивности, слабая.
Это деление условно. В зависимости от ситуации и обстоятельств, характер и продолжительность ощущений могут меняться. Важно описать их врачу как можно полнее.
Записаться на прием
Причины
Причин, по которым начинает болеть спина в области поясницы, очень много. Чаще всего провоцирующими факторами служат:
- переохлаждение;
- подъем тяжестей;
- неравномерное распределение нагрузки (на фоне беременности, нарушений осанки, патологии опорно-двигательного аппарата);
- инфекционное поражение;
- заболевания опорно-двигательного аппарата;
- воспалительные процессы, в том числе аутоиммунные;
- длительное нахождение в неудобном положении;
- изменение состава костной ткани (остеопороз);
- объемные процессы: доброкачественные и злокачественные опухоли, абсцессы;
- гормональные изменения (менструация, беременность, климакс);
- заболевания почек (мочекаменная болезнь, пиелонефрит, гломерулонефрит, абсцессы);
- патология желудочно-кишечного тракта;
- болезни матки и придатков у женщин, простаты у мужчин и т.п.
Заболевания
Боль в пояснице может быть симптомом различных заболеваний опорно-двигательного аппарата и внутренних органов. Главная задача врача – выяснить, что именно послужило причиной ухудшения состояния и принять необходимые меры.
Вот патологии, встречающиеся наиболее часто.
Болезнь Бехтерева (анкилозирующий спондилит)
Это системное воспалительное заболевание, при котором происходит сращивание отдельных позвонков в единый конгломерат. Одновременно происходит отложение кальция в связках, стабилизирующих позвоночник, в результате чего пораженная область практически полностью теряет подвижность.
Отличительные черты боли в пояснице при болезни Бехтерева включают:
- увеличение интенсивности в состоянии покоя, особенно при длительном нахождении в горизонтальном положении;
- скованность движений в поясничной области;
Остеохондроз поясничного отдела позвоночника
Это очень распространенное заболевание, при котором происходит истончение межпозвоночных дисков, выполняющих роль амортизаторов. В результате происходит раздражение нервных корешков и спазмы окружающих мышц, вызывающие сильную боль. На поздней стадии заболевания формируется грыжа межпозвоночного диска, которая может давить на спинной мозг, усиливая болевые ощущения.
При остеохондрозе боль усиливается:
- при подъеме из сидячего или горизонтального положения;
- при попытке лечь на живот;
- при наклонах.
Если заболевание стало причиной формирования массивной грыжи, болевые ощущения в пояснице нередко сопровождаются онемением и или слабостью одной, или обеих ног.
Искривление позвоночника в поясничном отделе (кифоз, сколиоз)
Болевые ощущения при этой патологии возникают на средней и поздней стадии развития заболевания. Дискомфорт возникает обычно к концу дня и нередко сопровождается усталостью спинных мышц. Боль обусловлена чаще спазмом мышц позвоночника, а также возможно спазмирование мышц на удалении (ягодичных, околосуставных мышц верхних и нижних конечностей).
Спондилоартроз
Это дегенеративно-дистрофическое заболевание хрящевой ткани, покрывающей межпозвоночные диски. Она постепенно истончается и разрушается, вокруг области поражения появляются костные разрастания (остеофиты). В результате сокращения расстояния между позвонками, сужается позвоночный канал, происходит раздражение нервных корешков и спинного мозга.
Боль при этой патологии:
- усиливается после нагрузки (длительного пребывания в стоячем положении, ходьбы) и проходит после отдыха;
- сопровождается скованностью движений, сначала по утрам, затем постоянной;
- может отдавать в бедро и область тазобедренного сустава.
Мышцы в области поражения спазмируются и постоянно пребывают в напряжении, что тоже усиливает болевые ощущения.
Мочекаменная болезнь
Приступ мочекаменной болезни характеризуется сильнейшими поясничными болями со стороны пораженной почки. При этом ощущения не меняются в зависимости от позы, человек не может найти положение, в котором они хоть немного ослабевают. Приступ часто сопровождается сокращением количества мочи и изменением ее цвета на красноватый.
Боль в пояснице также может быть следствием:
- альгоменореи (болезненных месячных);
- беременности;
- воспаления поджелудочной железы;
- остеомиелита;
- непроходимости кишечника;
- аппендицита и т.п.
Боли в различных частях спины
Локализация болевых ощущений может многое сказать об их причине. Боль в верхней части поясничной области может быть следствием:
- заболеваний позвоночника;
- травмы;
- спазма мышц на фоне их перенапряжения;
- сердечно-сосудистых заболеваний;
- опухолей;
- заболеваний желудочно-кишечного тракта.
Если эпицентр находится в нижней части поясницы, в список вероятных причин входит, помимо заболеваний позвоночника:
- патология почек (пиелонефрит, мочекаменная болезнь);
- нарушение работы кишечника (запор, метеоризм);
- спазмы или воспалительный процесс в органах малого таза (сальпингооофорит, эндометрит);
- физиологические причины, в частности, беременность;
- защемление седалищного нерва.
Смещение боли вправо или влево может говорить о поражении соответствующего корешка спинного мозга, почки.
Диагностика
Диагностика боли в пояснице требует проведения комплексного обследования. Первым этапом поиска причины является опрос. Врач уточняет:
- локализацию боли;
- ее характер и длительность;
- причины, вызывающие приступ или усиливающие болевые ощущения;
- обстоятельства, при которых состояние улучшается (определенная поза, неподвижность, прием лекарственных препаратов и т.п.).
В обязательном порядке собираются данные о перенесенных травмах и заболеваниях, уже выявленных хронических патологиях. Дальнейший возможный диагностический поиск на усмотрение врача включает в себя:
- общий анализ крови и мочи: помогает выявить воспалительный процесс в организме, патологию почек;
- биохимический анализ крови для выявления признаков поражения почек, поджелудочной железы, печени и желчного пузыря и т.п.;
- УЗИ органов брюшной полости и малого таза, у мужчин – УЗИ предстательной железы;
- УЗИ почек;
- рентгенографию, КТ или МРТ поясничного отдела позвоночника;
- рентген органов грудной клетки.
При подозрении на какую-либо патологию после обзорной диагностики и осмотра, назначаются более прицельные анализы, обследования и консультации узких специалистов. Они позволяют уточнить или опровергнуть диагноз.
Записаться на прием
Лечение
Лечение боли в пояснице зависит от ее причины. Патологией может заниматься и невролог, и уролог, и гинеколог, и хирург. Если речь идет о заболеваниях опорно-двигательного аппарата, врачи используют медикаментозные, немедикаментозные и хирургические методы улучшения состояния пациента.
Медикаментозное лечение
Наиболее распространенными средствами устранения поясничных болей являются нестероидные противовоспалительные средства (НПВС). Это препараты на основе диклофенака, нимесулида, ибупрофена, мелоксикама и их производных.
Они назначаются в виде таблеток, внутривенных и внутримышечных уколов, ректальных свечей, а также кремов, мазей и пластырей для местного применения.
Решение о дозировке средства, а также длительности курса принимает врач, поскольку бесконтрольное употребление этих препаратов может стать причиной неприятных побочных эффектов.
При неэффективности НПВС врачи назначают гормональные средства (кортикостероиды). Они также останавливают воспалительный процесс и способствуют уменьшению болевых ощущений.
Третья группа препаратов, улучшающих состояние пациента – спазмолитики (мидокалм, сирдалуд). Они снимают мышечные спазмы в области поясницы.
Дополнительно могут быть назначены:
- противоотечные средства для уменьшения отека защемленного корешка;
- витамины группы B для улучшения нервной проводимости;
- седативные препараты.
Немедикаментозные методы
Немедикаментозное лечение дополняет лекарственные схемы. В зависимости от клинической ситуации оно может включать:
- физиотерапевтические процедуры (магнитотерапию, лазерное воздействие, электрофорез и т.п.);
- лечебную физкультуру: курс упражнений разрабатывается индивидуально в соответствии с основным и сопутствующими заболеваниями; гимнастика должна выполняться регулярно, не только в кабинете клиники, но и дома, только в этом случае она оказывает эффект;
- общеукрепляющий и лечебный массаж (проводится вне обострений);
- иглорефлексотерапию;
- мануальную терапию и помощь остеопата.
Хирургическое лечение
Помощь хирургов необходима, если лечащий врач на основании общей картины выявляет одно из показаний к оперативному лечению.
Само по себе наличие грыжи межпозвонкового диска не является показанием к оперативному лечению вне зависимости от ее размеров.
В зависимости от показаний, врачи могут удалить грыжу межпозвоночного диска, устранить сдавление корешка спинного мозга, убрать опухоль и т.п. Решение о проведении той или иной операции принимается в индивидуальном порядке.
Профилактика
Самый действенный способ профилактики болей в пояснице – скорректировать свой образ жизни, чтобы щадить и почки, и позвоночник, и органы малого таза, но если боль все же возникла, то это должно стать поводом для внеочередного обращения к специалисту:
- избегать переохлаждений;
- не допускать гиподинамии;
- заниматься спортом на любительском уровне (плавание особенно благотворно влияет на состояние позвоночника и мышц спины);
- правильно и сбалансировано питаться: не допускать переедания, минимизировать жирную, острую, чрезмерно соленую пищу;
- исключить алкоголь и никотин;
- выпивать ежедневно не менее 1,5 литров чистой воды без учета чая, кофе или соков;
- держать индекс массы тела на нормальном уровне: избыток веса плохо влияет на состояние позвоночника, а недостаток может стать причиной опущения почек.
Если у человека уже диагностирована патология опорно-двигательного аппарата, желательно минимум дважды в год, согласно европейским и российским рекомендациям по реабилитации патологии позвоночника, проходить профилактические курсы в соответствии с назначением врача.
Лечение в клинике «Энергия здоровья»
Если Вас стали беспокоить боли в спине, добро пожаловать в клинику «Энергия здоровья»! Здесь Вас ждут опытные врачи различных специальностей, а также современное диагностическое оборудование, которое поможет точно определить причину болевых ощущений. При выборе лечения мы руководствуемся принципом комплексного подхода и используем:
- современные медикаментозные схемы, подбирающиеся индивидуально;
- лекарственные блокады для быстрого снятия боли и восстановления подвижности;
- разнообразные курсы физиотерапии для лечения и профилактики заболеваний;
- собственный кабинет ЛФК, где Вам подберут комплекс лечебной гимнастики, обучат правильному выполнению упражнений и помогут организовать ежедневные занятия в домашних условиях;
- массажный кабинет, где доступен общеукрепляющий и лечебный массаж поясничной области и всего тела;
- сеансы иглорефлексотерапии и мануальной терапии.
Вместе мы найдем подход к лечению любых патологий. На протяжении всего курса терапии Вас будут наблюдать профильные специалисты.
Преимущества клиники
Современная медицина – это максимальная эффективность и удобство для пациента. Клиника «Энергия здоровья» оснащена в соответствии с последними стандартами диагностики и лечения заболеваний. Мы предлагаем каждому пациенту возможность получить максимум информации о состоянии его здоровья. К Вашим услугам:
- опытные врачи, регулярно совершенствующие свою квалификацию;
- разнообразные диагностические и лечебные манипуляции, включая малые хирургические вмешательства;
- индивидуальный подбор терапии в соответствии с результатами обследования;
- прием по предварительной записи в удобное для Вас время;
- собственная парковка и удобное расположение клиники недалеко от станции метро;
- доступные цены на все медицинские услуги.
Боль в спине – это необязательно проблемы с позвоночником или мышцами. Даже небольшой дискомфорт может быть признаком опасных заболеваний, таких как мочекаменная болезнь или злокачественные опухоли. Не игнорируйте этот симптом, записывайтесь на обследование в клинику «Энергия здоровья».
Что делать, если болит поясница? | Блог о здоровье
Дискомфорт в пояснице может возникнуть по множеству причин: от повреждений мышц и проблем с позвоночником до заболеваний органов брюшной полости. Если болит поясница, нужно сначала разобраться в причине — только тогда боль можно будет вылечить быстро и эффективно.
Возможные причины боли в пояснице
В районе поясницы есть несколько систем, из-за которых могут возникнуть болевые ощущения:
- Опорно-двигательная система. Боль может возникнуть из-за травмы позвоночника или перенапряжение и повреждение мышц нижней части спины.
- Нервная система. Причиной боли могут быть искривления, грыжи, протрузии, нейропатии, воспалительные процессы у позвонков и защемления нервов. Нервная система чаще других становится причиной боли в пояснице.
- Пищеварительная система. В область поясницы будут отдавать боли от поджелудочной железы, желудка, печени, желчного пузыря и кишечника. Это возможно при панкреатите, гастрите, язве желудка, отравлении и интоксикации, камнях в желчных протоках и разных формах непроходимости.
- Выделительная и половая системы. Боли в пояснице могут быть при заболеваниях почек и мочевого пузыря (почечная недостаточность, пиелонефрит, мочекаменная болезнь, цистит), поражениях матки и яичников (кисты, миомы, воспаления).
К какому врачу пойти, если болит поясница
По расположению самого сильного очага боли можно определить, где проблема.
Но все органы в брюшной полости расположены очень близко, поэтому симптомы часто смешиваются, и боль, особенно ноющая и долгая, может опоясывать всё тело на уровне талии и копчика.
Так что если предварительно не провести диагностику, можно начать лечить совершенно не ту болезнь. А для этого нужно вовремя обратиться к нужному специалисту.
- Травматолог или хирург — если вы недавно упали, получили травму или интенсивно занимались спортом.
- Невролог — при острой или простреливающей боли в позвоночнике, частичной потере чувствительности и подвижности, ощущении мурашек на животе и в ногах; если при долгой неподвижности или изменении положения тела боль в позвоночнике усиливается.
- Гастроэнтеролог — при долгой тянущей боли преимущественно с одной стороны поясницы; при боли, сопровождающейся расстройствами пищеварения; если боль в пояснице сопровождается слабостью и повышением температуры.
- Уролог или нефролог — при острой боли с одной стороны, а также при слабой ноющей боли в пояснице на фоне затруднённого или очень частого мочеиспускания.
- Гинеколог — при боли в области поясницы с одной или обеих сторон, сопровождающейся слабостью и усиливающейся при движении, на фоне беременности или менструации.
Отложить посещение врача можно только в случае, если вы знаете, почему болит поясница, и эта причина не вызывает опасений. Например, усталость мышц от физической работы пройдёт через один-два дня без какого-либо лечения, и для этого не нужно посещать травматолога.
Возможная диагностика и лечение
Диагностика, которую вам назначит врач, зависит в первую очередь от симптомов. Сначала доктор проведёт осмотр и расспросит о самочувствии, на основе чего сможет понять примерную причину боли. После этого, в зависимости от симптомов, он направит вас на:
- Рентген позвоночника — при травмах, сколиозе и грыже. На нём хорошо видны только костные ткани, поэтому при других заболеваниях он будет бесполезен.
- МРТ пояснично-крестцового отдела позвоночника — при грыже и протрузии, нейропатии, искривлении, травмах, новообразованиях. Это очень точный вид диагностики, который позволяет рассмотреть мягкие ткани на любой глубине.
- КТ поясничного отдела позвоночника — по тем же показаниям, если пациенту нельзя проводить магнитно-резонансную томографию.
- УЗИ — при подозрении на заболевания органов брюшной полости или малого таза. Это совершенно безопасное обследование, которое можно проводить даже детям, однако на нём можно рассмотреть далеко не все патологии.
- Гастроскопия и колоноскопия — при болезнях пищеварительной системы. Такие виды обследований позволяют рассмотреть органы и сразу же взять образцы ткани на анализ, если это необходимо.
- МРТ органов брюшной полости и кишечника — для более тщательного обследования внутренних органов и кровеносной системы.
Практически все пациенты, которые жалуются на боль в спине, приходят с проблемами позвоночника и мышц спины.
Малоподвижный образ жизни и поднятие тяжестей приводят к постоянным болям в области поясницы, вне зависимости от возраста. Поэтому диагностика начнётся именно с осмотра спины и позвоночного столба.
Ну а если на рентгене не будет видно патологий, доктор направит вас на расширенный осмотр органов брюшной полости.
Многие болезни, из-за которых болит поясница, лечатся хирургическим путём: грыжи, новообразования, камни в протоках, панкреатит. При нестерпимых болях обязательно расспросите доктора, какие вам можно принимать анальгетики.
Заболевания позвоночника, если они не требуют оперативного вмешательства, лечатся противовоспалительными препаратами, физиотерапией, занятиями ЛФК, сбалансированной диетой, хондропротекторами и сменой образа жизни.
В каждом случае всё индивидуально, поэтому лечение пусть назначит врач.
Как избежать боли в пояснице?
Здоровый образ жизни и умеренная постоянная подвижность сохранят здоровье вашей спины на долгие годы. Следите за осанкой, организуйте удобное место для сна. Если у вас сидячая работа, регулярно вставайте и делайте разминку. А если вы не хотите заниматься спортом, то просто включите в свой режим прогулки пешком: например, до работы или от магазина.
Чтобы избежать заболеваний внутренних органов, следует также следить за питанием и отказаться от вредных привычек.
Особенно это касается тех, у кого уже диагностировали болезни желудка, печени, почек и поджелудочной железы. Также необходимо следить за одеждой, чтобы тело в области поясницы и малого таза всегда было в тепле.
Слишком холодный воздух может привести как к воспалениям нервов, так и к болезням внутренних органов.
При подъёме тяжестей держите спину прямой и поднимайтесь за счёт ног. Так вы сместите нагрузку и не повредите мышцы поясницы. И, самое главное — не игнорируйте слабую боль, если она началась без видимых причин. Лучше посетить врача и убедиться в отличном здоровье, чем пропустить начало болезни, когда её было проще всего вылечить.
От чего болит спина? Как её правильно лечить и чем можно навредить
На боль в спине жалуются 85% людей. Как её правильно лечить и можно ли избавиться от боли раз и навсегда?
Рассказывает руководитель нейрохирургического отделения ФГБНУ «Научный центр неврологии», доктор медицинских наук, профессор Российской академии наук, президент национальной Ассоциации хирургов‑вертебрологов Артём Гуща.
Болит спина? Вы не одиноки! Данные социологических исследований показывают, что боль в спине – вторая после вирусных инфекций причина нетрудоспособности взрослого населения. Она рождается вместе с нами (по данным неонатологов, 80–90% детей при рождении получают травмы позвоночника) и рано или поздно настигает каждого.
Есть мнение, что это расплата за прямохождение. Так как по мере роста человека нагрузка на «становой хребет» возрастает, уже имеющиеся неполадки позвоночника крепнут, а стрессы, переживания, тучность, перегрузки, малоподвижный образ жизни усугубляют имеющиеся проблемы – и боль в спине может возникнуть даже в раннем возрасте.
Вниманию пациентов! Нейрохирургическое отделение Научного центра неврологии проводит эндоскопические операции грыж межпозвонковых дисков. Консультация нейрохирурга в день обращения (при наличии медицинской рекомендации).
- За подробностями обращаться по тел.+7 (495) 374-77-76 или оставьте заявку
- Что там болит?
В подавляющем большинстве (около 95%) боль связана с мышцами, связками и суставами. В народе это называется потянуть спину. Эти боли неприятные, но неопасные и в большинстве случаев проходят самостоятельно за 2–3 дня.
3–4% болей связаны с радикулопатией (радикулитом) – поражением спинального корешка. Повреждается он обычно грыжей. Боли исчезают, когда проходит отёк, возникший из-за сдавливания.
1–2% болей в спине вызваны с травмами или воспалительными заболеваниями позвоночника, онкологическими процессами, заболеваниями сердечно-сосудистой системы или желудочно-кишечного тракта, при которых болевой синдром может переходить в спину. Это самый опасный вид болей в спине. Чтобы исключить подобные патологии, обязательно обратитесь к врачу.
Медлить нельзя
Главный показатель того, что вам необходима врачебная помощь, – регулярность болей. Если вас скручивает время от времени – скорее всего, ничего страшного нет. Если боль малой или средней интенсивности преследует вас неотступно, медлить нельзя. Необходимо срочно обратиться к врачу, если боль сопровождается подъёмом температуры или болевой синдром нарастает на фоне лечения.
В домашних условиях
Самое эффективное средство – противовоспалительные пероральные препараты. Только не переусердствуйте – они безопасны лишь первое время. При продолжительном приёме такие препараты могут вызвать язвы и кровотечения в слизистой желудка.
Традиционное домашнее лечение – нестероидные мази – можно применять лишь в качестве дополнительной меры. Они безвредны, но малоэффективны. Облегчение даёт и ношение корсета – фиксация разгружает позвоночник, снимает спазмы и ограничивает резкие движения.
Только корсет должен быть обычный – эластичный, а не разогревающий.
Если лечение не дало эффекта в течение трёх дней, следует обратиться к врачу, который сделает блокаду противовоспалительными инъекциями. За счёт снятия спазмов и расслабления мышц боль уходит сразу и нередко навсегда.
Запрещено!
Баня и массаж под строжайшим запретом. Они усиливают отёк и боль.
Обращаться к мануальным терапевтам по объявлениям в газете. Мануальная терапия – это та область, где на каждого специалиста приходится три сотни шарлатанов. Если вам очень хочется найти хорошего врача, обращаться следует в сертифицированные клиники, где работают дипломированные специалисты.
Важно сразу правильно определить тактику лечения. Это должен сделать невролог или нейрохирург. Самостоятельно лечить спину опасно. 30% пациентов нейрохирургического отделения пробовали на себе домашние методы лечения и этим довели себя до больничной койки.
Резать или нет?
Ещё недавно человеку, которому ставили диагноз «грыжа», сразу же выдавали направление на операцию. Сегодня операцию выполняют лишь при наличии показаний:
- стойкие боли, не снимаемые никакими таблетками;
- расстройство тазовых функций – неполное опорожнение мочевого пузыря;
- слабость и онемение в ноге.
Все эти симптомы делают операцию неизбежной, ведь без неё пациент может стать инвалидом.
Чем рискуем
Риск операции, из-за которого её откладывают или отказываются вообще, многие пациенты считают сильно преувеличенным. В нейрохирургии есть технологии, позволяющие точно рассчитать эффективность операции и то, какие симптомы после неё исчезнут, а какие останутся.
Вероятность возобновления болей после операции не превышает 1–1,5%. Грыжи в других местах действительно могут появиться, но это не осложнение, а распространение заболевания, которое часто встречается у молодых недисциплинированных пациентов. Как только боль уходит, они возвращаются к привычному образу жизни: садятся за руль, возобновляют тренировки. А делать это категорически нельзя.
Во всём виноват остеохондроз?
Остеохондроз – хроническое дегенеративно-дистрофическое изменение межпозвонкового пространства. Признаки остеохондроза есть у всех людей старше 25 лет. Избежать остеохондроза невозможно, но можно уберечь себя от его осложнений, которые и служат причиной болей в спине.
Статья из газеты: АиФ Здоровье № 52 25/12/2017


Оставить комментарий