Тромбоцитопения — это патологическое состояние организма, которое характеризуется уменьшением количества тромбоцитов в кровяном русле, и сопровождается повышенной кровоточивостью.
Ученые утверждают, что тромбоцитопения встречается довольно часто. В среднем это от 10 до 130 случаев, из 1000 анализов крови. (http://nbuv.gov.ua/UJRN/simmed_2017_2_28).
В норме у здорового человека насчитывают 150-320*109/л тромбоцитов в крови. Их главная задача реагировать на любое повреждение целостности кожи или слизистых оболочек. Они отправляются к месту ранения, активируются и начинают формировать мелкие тромбы, что и закрывают собой брешь. Но существуют заболевания, что приводят к уменьшению количества этих клеток.
Это может происходить путем провоцирования патологического разрушения тромбоцитов, проблемами с образованием новых и повышенное использования существующих клеток.
Тромбоцитопения может проходить как самостоятельное заболевание, так и как отдельный симптом разных заболеваний, что влияют на систему свертывания крови.
Причины болезни
К причинам тромбоцитопении относят:
- Наследственные заболевания. Синдром Бернара-Сурьи, TAR-синдром, аномалии Мея-Хегглина и другие заболевания, что могут провоцировать патологические кровотечения.
- Заболевания, что нарушают создание новых тромбоцитов. Чаще всего, это связано с проблемами костного мозга, онкологическими заболеваниями, реакция на химические и радиоактивные элементы, лейкоз. А иногда даже на фоне злоупотребления алкоголем и наркотиками.
- Диагнозы, что провоцируют чрезмерное потребления тромбоцитов организмом. Ярким примером такого заболевания есть ДВС-синдром. Идет увеличения потребления тромбоцитов, и как следствие костный мозг повышает свою работу на образования новых клеток. Со временем он устает, его запасы истощаются и таким образом в крови не появляются новые тромбоциты.
- Увеличение размера селезенки. Дело в том, что большое количество тромбоцитов хранится селезенке, как в депо. Но когда ее размер патологически большой, она забирает на себя слишком много клеток, что приводит к уменьшению их в крови, а костный мозг в свою очередь не компенсирует недостачу.
- Аутоиммунная тромбоцитопения. Развивается, когда организм начинает уничтожать тромбоциты находящийся в крови.
- Медикаментозная тромбоцитопения. Некоторые группы препаратов могут разрушать тромбоциты или подавлять их образования в костном мозге. Например, длительный прием цитостатиков.
Многие лекарственные средства могут привести к тромбоцитопении, но все же она встречается довольно редко. Согласно исследованиям, около 10 случаев на 1 млн. населения в год. (https://pubmed.ncbi.nlm.nih.gov/15588119/)
Симптомы тромбоцитопе
Все симптомы тромбоцитопении связаны с кровоточивостью и проявляются следующим образом:
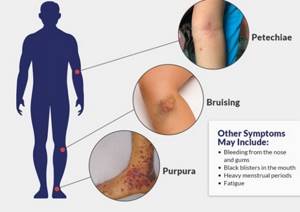
- Частые носовые кровотечения, что происходит без весомой на то причины. Это может быть простой насморк, чих, выдувания носа, или во время не сильного прикосновения к носовой слизистой оболочке.
- Непроизвольное появления синяков. Даже в месте малейших ударов образуются синяки, что долго проходят.
- Появления пурпуры. Красные пятна на коже или слизистых оболочках. Они не болят, не чешутся, чаще всего появляются в месте трения об одежду или вследствие микротравм.
- Кровоточивость десен. После приема твердой пищи, или чистки зубов, даже самой мягкой щеткой, начинают кровоточить десна.
- Кровотечения в желудочно-кишечном тракте. Слизистая оболочка желудка и кишечника тонкая и достаточно нежная поэтому снижение тромбоцитов может привести к появлению крови в кале или даже рвоте.
- Появления крови в моче. Кровоточить могут стенки мочеточников, почек или мочевого пузыря.
- Обильное и длительное кровотечение во время менструаций. Может проявиться как во время первых менструаций у девочки, так и со временем у взрослой женщины.
- Слабость, усталость, головная боль, головокружения, снижение физической активности, бледность кожи, синяки под глазами, одышка. Кровь выполняет транспортную функцию в организме, и в случае снижение тромбоцитов, и как следствие кровоточивости, что приведет к уменьшению количества крови в организме. Таким образом мозг, мышцы, сердце и другие органы не получают достаточное количество питательных веществ и кислорода.
Проявления и активность симптомов зависит от степени тяжести тромбоцитопении, что характеризует количество тромбоцитов в крови.
Степени тяжести тромбоцитопении:
Легкая степень — от 50 до 150 *109/л. Чаще всего яркие симптомы отсутствуют, а низкий уровень тромбоцитов диагностируется во время профилактических осмотров или лечения сопутствующих заболеваний.
Средняя степень — от 30 до 50 *109/л. Общие симптомы недомогания, нерегулярные и не сильные кровотечения при травмах, что тяжело остановить
Тяжелая степень — ниже 30 *109/л. Спонтанные и обильные кровотечения во внутренние органы, невозможность остановить кровотечение без стационарного лечения.
Диагностика заболевания
В связи с большим количеством факторов, которые могут спровоцировать уменьшение количества тромбоцитов в организме, требуется достаточно обширная диагностика и консультация многих специалистов. Все начинается с простого опроса и сбора анамнеза семейного врача-терапевта, который будет направлять на анализы или другие осмотры.
В случае подозрения или профилактики развития тромбоцитопении, пациента направляют на общий анализ крови, где проводится количественный подсчет тромбоцитов. Также направляют на коагулограмму, это общий, гематологический анализ, во время которого проводят оценку системы свертывания крови в целом.
Если подтверждается, что кровоточивость происходит по причине низкого количества тромбоцитов, пациента направляют на определения конкретной причины этого. Анализ антител в организме, УЗИ внутренних органов (печени и селезенки), поиск внутренних хронических кровотечений, иммунологические пробы, анализ на гепатиты и онкомаркеры.
При подозрении на проблемы с образованием тромбоцитов, проводят пункцию костного мозга. В материале смотрят на наличие молодых клеток-тромбоцитов, их качество и количество.
В случае тромбоцитопении детей, в первую очередь поиск начинают с исследования на генетические заболевания.
Также проводится диагностика сопутствующих заболеваний, ведь довольно часто, тромбоцитопения может быть симптомом определенного диагноза.
Вся диагностика проводится многими врача разных направлений. Пациент проходит осмотр терапевта, гематолога, кардиолога, хирурга, онколога, нефролога, инфекциониста.
Специалисты клиники Спиженко рекомендуют проходить профилактические осмотры и сдавать анализы каждый год. Таким образом, врачи могут найти болезнь на начальных стадиях. Ведь намного легче и быстрее лечить болезнь, когда она еще только начинает развиваться и не привела к серьезным проблемам.
Лечение тромбоцитопении
Лечения тромбоцитопении проводит врач-гематолог, и общая терапия зависит от многих факторов: степени тяжести, сопутствующих заболеваний и обильности кровотечений. В первую очередь лечения начинают с причины, что привела к снижению уровня тромбоцитов в крови.
- Для этого, могут применяться такие препараты:
- — Кортикостероиды;
- — Иммуноглобулины;
- — Агонисты к рецепторам тромбопоэтина;
- — Иммунодепрессанты;
- иногда прибегают к хирургическому удалению селезенки (спленэктомия).
- Если причиной выявления диагноза стала большая кровопотеря, то первым делом необходимо закрыть источник острого или хронического кровотечения и после этого проводить коррекцию тромбоцитов.
- При наследственных заболеваниях с неполноценной выработкой тромбоцитов пациентам проводят пересадку костного мозга от донора.
- Так как, все тромбоцитопении сопровождаются регулярными кровотечениями врач прописывает:
- — Препараты для стимуляции эритропоэза (выработки эритроцитов);
- — Медикаментозное железо;
Если у пациента критически низкое количество тромбоцитов необходимо проводить гемотрансфузию тромбоцитарной массы от донора. Также в случае резкой потери большого количества крови, проводят переливания эритроцитов и свежезамороженной плазмы.
Обратите внимание! Все лечение, должно проходить строго под наблюдением лечащего врача. Самолечения и невыполнение врачебных назначений может привести к неэффективному лечению , а иногда даже к ухудшению состояния.
Врачи клиники Спиженко пользуются современными методами диагностики и прописывают терапию согласно международных рекомендаций и протоколов!
Идиопатическая тромбоцитопеническая пурпура: от Верльгофа до наших дней
Спонтанное кожное кровотечение, известное более 2500 лет, уже тогда, в греческом и римском периоде врачевания, называлось «пурпурой».
В 1735 году Паул Верльгоф (ИТП называют также «болезнью Верльгофа») описал 16-летнюю девочку с носовым кровотечением и кровотечением слизистых, которые купировались применением лимонной кислоты. Он назвал это заболевание «Morbus Maculosus Haemorhhagicus».
Но заметного прогресса в лечении больных с ИТП достигли позже: в 1916 году в Праге профессор Шлоффер удалил селезенку у женщины с этим заболеванием. После операции последовало значительное увеличение числа тромбоцитов.
И до сих пор спленэктомия является одним из вариантов лечения пациентов при ИТП. Однако наиболее полная картина этой патологии, наше представление о механизмах ее возникновения и подходах к диагностике и терапии начали складываться лишь в последнее время.
Идиопатическая тромбоцитопеническая пурпура (ИТП), или первичная иммунная тромбоцитопения (ИТП), является аутоиммунным приобретенным заболеванием, которое характеризуется изолированной тромбоцитопенией числом тромбоцитов ниже 100х109/л.
Оно может проявляться геморрагическим симптомом различной степени выраженности – от петехиальных кожных кровоизлияний до угрожающих жизни кровотечений. Болеют и дети, и взрослые. Этиология ИТП неизвестна. Поэтому и называется «идиопатическая».
Среди пусковых факторов наибольшую группу составляют инфекции, беременность, а также прививки, стрессы.
Известно, что доминирующий механизм развития тромбоцитопении при ИТП обусловлен выработкой аутоантител к структурам мембраны тромбоцитов и их предшественников – мегакариоцитов, которые приводят к повышенному разрушению тромбоцитов фагоцитами, главным образом в селезенке, реже в печени, и недостаточной выработкой тромбоцитов в костном мозге. У пациентов с ИТП вырабатываются главным образом IgG аутоантитела против гликопротеинов GPIIb/IIIa или GPIb/IX поверхности тромбоцитов. Процесс формирования иммунной реакции на собственные тромбоциты – сложный, многоступенчатый, циклический. В нем принимают участие В-лимфоциты, Т-лимфоциты, NK-клетки, макрофаги. Помимо антителообразования, большую роль в патогенезе ИТП играют субпопуляции Т-лимфоцитов, развитие дисбаланса Т-клеточного звена иммунного ответа. Выявлена связь между ИТП и некоторыми генами-кандидатами, что указывает и на наличие генетической предрасположенности к ИТП.
С учетом сопутствующей патологии у пациента образуется определенный фенотип заболевания. Таким образом, патогенез ИТП связан с глубокими нарушениями иммунной системы.
В связи с этим идиопатическая тромбоцитопеническая пурпура переименована на первичную иммунную тромбоцитопению с неизвестной этиологией.
Соответственно, при всех других формах иммунная тромбоцитопения с известной этиологией будет симптомом других аутоиммунных заболеваний – системной красной волчанки (СКВ), антифосфолипидного синдрома (АФЛС), ревматоидного артрита (РА) и др.
В настоящее время продолжается поиск этиопатогенетических механизмов развития этой редкой патологии, которые могли бы стратифицировать пациентов на группы риска для индивидуализации лечебной тактики.
В литературе ИТП описывается как редкое, орфанное, заболевание. Надо сказать, что в медицинском мире не существует единого определения этой группы заболеваний. В одних странах орфанные патологии выделяют в зависимости от количества страдающих, в других – от доступности методов лечения, в третьих – к редким заболеваниям относят только хронические, угрожающие жизни.
Идиопатическая тромбоцитопеническая пурпура. Симптомы, диагностика и лечение ИТП
содержание
Идиопатическая тромбоцитопеническая пурпура (Болезнь Верльгофа) – это первое заболевание, которое было идентифицировано и описано из группы геморрагических болезней человека.
Основной симптом ИТП – повышенная кровоточивость. Обусловлена она либо патологическими изменениями в кровяных клетках — тромбоцитах — либо дефицитом их содержания в крови.
Чаще всего (80% случаев) имеет место количественный недостаток.
Тромбоциты — это самые маленькие из клеток крови. Каждый тромбоцит живёт от 2 до 10 дней. Производит тромбоциты костный мозг, а погибают они в селезёнке и печени.
В процессе свёртывания крови тромбоциты становятся бугристыми и неравномерно увеличиваются в размерах.
Это способствует агрегации (слипанию их друг с другом) и адгезии (прикреплению к стенкам сосудов), что вызывает образование тромба. Сосуд закрывается, останавливая кровотечение.
Когда немецкий врач Пауль Готлиб Верльгоф описал заболевание, которое сегодня мы называем идиопатической тромбоцитопенической пурпурой, состав крови ещё не был достаточно изучен. Лишь 150 лет спустя болезнь связали с недостатком тромбоцитов в крови.
В ряду заболеваний, характеризующихся тромбоцитопениями, термин «идиопатический» означает неизвестную причину данной патологии. Термин «пурпура» в названии болезни указывает на внешние проявления болезни: кожные точечные и пятнистые кровоизлияния, капиллярные геморрагии, экхимозы. На поверхности кожи они имеют тёмно-бордовый цвет.
Идиопатическая тромбоцитопеническая пурпура может протекать остро (до полугода) или иметь хроническое течение.
Самая высокая заболеваемость приходится на школьный и старший дошкольный возраст. Для детей в возрасте от 10 лет идиопатическая тромбоцитопеническая пурпура диагностируется в два раза чаще у девочек, чем у мальчиков.
2.Причины болезни Верльгофа
Причины возникновения ИТП однозначно не установлены. Треть больных перед началом заболевания не получает никаких воздействий, которые могли бы повлиять на здоровье. У остальных выявляется ряд факторов, которые теоретически могут считаться этиологическими, но реальная причинно-следственная связь с заболеванием для них до сих пор не доказана:
- вирусные и бактериальные заболевания;
- приём лекарственных препаратов;
- избыточная инсоляция;
- переохлаждение;
- операции;
- травмы;
- прививки.
Нормальное содержание тромбоцитов в составе крови обеспечивается сбалансированностью двух постоянно протекающих процессов: образование новых тромбоцитов и разрушение их в периферическом русле. У больных идиопатической тромбоцитопенической пурпурой повышена скорость разрушения тромбоцитов.
Хотя причины такого нарушения остаются не вполне ясными, в настоящее время определённо можно сказать, что механизм, который провоцирует хроническое интенсивное разрушение тромбоцитов, носит иммунологический характер. Продолжительность жизни тромбоцитов сокращается от нескольких дней до нескольких часов.
Выработка их в костном мозге остаётся на прежнем уровне. Иногда воспроизводство усиливается (как реакция на дисбаланс), однако это не компенсирует в достаточной мере тромбоцитарный дефицит.
Дальнейшее течение сложных физиологических компенсаторно-иммунных процессов нередко только усиливает тромбоцитопению, поскольку к дефициту тромбоцитов добавляется их неполноценность, – что, в свою очередь, ведёт к неспособности даже существующих клеток выполнять функции свёртывания крови.
Хроническая идиопатическая тромбоцитопеническая пурпура носит аутоиммунный характер. В этом случае прогнозируется пожизненное нарушение состава крови с периодами ремиссий и обострений.
Если снижение содержания тромбоцитов в крови вызвано действием какого-либо известного фактора, то при его устранении тромбоцитопения прекращается и свертываемость крови восстанавливается. Такая форма заболевания считается острой и имеет благоприятный прогноз.
Первичная манифестация заболевания в виде кожных кровоизлияний происходит при снижении содержания тромбоцитов до 30–50 х 109/л. Кровотечения из носа и слизистых начинаются при 20–30 х 109/л. Если показатели тромбоцитов снижаются до 10 х 109/л и меньше, возникает серьёзная опасность геморрагического инсульта и спонтанных желудочных кровотечений.
3.Симптомы заболевания
В симптоматике ИТП выделяют две разновидности болезни: сухая и влажная.
В первом случае наблюдаются только подкожные капиллярные кровоизлияния. При влажной тромбоцитопенической пурпуре возникают также наружные кровотечения из носа, слизистых. В обоих случаях кровотечение начинается без видимой причины.
Чаще пятна появляются ночью, когда человек практически неподвижен и вероятность механических повреждений исключена. У больных идиопатической тромбоцитопенической пурпурой заболевание никак не влияет на внутренние органы.
Температура тела нормальная, не увеличены лимфоузлы, отсутствуют симптомы интоксикации и воспаления.
Геморрагии на коже возникают преимущественно на передней поверхности тела, на лбу и конечностях. Никогда не бывает подкожных кровотечений на ладонях и подошвах. Наружные кровотечения – из носа, дёсен, миндалин, глаз, а также маточные и желудочные.
4.Диагностика и лечение
Диагностика ИТП основывается на тромбоцитопении, которую несложно выявить клиническим анализом крови или коагулограммой – анализом свертываемости. Сложнее (и важнее) дифференцировать это заболевание от иных болезней с тромбоцитопенической симптоматикой.
В период обострения ИТП наблюдается положительная реакция на ряд проб:
- проба жгута (положительна, если при наложении жгута на плечо образуются мелкие кровоизлияния на коже плеча и предплечья),
- молоточковая проба (положительна, если при умеренном постукивании молоточком по коже возникают гематомы),
- проба щипка (положительна, если при щипке кожи под ключицей в течение 24 часов образуется петихии или кровоподтек),
- уколочная проба (положительна, если после укола скарификатором ранка кровоточит больше 4 минут).
Лечение идиопатической тромбоцитопенической пурпуры чаще всего симптоматическое. При низких показателях свёртываемости крови больного госпитализируют. Показан постельный режим. При анемии и затяжных кровотечениях применяется соответствующая терапия. При снижении остроты состояния постепенно разрешается вставать и двигаться.
Обычно заболевание идиопатической тромбоцитопенической пурпурой рано или поздно заканчивается спонтанным самоизлечением или длительной ремиссией.
Лишь в 1-2% случаев болезнь приводит к кровоизлиянию в мозг с летальным исходом, и именно поэтому вторичная профилактика включает снижение физической нагрузки, щадящий род деятельности, особое наблюдение при вакцинациях, оперативном лечении, стоматологических процедурах. Необходимо знать факторы, снижающие выработку тромбоцитов, и избегать их воздействия.
Тромбоцитопения. Причины, симптомы, диагностика и лечение
Тромбоцитопения – патологическое состояние, для которого характерны снижение количества тромбоцитов в единице объема крови и вызванная этим повышенная кровоточивость. Тромбоциты играют важную роль в остановке кровотечений. Молекулы наружной мембраны этого плоского форменного элемента крови способны распознавать повреждённые участки сосудов и встраиваться в структуру капилляров, превращаясь в своеобразную «заплатку». Уменьшение концентрации тромбоцитов в кровяном русле приводит к возникновению большого количества точечных кровоизлияний.
Классификация заболевания
Тромбоцитопения имеет свою классификацию, сформированную на основе ряда факторов, симптомов и проявлений. Механизм зарождения и развития тромбоцитопении может быть связан с особенностями жизненного цикла кровяных пластинок:
Согласно этиологии выделяют первичную и вторичную тромбоцитопению. Первый тип проявляется как самостоятельный недуг. Второй тип – как последствие патологических отклонений. Тромбоцитопения может иметь острое и хроническое течение.
Острое состояние длится непродолжительное время (до 6 месяцев) и характеризуется яркой клинической картиной. Хроническое состояние может протекать с постепенным нарастанием симптомов. Тяжесть заболевания зависит от количества тромбоцитов в крови и условно делится на три степени – лёгкую, среднюю и тяжёлую.
Каждая из них имеет свои проявления – от частых носовых кровотечений до геморрагической сыпи (пурпуры) и обширных кровотечений во внутренние органы.
Причины возникновения тромбоцитопении
Среди разных причин, вызывающих это серьёзное заболевание, основными считаются:
Симптомы тромбоцитопении
Клиническая картина тромбоцитопении зависит от причины, вызвавшей данную патологию, а также степени тяжести недуга. Основными признаками являются множественные кровоизлияния на кожных покровах, а также спонтанные кровотечения – носовые, лёгочные, маточные. Другие проявления болезни:
Стоимость консультации при тромбоцитопении?
| Наименование услуги | Цена (руб.) |
| Прием врача-кардиолога первичный | 1800 руб. |
| Приём врача кардиолога повторный | 1300 руб. |
| Прием врача-терапевта первичный | 1800 руб. |
| Прием врача-терапевта повторный | 1300 руб. |
| Назначение лечения (составление индивидуальной схемы лечения) | 1000 — 2500 руб. |
Все наши услуги и цены
Диагностика и лечение
Повышенная кровоточивость – повод немедленно обратиться за консультацией к специалисту (гематологу), который составит подробный анамнез и назначит необходимые обследования. Основным способом диагностики является клинический анализ крови, определяющий количественный состав тромбоцитов.
Пациенту может быть также рекомендованы пункция костного мозга для оценки качества данного вида кроветворения, УЗИ селезёнки, рентген грудной клетки, тесты на наличие антител.
При беременности тромбоцитопения диагностируется при помощи коагулограммы (исследования на свёртываемость крови), позволяющей установить количественный состав тромбоцитов в крови женщины.
Лечить такое серьёзное заболевание, как тромбоцитопения, следует только под контролем врача. После получения результатов всех обследований специалист подбирает каждому пациенту индивидуальные терапевтические мероприятия. При выраженном геморрагическом синдроме требуется срочная госпитализация и оказание неотложной помощи.
При сильных кровотечениях показаны трансфузии тромбоцитов, а также назначаются ангиопротекторы и ингибиторы фибринолиза. Исключается приём ацетилсалициловой кислоты и антикоагулянтов. При дефиците витамина В12 или фолиевой кислоты назначаются медикаменты с высоким содержанием данных элементов.
Это значительно улучшает общее состояние больного и результаты его анализов. Если диагностирована иммунная тромбоцитопения, потребуется курсовой приём преднизолона. Дозировка определяется индивидуальными особенностями пациента и его организма. При неэффективности лекарственной терапии и возникающих повторных кровотечениях показана спленэктомия (удаление селезёнки).
При тромбоцитопениях неиммунного характера рекомендуется проводить симптоматическую гемостатическую терапию.
Специальной диеты при тромбоцитопениях нет, однако стоит придерживаться принципов рационального, сбалансированного питания. Следует ввести в рацион больше овощей, фруктов, зелени, обезжиренных молочных продуктов, растительных масел, бобовых, морепродуктов. Употребление алкоголя строго запрещено. Нежелательные продукты: белый рис, сахар, сдобная выпечка, маринады и соления.
После консультации с лечащим врачом можно воспользоваться средствами народной медицины – настоями и отварами из лечебных трав, кунжутным маслом.
Профилактика рецидивов тромбоцитопении
Предотвратить рецидив тромбоцитопении помогут некоторые правила:
Где пройти обследование при тромбоцитопении в Москве?
В многопрофильном медицинском центре «ДокторСтолет» вы всегда можете пройти обследование при тромбоцитопении. Наш медицинский центр расположен между станциями метро «Коньково» и «Беляево» (ЮЗАО г.
Москвы в районе станций метро «Беляево», «Коньково», Тёплый Стан», «Чертаново», «Ясенево», «Севастопольская», «Новые Черёмушки» и «Профсоюзная»). Здесь Вас ждет высококвалифицированный персонал и самое современное диагностическое оборудование.
Приятно удивят наших клиентов и вполне демократичные цены.
Лечение Тромбоцитопении за границей
Тромбоцитопения – патологическое состояние кроветворения, характеризующееся низким содержанием тромбоцитов (клеток, отвечающих за коагуляцию крови).
Течение болезни отличается недостаточным образованием в крови тромбоцитов или стремительным их разрушением. На 1 млн. человек болезнь выявляется у 50…100 пациентов.
Если при диагностировании определен низкий порог тромбоцитов (менее 150×109/л), специалист склоняется к диагнозу «тромбоцитопения».
Патология может быть врожденной или приобретенной. Причиной эмбриональных нарушений, ведущих к образованию болезни, являются наследственная предрасположенность к синдрому Бернара-Сулье, Вискотта-Олдрича и других патологий.
Приобретенная патология образуется вследствие онкологических заболеваний, при алкоголизме, приеме некоторых препаратов, при болезни Гоше или синдроме Фелти.
Также заболевание может развиться после механического разрушения тромбоцитов (в результате шунтирования сердца, введения пациенту искусственного кровообращения, после сильной кровопотери).
Симптомы болезни:
- следы кровоизлияний, синяки на коже при малейших травмах;
- отсутствие коагуляции крови при порезах;
- петехии на конечностях, слизистых оболочках;
- обильные менструации у женщин;
- кровоточивость десен;
- спонтанные кровотечения.
Показатели уровня тромбоцитов и стадии тромбоцитопении определяются при проведении биохимических и гистологических анализов. Специалисты классифицируют болезнь по характеру течения на хроническую, с редкими (частыми) рецидивами и острую формы.
Диагностика тромбоцитопении за рубежом
Залогом победы над болезнью является комплексный подход зарубежных врачей к диагностическим мероприятиям и грамотное лечение тромбоцитопении.
Современные клиники Испании, Германии, Турции, Израиля сделали огромный прорыв в избрании медицинских тактик и индивидуальном подходе к каждому случаю.
Лучшие клиники лечения тромбоцитопении оборудованы инновационным оборудованием и мощными диагностическими системами, дающими возможность провести ряд следующих анализов:
- биохимическое исследование крови;
- дифференциальная диагностика;
- проведение гемостазиограммы;
- определение антитромбоцитарных антител;
- рентгенография груди;
- УЗИ селезенки;
- иммуноферментный анализ крови.
Точная диагностика тромбоцитопении за границей проводится в первый день по прибытию пациента в больницу. Результаты исследований помогают специалисту понять полную клиническую картину конкретного случая, определить причины патологии и подобрать оптимальную терапевтическую схему.
Лечение тромбоцитопении за границей
В лечении нуждаются пациенты, у которых диагностирована тяжелая форма болезни с предельно низким содержанием тромбоцитов в крови.
При отсутствии выраженной симптоматики и клинических проявлений за состоянием пациента наблюдают.
Больной должен придерживаться рекомендаций врача, вести здоровый образ жизни, избегать травм, порезов, отказаться от приема некоторых препаратов, оказывающих влияние на кроветворение.
Зарубежные клиники Норд Клиник Альянс (Nord Klinik Allianz), Германия, НМ Госпиталь (HM Hospitales), Испания, Медикана (Medicana), Турция применяют эффективные методы лечения тромбоцитопении всех форм, а именно:
- введение кортикостероидов;
- переливание крови (донорских тромбоцитов);
- спленэктомия (удаление селезенки) – при тяжелых формах болезни;
- обогащение крови недостающими витаминами и микроэлементами;
- гемостатическая терапия.
Если вы приняли решение пройти лечение тромбоцитопении за рубежом, обращайтесь к специалистам Clinics Direct. Мы поможем вам выбрать клинику, свяжемся с представителями больницы для уточнения стоимости диагностических и лечебных процедур, а также поможем в подготовке документации и организации вашей поездки.
Аргентина сообщила о двух случаях иммунной тромбоцитопении после «Спутника V»
| Все лекарственные препараты и вакцины имеют побочные эффекты. И эти побочные эффекты несопоставимы с последствиями тяжелого течения COVID-19. При вакцинации обязательно предупреждайте врача об аллергических реакциях, заболеваниях и инфекциях. |
В ходе проведения фармаконадзора не выявлено ни одного случая тромбозов при введении «Спутника V», заявила руководитель Росздравнадзора Алла Самойлова. «В ходе проведения фармаконадзора нами не зафиксировано ни одного случая тромбозов, развившихся на фоне вакцинации препаратом «Спутник V» и ставших следствием его применения», – передала ее слова пресс-служба Минздрава.
По сообщению Самойловой, отсутствие таких побочных реакций подтверждает Минздрав Аргентины, который «публикует данные клинического применения российской вакцины». В НИЦЭМ им. Н.Ф. Гамалеи также сообщили, что вакцина от коронавируса «Спутник V» не провоцирует случаи тромбоза венозного синуса головного мозга (CVST).
«ФВ» неизвестно, в связи с чем были сделаны эти заявления, но в отчете о безопасности вакцин от COVID-19 Минздрава Аргентины содержатся данные о случаях иммунной тромбоцитопении при применении «Спутника V» (0,008%). Заболевание вызывает снижение уровня тромбоцитов. Это в свою очередь может привести к кровотечениям и тромбозам.
«ФВ» попросил Минздрав России уточнить, изучало ли министерство именно эти случаи.
При этом в официальном отчете правительства Аргентины о первом этапе исследования российской вакцины, в котором участвовали 288 человек, говорится, что «Спутник V» вызывает высокий иммунный ответ даже при использовании одной дозы.
Исследование показало, что у 94% людей, получивших разовую дозу вакцины, вырабатываются антитела.
«Количество антител у ранее инфицированных людей, получивших одну дозу вакцины «Спутник V», в 4,6 раза выше, чем у добровольцев без предшествующей инфекции, получивших две дозы вакцины», – говорится в отчете.
Сообщения Минздрава Аргентины о побочных реакциях «Спутника V»
Минздрав Аргентины 2 апреля опубликовал отчет о безопасности трех одобренных вакцин, включая российский «Спутник V», обратил внимание «ФВ». Всего выявлено 23 804 случая побочных реакций, связанных с введением российской вакцины. Это 1640,5 случая на 100 тыс. доз, указано в документе. Введено 1 млн 450 тыс. доз на момент составления отчета.
Самое большое число случаев, связанных с введением российской вакцины, это ожидаемые побочные реакции, которые присутствуют в инструкции препарата (таблица). Среди них: лихорадка, головная боль, гриппоподобный синдром, реакции в месте введения. Выявлены аллергические реакции легкой и средней степени в 362 случаях.
В отчете Минздрава Аргентины приведены семь редких непредвиденных случаев, связанных с введением «Спутника V»: пять случаев анафилаксии и два случая иммунной тромбоцитопении. Указанные побочные реакции не включены в действующую инструкцию вакцины.
Иммунная тромбоцитопения связана с образованием антител, которые направлены против антигенов собственных тромбоцитов. При иммунной тромбоцитопении повышен риск кровотечений и тромбозов.
Почему такой эффект возможен
Ранее Европейское агентство лекарственных средств (EMA) подтвердило, что введение вакцины против COVID-19 компании AstraZeneca (создана также с использованием аденовирусного вектора) связано с развитием редких побочных эффектов: тромбозы на фоне низкого содержания тромбоцитов.
Как указано в документе европейского регулятора, объясняться это явление может иммунным ответом, похожим на гепарин-индуцированную тромбоцитопению. В этом случае вырабатываются антитела к тромбоцитам, что приводит к их разрушению, снижению уровня в крови, в некоторых случаях – к образованию тромбов.
Ранее механизм образования тромбов при введении аденовирусной вакцины AstraZeneca был описан в NEJM. По заключению исследователей, введение вакцины может приводить к развитию редкой иммунной тромбоцитопении, которая клинически напоминает тромбоцитопению, индуцированную гепарином.
О похожих случаях тромбозов на фоне введения еще одной аденовирусной вакцины Johnson & Johnson сообщил американский регулятор. В вакцине Johnson & Johnson используется аденовирус 26-го типа, подобно первому компоненту вакцины «Спутник V».
Таблица. Случаи после введения вакцины «Спутник V»
| Связь с введением вакцины | Симптом | Число случаев | % |
| Связанные случаи (n = 23 804; 96,4%) | Лихорадка с головной болью и/или миалгией, и/или артралгией | 8 210 | 33,2 |
| Головная боль и/или миалгия, и/или артралгия, и/или астения | 9 407 | 38,1 | |
| Лихорадка как единственный признак | 2065 | 8,3 | |
| Боль в месте введения / Местная реакция / Местные парестезии /Локальная лимфаденопатия | 2 306 | 9.3 | |
| Аллергия от легкой до умеренной | 362 | 1,46 | |
| Анафилаксия | 5 | 0,02 | |
| Иммунная тромбоцитопения | 2 | 0,008 | |
| Желудочно-кишечные симптомы с лихорадкой или без нее (диарея, рвота, тошнота, металлический привкус во рту) | 1.447 | 5,98 | |
| Неопределенная [связь] (n=2; 0,0081%) | Синдром Гийена–Барре | 1 | 0,004 |
| Анафилаксия | 1 | 0,004 | |
| Случаи, не связанные с вакцинацией (совпадение) | Травма головы до вакцинации; фарингит; острая инфекция COVID-19, внезапная сердечная смерть, опоясывающий герпес, гипергликемия, легочная тромбоэмболия, гипертония, инфекция мочевыводящих путей, носовое кровотечение, гематурия, синдром Гийена–Барре, острый коронарный синдром, катаракта, почечная колика, эпилепсия, ателектаз, внебольничная пневмония, спинномозговая компрессионная радикулопатия) | 166 | 0,67 |
| Неубедительная связь | Острый перикардит, аборт в 1-м триместре | 2 | 0,008 |
| Нет клинических данных | 124 | 0,5 | |
| В процессе анализа | 123 | 0,5 | |
| Всего | 24689 | 100 |
Источник: Минздрав Аргентины. Примечание: В таблицу не включены разделы «Беспокойство после введения вакцины», 147 случаев, «Программная ошибка», 322 случая.
Тромбоцитопения — Американская Медицинская Клиника
Тромбоцитопения — заболевание, при котором в крови снижается уровень тромбоцитов или нарушается их выработка. При повреждении кровеносного сосуда тромбоциты образуют тромбоцитарную пробку, которая закупоривает брешь и останавливает кровотечение, а в дальнейшем их разрушение обеспечивает питание сосудов и их восстановление.
Причины тромбоцитопении
Тромбоциты вырабатывает костный мозг. Ежедневно он возобновляет до 13 процентов их ассы. Нормальным содержанием тромбоцитов в крови у взрослых людей считается 150-450 тысяч Ед/Мкл, у детей старше года 180-320 тысяч Ед/Мкл. При тромбоцитопении их содержание снижается не только ниже нормы, но до критического показателя в 10-20 тысяч Ед/Мкл.
Причинами тому могут быть:
- вирусные инфекции;
- нарушения в работе костного мозга;
- различные заболевания крови (анемия, лейкоз);
- химио- и лучевая терапии;
- прием определенных лекарственных средств (тиазиды, эстрогены);
- наследственность;
- чрезмерное употребление алкоголя.
Симптомы тромбоцитопении
Крайне опасно то, что при тромбоцитопении, состояние здоровья человека значительно не ухудшается, несмотря на чрезвычайный риск для жизни.
Снижение уровня тромбоцитов вызывает:
- спонтанные и регулярные кровотечения;
- плохую свертываемость крови;
- беспричинное возникновение синяков на руках, ногах и теле;
- кровоточивость полости рта;
- возникновение крови в моче.
Диагностика тромбоцитопении
Точное диагностирование заболевания крайне важно для комплексного и эффективного лечения.
При подозрении на тромбоцитопению проводят исследования:
- общий анализ крови — изучается клеточный состав крови, содержание тромбоцитов;
- определение времени кровотечения;
- определение времени свертывания крови — наряду с предыдущим исследованием позволяет оценить функциональность тромбоцитов по скорости сворачивания крови;
- пункция костного мозга — позволяет определить состояние кроветворения;
- генетическое исследование — проводят при подозрении на наследственную тромбоцитопению;
- УЗИ — исследования проводят с целью определить размеры печени и селезенки, а также наличие опухолей.
Лечение тромбоцитопении
После выявления причин тромбоцитопении врач назначит индивидуальный курс лечения. При острой форме заболевания (количество тромбоцитов ниже 20 тысяч Ед/Мкл) требуется незамедлительная госпитализация, поскольку существует угроза жизни больного.
Также обязательная госпитализация требуется людям с обильными кровотечениями в области лица, поскольку существует риск кровоизлияния в мозг.
Пациенты с легкой формой, как правило, не нуждаются в госпитализации, однако обратиться к врачу все равно необходимо!
Терапия включает медикаментозное лечение (применение антибиотиков) с целью устранения причин тромбоцитопении. Немедикаментозное лечение может включать переливание крови, удаление селезенки и пересадку костного мозга.
Оставить комментарий