
Главная статьи Что показывает КТ легких при коронавирусе?
Компьютерная томография (КТ) при коронавирусе показывает участки инфильтрации и воспаления легких — вирусную пневмонию.
Именно на легкие приходится основной удар новой коронавирусной инфекции COVID-19 (или SARS-CoV-2)
Легочная ткань обладает белковыми рецепторами ACE2, к которым прикрепляется вирион, благодаря прочным белковым шипам, по аналогии с пневмовирусом SARS-CoV-1, впервые обнаруженным у летучих мышей.
Помимо удушья и острого респираторного дистресс-синдрома (ОРДС), высокий риск смертности от COVID-19 сопряжен и с другими, нелегочными осложнениями: миокардитом, тромбозом внутренних органов, ДВС-синдромом.
Однако по данным Уханьского технологического университета, у 92 из 100 китайских пациентов, госпитализированных по поводу коронавируса, компьютерная томография выявляет повреждение легких.
Большую опасность для жизни и здоровья представляет острый респираторный дистресс-синдром (ОРДС) — это обширный двусторонний воспалительный процесс с полисегментарный очагами инфильтрации, который приводит к отеку легких и острой дыхательной недостаточности.
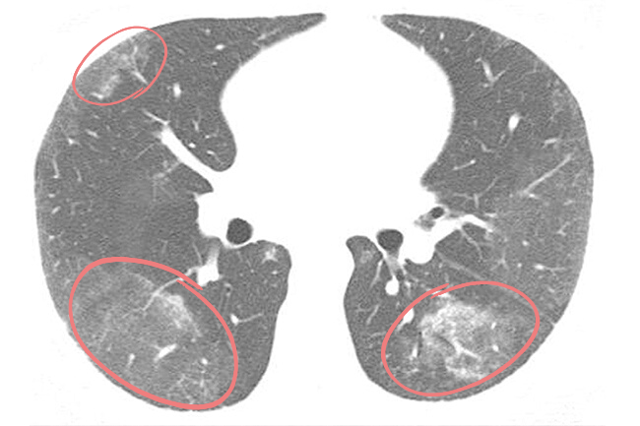
Коронавирус проникает в организм человека через носовую полость, слизистую глаз или рот и, когда достигает легких, провоцирует у большинства больных обширный воспалительный процесс — альвеолы (воздушные пузырьки легочной ткани) заполняются жидким экссудатом или соединительной тканью. Эти пораженные участки легких, более не участвующие в дыхательном процессе, врачи видят на посрезовой КТ легких в виде «матовых стекол», симптома «булыжной мостовой». Также коронавирус часто сопровождается плевральным выпотом.
По результатам томографии также оценивают тяжесть заболевания, то есть степень поражения легких: КТ-0, КТ-1, КТ-2, КТ-3, КТ-4. Подробнее о «рисунке» коронавирусной пневмонии и диагностических возможностях компьютерной томографии — в этой статье.
Когда необходимо сделать КТ легких при коронавирусе?
Обычно при подозрении на вирусную пневмонию КТ легких назначается лечащим врачом — терапевтом или инфекционистом.
Больным пациентам нет необходимости ждать результатов ПЦР до 14 дней — томография покажет даже минимальное поражение легких (до 5%), при этом паттерн пневмонии, вызванной коронавирусом, виден довольно ясно.
КТ легких рекомендовано делать на 5-7 день проявления симптомов острого респираторного заболевания.
Ключевое отличие компьютерной томографии от рентгена состоит в том, что КТ показывает первую степень поражения легких (до 25%), а по результатам обследования возможна дифференциальная постановка диагноза, то есть по специфическому клиническому рисунку на КТ можно отличить коронавирусную пневмонию от бактериальной и какой-либо другой без лабораторной диагностики. Однако не у всех пациентов, зараженных коронавирусом, развивается поражение легких с характерной симптоматикой.
Кт легких рекомендуется делать при наличии следующих симптомов:
- Высокая температура (более 37,5°);
- Затрудненное дыхание, одышка;
- Кашель;
- Ощущение сдавливания в грудной клетке;
- Низкий уровень сатурации крови кислородом (менее 95%) по результатам пульсоксиметрии;
- Повышенная утомляемость, слабость.
Пациентам с выраженными симптомами и подозрением на коронавирус нет необходимости ждать результатов ПЦР-диагностики. Компьютерная томография покажет очаги воспаления и инфильтрации легких, фиброз, степень их распространенности. Таким образом пациент сможет не теряя времени приступить к лечению под контролем лечащего врача.
Поражение легких более 50% по результатам КТ может быть показанием к госпитализации.
Важно! При наличии вышеуказанных симптомов нет необходимости ждать результатов теста на коронавирус, чтобы проверить легкие на КТ. Преимущество компьютерной томографии легких перед рентгеном и флюорографий заключается в том, что диагностика покажет воспалительные процессы даже когда они только начались (на 5-7 день с момента проявления симптомов ОРЗ).
Поражение легких при коронавирусе
В 2020 году была разработана эмпирическая шкала визуальной оценки легких, в которой КТ-0, КТ-1, КТ-2, КТ-3 и КТ-4 соответствуют стадии заболевания и, соответственно, степени поражения легких.
Врач изучает каждую долю легкого (всего 5) на посрезовых сканах в поперечной и фронтальных плоскостях и оценивает объем поражения каждой по пятибалльной шкале. Если признаки воспаления отсутствуют, рентгенолог присваивает значение 0 и так далее.
Если воспалительные очаги и инфильтраты присутствуют в нескольких сегментах, такую пневмонию называют полисегментарной. При коронавирусе пациентам чаще всего диагностируют двустороннюю полисегментарную пневмонию.
При своевременном обращении за медицинской помощью распространение инфекции в легких можно остановить.
Степени поражения легких при коронавирусе на КТ
В заключении КТ легких пациенты видят аббревиатуры: КТ-0, КТ-1, КТ-2, КТ-3 и КТ-4 Что они обозначают?
- КТ-0 —очаги воспаления и инфильтраты не выявлены, легкие «чистые»;
- КТ-1 —поражение легких до 25%;
- КТ-2 —поражение легких 25-50%;
- КТ-3 —поражение легких 50-75%;
- КТ-4 —поражение легких > 75%.
По данным исследования «Time Course of Lung Changes at Chest CT during Recovery from Coronavirus Disease 2019 (COVID-19)», опубликованного в июле 2020 года в международном журнале Radiology, максимальное поражение легких (пик пневмонии) у большинства пациентов наблюдается на 10 день заболевания. В выборку не вошли пациенты со специфическими осложнениями, такими как ОРДС, кардиогенный отек легкого, тромбоз, тяжелые последствия которых носят непредсказуемый характер.
Как коронавирус выглядит на КТ?
При коронавирусе на КТ отчетливо и ясно визуализируются инфильтраты в легких — участки, заполненные экссудатом (жидкостью, кровью, гноем), вследствие чего дыхание затруднено.
Особенно наглядно они представлены на 3D-реконструкции дыхательных путей. Такое изображение получается после компьютерной обработки сканов. Эти данные тоже записываются на диск, и пациент может посмотреть визуализацию его собственных легких.
По данным актуальных исследований, публикуемых в журнале Radiology, вирусная пневмония, вызванная COVID-19, чаще всего проявляется на КТ изображениях в виде двухсторонних затемнений по типу «матового стекла» и уплотнений легочной ткани, например, утолщения альвеолярных перегородок. На томограммах это, напротив, более светлые участки, поскольку они свидетельствуют о повышенной плотности легочной ткани, а она хуже пропускает рентгеновские лучи.
Наличие одиночного очага поражения по типу «матового стекла» в правой нижней доле легкого может быть интерпретировано как начальное, самое первое проявление вирусной пневмонии.
Отметим, что «матовые стекла» не являются специфическим признаком пневмонии при коронавирусе. Этот признак характерен для опухолей, кровоизлияний и других инфекций.
По результатам КТ легких возможна лишь первичная дифференциальная диагностика пневмоний (бактериальной, вызванной пневмококком, грибками и др.). «Рисунок» этих заболеваний может лишь незначительно различаться.
Чтобы врачи могли правильно поставить диагноз, пациенту следует пройти дополнительное обследование, например, сделать ПЦР. Лабораторная диагностика поможет выявить специфического возбудителя воспаления легких.
Когда заболевание переходит в более позднюю стадию, рисунок становится более специфическим. Коронавирусную пневмонию на КТ легких определяют по следующим признакам.
Матовое стекло при коронавирусе
«Матовые стекла» считаются основным признаком поражения легких при пневмонии. Так называют участки легочной ткани, в которых альвеолы заполнены жидкостью — это инфильтраты. Название отсылает непосредственно к визуализации этого признака при лучевой диагностике. Уплотнения по типу «матового стекла» напоминают беловатый налет, легочная ткань — светлая.
«Матовые стекла» при коронавирусе обычно локализуются с обеих сторон (двусторонняя пневмония) в нижних и боковых отделах, ближе к плевре либо сконцентрированы вокруг бронхов. При этом сохраняется видимость сосудов, бронхов и их стенок. По количеству и размерам инфильтратов определяют степень поражения легких.
Консолидация матовых стекол
Признак, который чаще всего наблюдается при среднетяжелом поражении легких. Матовых стекол уже достаточно много, и на некоторых участках можно наблюдать их объединение. Видимость воздушных просветов бронхов сохраняется, но сосуды и стенки бронхов в зоне уплотнения не видны.
Симптом булыжной мостовой
Симптом «булыжной мостовой» также называют «лоскутным одеялом». Легочная ткань на томограммах визуализируется в виде ячеек и приобретает сходство с брусчаткой. Такой рисунок наблюдается при утолщении межальвеолярных перегородок. Обширное воспаление затрагивает интерстиций, вследствие чего он уплотняется, нарушаются обменные процессы в тканях: в альвеолах накапливаются белки и липиды, сокращается воздушное пространство.
Симптом «булыжной мостовой» в сочетании с «матовыми стеклами» указывает на тяжелую, пиковую стадию пневмонии. Наблюдается на 10-12 день заболевания. При благоприятном разрешении проходит на 14-30 день.
Симптом воздушной бронхограммы
Воздушная бронхограмма — рентгенологический термин, который означает, что на фоне плотной и безвоздушной ткани легких с инфильтратами («матовых стекол» с консолидацией), сохраняется воздушное пространство в просвете бронхов. Этот отдел дыхательных путей полностью или частично визуализируются на КТ.
С одной стороны, воздушная бронхограмма говорит о проходимости проксимальных дыхательных путей, с другой — указывает на масштабную обструкцию легких, при которой практически отсутствует альвеолярный воздух.
Фиброз легких
Фиброз — это патологическое разрастание соединительной ткани, которое приводит к уменьшению размера альвеолярных пузырьков, то есть воздушного пространства.
У некоторых пациентов организм таким образом реагирует на инфекционное воспаление или механическую травму. Фиброз легких напоминает рубцы и требует самостоятельного лечения.
Последствия такого осложнения пневмонии могут быть необратимыми.
Симптом обратного гало
Симптом «обратного ободка» или «гало» представляет собой уплотнение легочной ткани вокруг очага воспаления. Свидетельствует о прогрессирующей пневмонии. На томограммах визуализируется светлым кольцом или ободком, опоясывающим «матовое стекло» в форме практически правильного круга или эллипса.
Симптом плеврального выпота
Плевральный выпот — это скопление жидкого экссудата в плевральной полости. Плевра представляет собой серозную оболочку, которая покрывает поверхность легких и внутреннюю часть грудной клетки.
Патологическая жидкость скапливается в пространстве между легкими и грудной клеткой. В норме здесь содержится немного жидкости, около 3-5 мл, — она необходима для амортизации и уменьшения трения дыхательного органа о ребра.
Дополнительная жидкость затрудняет дыхание и вызывает сдавление легких.
Важно! Интерпретировать результаты КТ легких может только врач-рентгенолог. Компьютерная томография показывает поражение легких при вирусной пневмонии. Чтобы достоверно определить тип инфекционного возбудителя воспаления легких, пациенту следует сделать ПЦР.
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, стаж 19 лет
- Котов М.А. Опыт применения компьютерной томографии в диагностике заболеваний органов дыхания у детей / Материалы X Невского радиологического Форума (НРФ-2018). – СПб., 2018, Лучевая диагностика и терапия. 2018. № 1 (9). — С. 149.
- Панов А.А. Пневмония: классификация, этиология, клиника, диагностика, лечение, 2020.
- Бова А.А. Пневмонии: этиология, патогенез, клиника, диагностика, 2016.
- Chl Hong, M.M Aung , K. Kanagasabai , C.A. Lim , S. Liang , K.S Tan. The association between oral health status and respiratory pathogen colonization with pneumonia risk in institutionalized adults, 2018.
- Yang-Pei Chang, Chih-Jen Yang, Kai-Fang Hu, A-Ching Chao, Yu-Han Chang, Kun-Pin Hsieh, Jui-Hsiu Tsai, Pei-Shan Ho, Shen-Yang Lim. Risk factors for pneumonia among patients with Parkinson's disease: a Taiwan nationwide population-based study, 2016.
- Клинические рекомендации по диагностике, лечению и профилактике тяжелой внебольничной пневмонии у взрослых. Министерство здравоохранения РФ, 2019.
Запишитесь на исследование Мы перезвоним, подберём удобное для записи время и ответим на вопросы. Оператор обрабатывает входящие заявки с 8:00 до 22:00 Если вы оставили ее с 8:00 до 22:00, мы перезвоним вам для уточнения деталей в течение 15 минут.
Если вы оставили заявку после 22:00, мы перезвоним вам после 8:00.
Не удалось отправить заявку
Туберкулезный плеврит | Что за заболевание?
Патологический процесс, характеризующийся воспалением серозной оболочки лёгких, природа развития которого лежит в патогенной деятельности возбудителей туберкулёза, называется туберкулёзным плевритом.
Туберкулёзный плеврит может выступать как самостоятельно развившееся заболевание, а может стать следствием патологических процессов в организме, протекающих преимущественным образом в органах дыхания. Туберкулёзный плеврит имеет достаточно высокий процент от числа воспалительных процессов туберкулёзного характера.
Чаще всего в основе развития данной патологии лежит протекающий в организме человека туберкулёз лёгких вне зависимости от его формы и типа.
Попадание возбудителей в плевральную полость происходит контактным, гематогенным или лимфогенным путём.
Контактный путь подразумевает непосредственное соприкосновение серозной оболочки с очагом инфекционного процесса, гематогенный путь характеризуется попаданием микроорганизмов-возбудителей через кровь, а лимфогенный, в свою очередь, диагностируется при распространении болезнетворных бактерий посредством лимфотока.
Из-за чего может возникнуть туберкулезный плеврит?
В качестве способствующих развитию патологического процесса факторов необходимо отметить частые переохлаждения организма, недостаток минералов и витаминов в организме, непосредственный контакт с больным туберкулёзом, заболевания эндокринной системы, онкологические опухоли в области нижних дыхательных путей, побочное действие продолжительного приёма ряда фармакологических препаратов.
Если вкратце описать развитие патологического процесса, то наблюдается следующая картина: попадание микроорганизма-возбудителя на серозную оболочку легкого провоцирует отек, гиперемию и утолщение листков плевры.
Спустя незначительный отрезок времени на плевральных листках возникают специфические бугорки, а в некоторых случаях более крупные образования, провоцирующие некротические процессы в серозной оболочке.
Вышеуказанные отклонения от нормы сопровождаются накоплением жидкостной субстанции в плевральной полости.
Формы туберкулезного плеврита
В зависимости от типа, формы и характера течения патологического процесса жидкостная субстанция (экссудат) может характеризоваться как фибринозная, серозная, кровянистая или гнойная.
В зависимости от объёма накапливаемого в плевральной полости экссудата заболевание разделяют на фибринозный туберкулёзный плеврит и экссудативный туберкулёзный плеврит. Отличительной особенностью фибринозной формы патологического процесса является минимальные количества образуемого экссудата.
Экссудативная форма туберкулёзного плеврита в отдельных случаях может характеризоваться серозно-гнойной, что абсолютно чётко указывает на невротические процессы в тканях серозной оболочки.
Симптомы туберкулезного плеврита
В качестве основных симптомов фибринозного туберкулёзного плеврита стоит указать выраженные боли в области грудной клетки, повышение температуры тела, слабость, снижение аппетита, недомогание, признаки интоксикации организма.
Данная форма патологического процесса в большинстве случаев возникает при лимфогенном пути распространения инфекции.
Экссудативный форма патологического процесса сопровождается появлением одышки, повышением температуры тела, кашлем, болями в области груди, частыми головными болями, приступами головокружения, учащённым дыханием, тошнотой.
Преимущественно, данная форма патологии протекает довольно тяжело. Необходимо обратить ваше внимание на то, что гнойная форма патологического процесса является следствием отсутствия адекватного лечения вышеуказанных форм туберкулёзного плеврита.
Диагностика заболевания
Диагностика заболевания включает целый ряд инструментальных и лабораторных исследований. Диагностика заболевания назначает пульмонолог.
В качестве наиболее информативных инструментальных методов диагностики необходимо отметить рентгенографию лёгких, ультразвуковое исследование плевральной полости, бронхоскопическое исследование, компьютерную томографию, торакоскопию.
К числу наиболее информативных лабораторных исследований следует отнести общий, биохимический, иммуноферментный анализы крови; проведение туберкулезных проб; бактериологическое исследование экссудата, серологическое исследование.
Основываясь на результатах проведённых исследований, врач назначает наиболее оптимальное лечение в каждом конкретном случае.
Лечение туберкулезного плеврита в Премиум клиник
Основным методом лечения туберкулёзного плеврита является консервативная терапия. Медикаментозная терапия включает применение одновременно нескольких противотуберкулёзных препаратов, сочетание и дозировку которых определяет исключительно лечащий врач.
Лечение может включать хирургические способы, наиболее применяемые из которых стоит указать дренирование плевральной полости, позволяющее отвести скопившийся экссудат.
Вышеуказанная терапия в обязательном порядке сопровождается диетотерапией, физиотерапией, лечебным массажем и специальными дыхательными упражнениями.
Ведение пациентов с плевритом различного происхождения
Показания: экссудативный плеврит любой этиологии
Противопоказания: адгезивный (сухой) плеврит
Скопление жидкости в плевральной полости всегда следствие иного заболевания, не всегда связанного с грудной клеткой. Чаще всего плевритом осложняются: пневмония, злокачественные опухоли легких, молочной железы, плевры, туберкулез и т.д.
Пункция плевральной полости выполняется с 2 целями.
Первая цель – диагностическая. Полученную жидкость отправляют на исследование, что может помочь в установлении диагноза. Например, можно обнаружить опухолевые клетки, гноеродные микробы, палочку Коха и т.д.
Вторая цель – лечебная. Многие пациенты с плевритом страдают одышкой, поэтому удаление жидкости из плевральной полости устраняет и одышку. Кроме того, в некоторых ситуациях возможно введение в плевральную полость лекарственных препаратов (гормоны, антибиотики, протеолитические ферменты).
Техника выполнения плевральной пункции
Опишем классический вариант выполнения плевральной пункции.
Пациента усаживают спиной к врачу. Производится обработка кожи раствором антисептиков. Анестезия местная инфильтрационная (Новокаин, Лидокаин или более современные анестетики). Игла вводится в 9 межреберье по вертикальной линии условно проведенной через центр лопатки).
Далее через иглу вводится проводник, напоминающий очень толстую леску. Игла удаляется, а по леске вводится катетер, через который производится удаление жидкости. После удаления лески из катетера, к нему подключают либо шприц, либо вакуумный аспиратор и удаляют всю жидкость.
При правильно выполненной анестезии вся процедура практически безболезненная.
Осложнения
Как и после любой медицинской процедуры возможны осложнения от плевральной пункции. Частота их мала и они как правило быстро устранимы. К наиболее частым осложнениям относят: пневмоторакс, коллапс, реже кровотечения.
2. Лечение плеврита у онкологических пациентов
Показания: Экссудативный плеврит онкологического генеза, имеющий упорное течение и необходимость частых плевральных пункций.
Главная цель лечения онкоплеврита – заключается в облегчении симптомов болезни, а следовательно – любая методика будет паллиативной (не устраняет главную причину, т.е. рак).
Для лечения плеврита у онкобольных используют:
Химический плевродез – введение в плевральную полость веществ, способных вызвать массивное образование спаек и как следствие заращение плевральной полости.
В таких условиях жидкость в плевральной полости не может накопиться. Для индукции плевродеза используют тальк, некоторые антибиотики, кислоты и т.д.
Выполнение плевродеза требует госпитализации в стационар для наблюдения за пациентом после внутриплеврального введения препаратов.
Осложнения
Бывают ситуации, когда не удается достичь желаемого результата с первого раза и процедуру придется повторять повторно. У некоторых пациентов процесс образования спаек сопровождается болевым синдромом.
Амбулаторное дренирование плевральной полости. В условиях стационара в плевральную полость вводится специальная дренажная система (трубка) к которой подключается мешок-контейнер для сбора экссудата. Пациент в дальнейшем самостоятельно меняет контейнеры по мере их заполнения.
Осложнения
При неправильном уходе возможно инфицирование плевральной полости.
3. Биопсия плевры при плеврите неясного генеза
Показания: наличие экссудативного плеврита без видимых на то причин.
Бывают ситуации, когда установить причину плеврита «простыми» способами нельзя. Никакие лабораторные или инструментальные методы обследования не позволяют сделать заключение о причине возникновения плеврита. В то же время, понимая, что плеврит не может развиться «просто так», возникает необходимость более точной диагностики. Для этой цели используется биопсия плевры.
Методика биопсии плевры
На сегодняшний день, самым информативным методом диагностики при плеврите неясного (не уточненного) генеза – является видеоторакоскопия и биопсия плевры.
Операция выполняется под общей анестезией (наркоз). В плевральную полсть через 1,5-2 сантиметровый разрез вводится специальная видеокамера, которая позволяет детально осмотреть плевру и выбрать участок для биопсии.
После чего делается еще один или два 1,5 сантиметровых разреза для инструментов. Плевра покрывающая ребра отслаивается (примерно 5*5 см) и извлекается наружу. Далее в плевральную полость вводится дренажная трубка. Разрезы зашивают.
Средний период пребывания в стационаре после биопсии плевры 4-5 дней.
Полученный материал отправляется для микроскопического исследования. В большинстве случаев удается найти микроскопические патоморфологические признаки болезни и назначить соответствующее лечение.
Осложнения
Биопсия плевры – это операция и осложнения, возникающие после нее возможны, как и после любой другой операции, хотя они крайне редки: кровотечения, послеоперационные нагноения, осложнения связанные с наркозом.
- Пульмонология;
- Описание методов лечения в пульмонологии;
Антибактериальная терапия эмпиемы плевры
Информация только для специалистов в сфере медицины, фармации и здравоохранения!
Эмпиема плевры – патологический процесс, характеризующийся скоплением гноя в плевральной полости. С появлением антибиотиков удалось оптимизировать лечение данного заболевания, но до сих пор оно является «головной болью» пульмонологов и торакальных хирургов ввиду прогрессирующего, упорного течения, требующего комплексного подхода для достижения наилучшего терапевтического результата.
К общим лечебным мерам относятся режим (обычно постельный) и высококалорийное питание. Медикаментозная терапия состоит из применения антибактериальных и симптоматических ЛС.
Основной путь введения антибиотиков при гнойном поражении плевры – внутривенный. Местное лечение эмпиемы плевры имеет первостепенное значение.
Его целью является эвакуация гноя, санация плевральной полости и создание условий для быстрейшего расправления легкого.
К сожалению, до настоящего времени нет данных рандомизированных клинических исследований, позволяющих выбрать какой-либо конкретный антимикробный препарат (группу препаратов), эффективных в лечении эмпиемы.
Учитывая тяжесть течения процесса, на первых этапах следует эмпирический выбор антибиотиков. Полиэтиологический характер эмпием плевры заставляет использовать препараты, активные в отношении всех групп возбудителей заболевания.
У новорожденных эмпиема плевры, как правило, является осложнением пневмонии. Основные этиологические факторы – это аэробные грамположительные (S.aureus, стрептококки группы В) и грамотрицательные (K.pneumoniae, P.aeruginosa, E.coli, другие Enterobacteriaceae) бактерии, важнейший из которых – S.
aureus (как правило, определяющий легочную деструкцию). Препаратами выбора могут быть оксациллин в комбинации с гентамицином или цефотаксим, цефазолин в комбинации с гентамицином, цефотаксим в комбинации с клиндамицином, имипенем или, при высоком риске MRSA-опосредованной инфекции, цефотаксим с ванкомицином.
Возможна монотерапия амоксициллином/клавуланатом.
Если же эмпиема плевры явилась осложнением госпитальной пневмонии у новорожденных (грамотрицательные аэробы как основная причина эмпиемы), препаратами выбора являются цефалоспорины III поколения (цефотаксим), цефтриаксон, цефтазидим в комбинации с амикацином, имипенем.
У детей в возрасте от 1 мес. до 6 лет типичные возбудители эмпиемы – S.aureus, S.pneumoniae и H.influenzae, реже — энтеробактерии. Оптимальное лечение в таких случаях – цефалоспорины III поколения, сочетающие высокую активность в отношении стрептококков, в т.ч. устойчивых к пенициллину, и грамотрицательных аэробов (цефотаксим, цефтриаксон или амоксициллин/клавуланат.
При подозрении на анаэробную инфекцию к базовой терапии следует добавить клиндамицин или метронидазол. В случае тяжело протекающего заболевания особенно эффективны карбапенемы: имипенем (следует помнить о возможном потенцировании судорог при применении имипенема!), с 3 мес. – меропенем (отмечена высокая биодоступность последнего в ткань легкого при пневмонии).
Препаратами выбора при острой постпневмонической, или парапневмонической эмпиеме, вызываемой, в основном, S.pneumoniae, S.pyogenes, S.aureus и H.influenzae, являются цефуроксим, цефотаксим, цефтриаксон; при тяжелом течении – цефепим.
Альтернативные схемы включают ингибитор-защищенные пенициллины, например амоксициллин/клавуланат. При выделении метициллин-чувствительного S.
aureus терапия базируется на цефазолине или оксациллине; в случае инфекции, вызванной метициллин-резистентными стафилококками, следует назначать ванкомицин или другой анти-MRSA антибиотик.
Полимикробная этиология подострой и хронической эмпиемы плевры у взрослых является предпосылками к выбору препаратов, активных в отношении как аэробных, так и анаэробных микроорганизмов. Проблему могут представлять полирезистентные грамотрицательные анаэробные (B. fragilis) и аэробные бактерии.
Среди препаратов для эмпирической терапии следует выделить цефалоспорин II поколения цефокситин – препарат, сочетающий высокую активность в отношении грамположительной кокковой флоры, некоторых грамотрицательных аэробов и большинства проблемных анаэробов (B. fragilis, Peptostreptococcus spp., Peptococcus spp.). Возможно назначение цефокситина в виде монотерапии.
Еще один препарат, прекрасно зарекомендовавший себя в лечении эмпием плевры, – ингибитор-защищенный цефалоспорин цефоперазон/сульбактам, высокоактивный в отношении грамположительных кокков, полирезистентных грамотрицательных аэробов и неспорообразующих грамотрицательных анаэробов.
Учитывая его клинически доказанную эффективность при инфекции, вызванной энтеробактериями-продуцентами бета-лактамаз широкого и расширенного спектров (P. aeruginosaе, Acinetobacter spp.
), это препарат выбора при нозокомиальных или хронических, неоднократно леченных антибиотиками эмпиемах, особенно у тяжелых больных.
Перспективная группа препаратов для монотерапии включает в себя ингибитор-защищенные пенициллины, к которым, к сожалению, в настоящее время наблюдается рост резистентности грамотрицательных бактерий. Поэтому они используются, в основном, для лечения внебольничных инфекций.
По-прежнему для терапии эмпиемы плевры у взрослых широко используются цефалоспорины III поколения цефотаксим и цефтриаксон, в комбинации с антианаэробными препаратами – клиндамицином или метронидазолом.
При безуспешности предшествующей терапии и тяжелом состоянии пациентов клинический эффект может быть достигнут монотерапией карбапенемами или комбинацией азтреонама с клиндамицином.
Комбинация монобактама и линкозамида высокоактивна в отношении полирезистентных аэробных грамотрицательных бактерий (азтреонам), грамположительных кокков и проблемных анаэробов (клиндамицин) и применяется у больных с аллергией на бета-лактамы.
У пациентов, длительное время находящихся на стационарном лечении, особенно в ОРИТ, высока вероятность синегнойной инфекции, поэтому терапией выбора является сочетание антисинегнойных цефалоспоринов – цефтазидима или цефепима с антианаэробными антибиотиками (клиндамицином или метронидазолом).
Наиболее частым возбудителем послеоперационной эмпиемы является S.
aureus и/или грамотрицательные аэробные бактерии, поэтому препаратами выбора могут быть цефазолин или оксациллин в комбинации с аминогликозидами (амикацин); при высоком риске инфекционного процесса, вызванного MRSA, – гликопептиды (ванкомицин) или оксазолидиноны в комбинации с азтреонамом или цефтазидимом. Эмпирическая антимикробная терапия эмпиемы плевры представлена в таблице.
Продолжительность адекватной антибактериальной терапии при эмпиеме плевры – не менее 10-14 дней (в некоторых случаях, например при стафилококковой деструкции или анаэробной эмпиеме – до 3-4 нед.
Критериями отмены внутривенных форм антибиотиков является снижение температуры тела ниже 38оС в течение последних 48 ч, купирование симптомов и лабораторных признаков дыхательной недостаточности, уменьшение дебита отделяемого из дренажа до 50 мл и ниже, тенденция к нормализации общего анализа крови. Далее, рекомендуется 1-3-недельный поддерживающий курс пероральными формами антибиотиков.
Заключение
Широкий спектр консервативных и оперативных лечебных мероприятий, которыми сегодня располагает арсенал врача, к сожалению, не гарантирует 100%-ной эффективности при гнойных процессах в плевральной полости.
Залогом успеха предстоящего лечения может явиться только взвешенный, аргументированный подход к эмпирической, а в последующем – этиотропной антибактериальной терапии, умелое пользование инвазивными манипуляциями и современными методами малотравматичных вмешательств.
Источник: журнал «Медицинский совет» №3-4 2008.
Плеврит
Лечением данного заболевания занимается Пульмонолог
Нужна дополнительная информация?
Спасибо за оставленную заявку. Наш оператор свяжется с вами с 8:00 до 22:00
Заявки, поступившие после 22:00, будут обработаны на следующий день.
Нужна дополнительная информация?
Не нашли ответ на свой вопрос?
Оставьте заявку и наши специалисты проконсультируют Вас. Спасибо за оставленную заявку. Наш оператор свяжется с вами с 8:00 до 22:00
Заявки, поступившие после 22:00, будут обработаны на следующий день.
Нажимая на кнопку, вы даете согласие на обработку своих персональных данных
Спасибо за обращение. Ваша заявка принята.
Наш специалист свяжется с Вами в ближайшее время
Плеврит – это воспалительный процесс висцерального и париетального плевральных листков, при котором на них образуются отложения фибрина или происходит патологическое скопление жидкости. Плевральный выпот – это избыточное образование жидкости в полости плевры, возникающее по причине повышения проницаемости плевры, закупорки лимфатических протоков или изменения давления в капиллярах.
Выделяют сухой и экссудативный плеврит.
Первый преимущественно является начальным этапом образования выпотного процесса, который по морфологии может быть серозным, серозно-фибринозным, гнойным, гнилостным, геморрагическим, псевдохилезным, хилезным и смешанным.
Жидкость может быть представлена транссудатом и экссудатом. Только квалифицированным пульмонологам под силу разобраться в причинах и механизмах заболевания, чтобы подобрать целенаправленное лечение, которое принесет хороший терапевтический результат.
Диагностика и лечение плевритов в «СМ-Клиника» — это медицинская помощь мирового уровня.
Симптомы
По характеру течения плеврит разделяется на острый (до 2-4 недель), подострый (от 4 недель до 6 месяцев) и хронический (более полугода).
Основные признаки сухого плеврита:
- Боли с локализацией в передних и боковых частях грудной клетки, отдающие в шею и плечо. Они возникают по причине трения воспаленных листков плевры. Носят острый и колющий характер, усиливающийся при глубоком акте дыхания, кашле, смехе и наклоне туловища в здоровую сторону, поэтому больной вынужден принимать определенное положение и ограничивать процесс дыхания.
- Сухой и короткий кашель, обусловленный раздражением плевры.
- Повышение температуры.
- Недомогание, сниженный аппетит, озноб.
При аускультации отмечается ослабленное дыхание и шум трения плевры, локализованный или разлитой. Шум на начальных этапах нежный, а затем становится грубым. Наблюдается повышение чувствительности большой грудной и трапециевидной мышц и болезненность при сдавлении грудной клетки сбоку.
Сухой плеврит протекает относительно благоприятно, длится от нескольких дней до нескольких месяцев. Усугубление имеющейся симптоматики свидетельствует о развитии выпотного плеврита.
Картина экссудативного плеврита несколько иная. Отмечаются следующие проявления:
- боль в пораженной части;
- тяжесть в одной половине грудной клетки и одышка;
- цианоз, акроцианоз, набухшие вены;
- слабость, субфебрилитет, озноб и потливость;
- сухой кашель (не всегда).
Осмотр грудной клетки показывает выбухание и расширение межреберных промежутков, отставание больной стороны в дыхании, отечность и массивность больной стороны.
При осложнении процесса может возникать смещение сердца и органов средостения, с развитием острой сердечно-сосудистой недостаточности.
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья. Телефон для записи +7 (495) 292-39-72
Причины
Плеврит, как правило, является вторичным процессом, то есть развивается вследствие острых и хронических процессов органов грудной клетки, т.е. на плевру воспаление распространяется с первичного очага. Причины могут быть инфекционные и неинфекционные (воспалительные).
Инфекционные причины:
- бактериальные (стафилококк, пневмококк, микобактерия, трепонема, туляремийная палочка, бруцелла, кишечная и синегнойная палочка);
- вирусные (герпес, грипп);
- микотические (кандидоз, бластомикоз, кокцидиомикоз);
- паразитарные (эхинококки, амебы).
Неинфекционные причины:
- аутоиммунные заболевания (ревматические процессы, СКВ, васкулиты, склеродермия);
- злокачественные опухоли плевры (мезотелиома);
- метастазирование рака в полость плевры;
- ТЭЛА (тромбоэмболия легочной артерии);
- постинфарктный синдром при инфаркте миокарда и легких;
- патологии желудочно-кишечного тракта (панкреатит);
- механические травмы, ожоги;
- другие причины (аллергический, лучевой, лекарственный и другой виды плевритов).
Диагностика
Алгоритм диагностики строится следующим образом:
- лабораторные тесты (клинический анализ крови и мочи, глюкоза, общий белок и фракции, СР-протеин и ревматоидный фактор, фибриноген, аминотрансферазы, холестерин, билирубин, амилаза, анализы на сифилис);
- мокроты на микобактерии и цитологию, туберкулиновые пробы (при подозрении на туберкулезный плеврит);
- инструментальные исследования (рентгенография, КТ, плевральная пункция с исследованием жидкости, УЗИ плевральных полостей и сердца, ЭКГ, торакоцентез с биопсией, торакоскопия).
При плевритном выпоте необходимо исследование экссудата (клиническое, биохимия, цитология и посев).
Лечение
Комплекс лечения плеврита складывается из этиологической и симптоматической части. Основополагающим является этиологическое лечение, направленное на устранение причины воспалительного процесса. При инфекционных плевритах назначаются антибиотики, противовирусные, противогрибковые и противопаразитарные в соответствии с типом предполагаемого возбудителя.
При неинфекционном производится лечение основного заболевания: при опухолевом – удаление опухоли и химиотерапия, при аутоиммунных – глюкокортикостероидные препараты. Симптоматическое лечение подразумевает дезинтоксикацию, обезболивание, противовоспалительную терапию, ускорение рассасывания фибрина, спаек и предотвращение осложнений.
Также важным компонентом лечения является повышение общей резистентности организма.
При обширном плевральном выпоте проводят плевральную пункцию и удаляют жидкость, при необходимости промывают.
После рассасывания фибрина и достижения успешного результата от медикаментозного лечения назначаются занятия ЛФК с дыхательными упражнениями, эффективным является физиотерапевтическое и санаторно-курортное лечение.
Пациенты с плевритами длительно наблюдаются, с соблюдением схемы профилактики, где основным является исключение переохлаждений и простудных заболеваний.
Высококвалифицированные пульмонологи «СМ-Клиника» осуществляют тщательную диагностику и комплексное лечение плевритов различной этиологии.
Доктора ведут активную научную деятельность, участвуют в отечественных и зарубежных конгрессах по заболеваниям органов дыхания, благодаря чему находятся в курсе новейших разработок и введений в терапии плевритов. Записывайтесь на консультацию к лучшим пульмонологам Москвы!
Наши преимущества:
Более 18 ведущих пульмонологов
Все специалисты в одной клинике
Передовое медицинское оборудование
Гарантия качества обслуживания
Хотите, мы Вам перезвоним?
Спасибо за оставленную заявку. Наш оператор свяжется с вами с 8:00 до 22:00
Заявки, поступившие после 22:00, будут обработаны на следующий день.
Оставить комментарий