Статьи
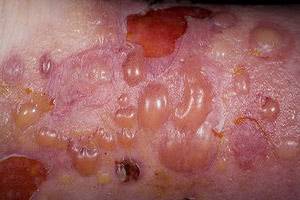
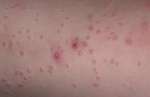
Мелкие высыпания сигнализируют о развитии различных заболеваний в организме человека. Пузырьки на лице могут содержать в себе жидкость, быть полностью прозрачными или с красным оттенком. Такие косметические дефекты вызывают зуд и сильно портят внешний вид человека. Справиться с высыпаниями может помочь только специалист после прохождения пациентом медицинского обследования.
Причины появления пузырьков на лице
Высыпания на коже сигнализируют о серьезных проблемах, которые необходимо быстро решать. Самыми распространенными причинами появления пузырьков на лице являются:
- Грибковые инфекции;
- Ветряная оспа;
- Герпес;
- Импетиго;
- Пузырчатка;
- Нейродермит;
- Аллергия;
- Гормональный сбой.
Маленькие пузырьки на лице могут появляться из-за герпеса. Этот вирус нельзя полностью вылечить. Такие пузырьки часто возникают в районе губ. Они, как правило, располагаются группами. Спровоцировать их появление может простуда, ОРВИ, сильный стресс или переохлаждение.
При импетиго на коже лица человека начинает появляться пузырьково-гнойничковая мелкая сыпь. Это заболевание наиболее часто, почти в 80 % случаев, возбуждает золотистый стафилококк. Недуг может развиться как осложнение ветряной оспы, чесотки, экземы или педикулеза.
Прозрачный пузырек на лице может возникнуть также из-за нейродермита. Возникает он из-за сильных психоэмоциональных переживаний.
Лечение может быть назначено только после подтверждения диагноза. Врач попросит пациента пройти следующие диагностические процедуры:
| Общий анализ крови | 10 минут | 80-90% |
| Биохимический анализ крови | 10 минут | 85-95% |
| Цитологическое исследование соскобов с кожи | 20 минут | 70-90% |
| Аллергологические пробы | 20 минут | 70-85% |
Стоимость исследований может варьироваться от 300 до 1500 рублей.
или Прыщи на голове в волосах у женщин
Многим представительницам прекрасного пола знакома ситуация, когда во время причесывания…
Как правильно загорать: пять ценных советов
Несмотря на то, что ни один врач не назовет загар полезным делом, каждый год большинство…
Пигментные пятна на лице
Как правило, пигментные пятна возникают чаще у женщин, чем у представителей сильного п…
О чем говорят проблемы с ногтями
Ухоженные ногти — признак не только красоты, но и здоровья. Опытный врач, взглянув на …
Контагиозный моллюск: симптомы и лечение
Что такое контагиозный моллюск?
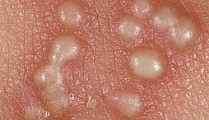
Контагиозный моллюск появляется на коже из-за попадания в организм вируса относящегося к группе оспенных. Выглядит это, как высыпания на теле в виде плотных светлых папул, с небольшим углублением в середине. Именно по внешнему виду контагиозный моллюск часто путают с ветрянкой или оспой.
Данное заболевание вирусное, поэтому заразно и легко передается от человека к человеку. Контагиозный моллюск передается при тесном контакте с носителем инфекции. Основные пути заражения это:
- через предметы общей гигиены;
- в общественных местах (бассейны, бани);
- половым путем;
- через кровь.
Контагиозный моллюск может появиться как у взрослых, так и у детей. Особенно этому подвержены люди со сниженным иммунитетом, имеющие хронические заболевания, не соблюдающие правила личной гигиены; также часто выявляются вспышки заболевания в детских садах.
В большинстве случаев данное высыпание не опасно для здоровья человека, однако оно доставляет видимый эстетический дискомфорт. Поскольку если не лечить папулы, то они могут оставаться на теле до 24 месяцев.
Контагиозный моллюск может появиться на любом участке тела. Для детей характерны узелки на лице, шее и груди. У взрослых папулы могут появиться на животе, в паху, лобке и ногах, при заражении вирусом через половой контакт.
Контагиозный моллюск, симптомы
С момента заражения, до проявления вируса на коже, может пройти от пары недель до 6 месяцев. Первые признаки — это образование на коже небольших папул, розового или телесного цвета.
Они возвышаются над кожей и имеют форму полусферы. При надавливании не болят, в середине имеют углубление.
Важной отличительной чертой, именно контагиозного моллюска, является, то, что при выдавливании из новообразования выходит белая творожистая масса.
Высыпания на теле многочисленны, но, как правило, локализуются они в одном месте. Размеры одной папулы могут достигать 10 мм.
Важно, отметить, что контагиозный моллюск не сопровождается повышенной температурой, жаром, отеком слизистых или кожи, в редких случаях пациент может испытывать зуд. Это главные отличительные черты, от похожего вирусного заболевания — ветрянки.
Формы контагиозного моллюска
Наряду с вышеописанной стандартной картиной протекания болезни, существует и риск осложнений, которые приводят к разрастанию и изменению формы контагиозного моллюска. Среди них:
- Гигантская форма – папулы разрастаются по поверхности кожи, образуя бугристую поверхность от 2 до 5 см. Их опасность в том, что они могут воспаляться и нагнаиваться, превращаясь в корки и язвы по всему телу.
- Педикулярная форма – это образование больших папул, путем слияния мелких, близко расположенных друг к другу. Их особенность это тонкая ножка, на которой они держатся на коже.
- Генерализованная форма – особенность данного вида в том, что по всей поверхности тела образуются десятки небольших папул, они могут быть единичными или многочисленными.
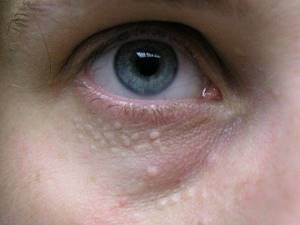
- Милиарная форма – это очень маленькие бугорки, белого или желтоватого цвета, по 1мм в диаметре, которые чаще всего образуются на тонкой коже, к примеру, возле глаз.
- Изъязвленно-кистозная форма – здесь образуются большие узлы, путем слияния нескольких мелких, вся поверхность новообразования становится бугристой и появляются кисты.
Как выглядит контагиозный моллюск
При обнаружении на коже вышеописанных симптомов и образований, следует обратиться к врачу дерматологу. Только специалист может точно поставить диагноз и назначить эффективное лечение.
Диагностика и лечение
Для диагностики контагиозного моллюска необходимо пройти осмотр у врача, а также при необходимости сдать анализы. Визуальный осмотр кожных покровов, позволит выявить форму данного заболевания. После этого специалист может назначить дополнительные исследования, такие как, гистологический анализ, ПЦР-диагностика, кровь для определения инфекции.
Во-первых, эти анализы помогут отличить контагиозный моллюск от схожих дерматологических заболеваний. К примеру, данное образование, по внешнему виду схоже с плоскими бородавками, лишаем, эпиталеомой, кератоакантомой и милиумами. Во-вторых, результаты анализов дадут полную клиническую картину новообразования и позволят определить есть ли риск перерождения в злокачественную опухоль.
Методы лечения контагиозного моллюска может назначить только врач. В большинстве случаев необходимо комбинированное лечение, то есть прием антибиотиков и нанесение противовирусных мазей на высыпания. При обширном поражении кожи, врач может назначить один из следующих способов удаления контагиозного моллюска:
— Лазерное. Наиболее современный и востребованный метод. Луч лазера воздействует точечно, что позволяет удалить даже самые маленькие узелки на коже, при этом здоровая кожа не затрагивается. Удаление проходит быстро, сама процедура длится не больше 10-20 минут.
Преимущества лазерного удаления контагиозного моллюска:
- Безболезненно, перед процедурой наносится анестезирующий гель;
- Не оставляет шрамов или рубцов;
- Процедура делается амбулаторно, нет реабилитационного периода.
Подробнее о лазерном удалении новообразований можно узнать в разделе Лазерное удаление новообразований: родинок, бородавок и папиллом.
-Хирургическое. Для данной процедуры используется пинцет или хирургическая ложка, с помощью которых выдавливается или выскабливается содержимое папул. Места обработки предварительно смазываются анестетиком. После процедуры врач прижигает ранки перекисью водорода и йодом. Далее необходимо в течение трех дней обрабатывать ранки зеленкой самостоятельно. При грамотном удалении, на коже не останется следов.
Важно отметить, что крайне не рекомендуется проводить данную процедуру в домашних условиях. Поскольку протирая кожу салфеткой, после удаления, вы рискуете разнести вирус на здоровые участки тела.
-Электрокоагуляция. С помощью электрического ножа врач срезает узелки с кожи. В большинстве случаев, после такого удаления, на коже остаются шрамы.
— Криодеструкция. Здесь используется жидкий азот. Больные клетки и вирус замораживаются и погибают. Процедура может быть болезненной, в некоторых случаях на коже могут остаться следы или небольшие рубцы.
Что делать если на руках и пальцах появились водянистые пузырьки?
Последнее обновление: 21.02.2021
Содержание статьи
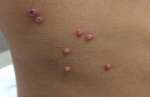
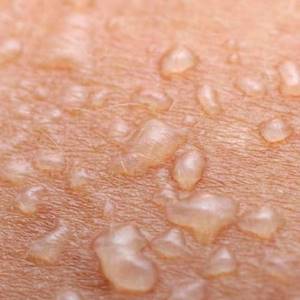
Мелкие водянистые пузырьки на пальцах рук – неприятное явление, которое может возникать по разным причинам: как внутренним, так и внешним.
В некоторых случаях пузырьки могут быть проявлением серьезных инфекционных болезней. Обычно водянистые пузырьки на руках чешутся и доставляют всяческие неприятности человеку.
Если вы заметили такую проблему, постарайтесь как можно быстрее обратиться к врачу, чтобы исключить осложнения.
Cимптомы и причины
Водянистые пузырьки на коже рук: Что это
Водянистые пузырьки на руках – это небольшие образования, выступающие над уровнем кожи, диаметр которых не превышает полсантиметра. Они отличаются от здоровой кожи по цвету и в большинстве случаев имеют красную или розоватую окраску. Внутри такие высыпания наполнены прозрачной( серозной) или кровянистой жидкостью.
При трении или нажатии пузырьки могут лопнуть, после чего на их месте останется рана. Чаще всего это происходит с пузырьками на ладонях, когда человек вытирает руки, берется за ручку двери или выполняет другие повседневные действия.
Обычно появлению водянистых пузырьков на пальцах рук или ног предшествует покраснение кожи, возможно шелушение и повышенная чувствительность. Также высыпания иногда сопровождаются отеками, жжением и зудом.
Прежде чем начать лечение болезни, нужно точно определить причину высыпаний. Как правило, при устранении причины сыпь проходит довольно быстро: обычно за несколько дней, иногда – дольше. Перечислим основные причины, вызывающие такую реакцию.
Аллергия
Водянистые пузырьки между пальцами рук, на ладонях и кистях могут быть проявлением аллергии на косметику, солнце или химические препараты. В таком случае зудящие прыщи появляются именно на том месте, которое контактировало с аллергеном. Чаще всего это пальцы или ладони, но иногда и запястья (реакция может пойти, например, на ремешок часов).
Пузырьки могут болеть, чесаться и покрываться коркой. Это довольно опасно: повреждение корки может привести к гнойной инфекции. Без лечения сыпь может разрастаться, сливаться и поражать все большую поверхность кожи.
Инфекционные болезни
Водянистые пузырьки на руках могут быть симптомом инфекционной болезни. Если красные высыпания очень сильно зудят и распространяются с ладоней на живот и ноги, есть вероятность, что у пациента чесотка.
Такие пузыри могут появиться после укуса чесоточного клеща или в результате контакта с больным человеком в каком-либо общественном месте.
Чесотка – очень мучительная и заразная болезнь, поэтому лечить ее нужно срочно.
Часто сыпь на руках может быть следствием других инфекционных заболеваний: ветрянки, краснухи, кори, энтеровирусной инфекции и тд. Считается, что этими болезнями чаще болеют дети, но на самом деле подростки и взрослые тоже могут заразиться. В зависимости от вида заболевания сыпь может отличаться по форме и размеру. Это могут быть маленькие подкожные прыщики или более крупные, с гноем.
Если помимо высыпаний человек плохо себя чувствует, у него поднимается температура и болит голова, вероятность инфекционной болезни повышается. Вызывайте врача немедленно!
Внутренние заболевания
Нарушения работы желудочно-кишечного тракта (гастрит, язва и другие болезни) также влияют на состояние кожи. Обострение таких болезней может повлечь за собой кожные высыпания в виде маленьких, наполненных жидкостью волдырей. Это говорит о скоплении в организме токсинов или нарушении обмена веществ.
Лечение пузырьков на руках в этих случаях должно быть комплексным. В первую очередь нужно провести очищение организма от токсинов и восстановить работу желудочно-кишечного тракта. Местное лечение при такой причине не даст результата.
Кожные заболевания
Высыпания с прозрачной жидкостью могут свидетельствовать и о грибковых болезнях. Наряду с сыпью кожа может сохнуть, краснеть и шелушиться. Еще один симптом грибка – сильный зуд. При малейших подозрениях на грибок нужно срочно обращаться к дерматологу, так как болезнь может заразить ваших близких.
Внешние причины
Пузыри на коже могут быть реакцией на термический ожог горячей водой, паром, утюгом или другими приборами. Обожженная кожа обычно печет и болит, а также краснеет. Через некоторое время на месте ожога образуется пузырь.
Лечение
Если у вас появились зудящие водянистые пузырьки на руках, обращайтесь за помощью. Чем тяжелее высыпания, тем чаще они сопровождаются ухудшением общего состояния и повышением температуры. Если пузыри растут, краснеют и болят (возможно, еще и гноятся), а место вокруг них отекает, лучше вызвать скорую помощь, так как велика вероятность инфекции.
В любом случае только врач определит точную причину болезни и подскажет, чем лечить пузырьки на пальцах рук. Не паникуйте: в абсолютном большинстве случаев высыпания проходят, как только устраняется причина их возникновения. Это может произойти через несколько дней либо недель.
Лечение болезни выбирают после проведения диагностики. Если причина появления зудящей сыпи – чесотка, лечить будут наружными препаратами в течение недели. В терапии используется серная мазь от водянистых пузырьков на руках и другие медикаменты.
Если сыпь у детей или взрослых вызвала ветрянка, больного могут госпитализировать. При легких формах лечение возможно в домашних условиях. Пациентам рекомендуют противовирусные и жаропонижающие препараты и местные средства, подсушивающие прыщики.
Волдыри при грибковых заболеваниях лечат местными кремами и мазями. С их помощью обрабатывают места поражений. Часто такие средства бывают токсичными, поэтому подбирать их должен только врач.
Если водянистые пузырьки на руках стали аллергической реакцией, лечение будут проводить с помощью антигистаминных препаратов: внутренних и наружных.
В любом случае не стоит ставить себе диагноз самостоятельно. Это может только навредить вам. Пусть причину проблемы определит врач и расскажет вам, что нужно делать.
Крем Ла-Кри для чувствительной кожи рук
Какой бы ни была причина поражения, кожа страдает в любом случае. У пациентов наблюдается повышенная чувствительность к косметическим средствам и химическим компонентам, поэтому им рекомендуют отказаться от обычной косметики и отдать предпочтение нейтральным средствам гигиены.
Бороться с воспалениями и обеспечить коже бережный уход помогут специальные средства Ла-Кри. Вместо обычного мыла лучше перейти на мягкий очищающий гель, который подойдет для всего тела и лица. После мытья кожу можно смазать противовоспалительным и смягчающим кремом.
Серия по уходу за кожей Ла-Кри разработана на базе натуральных ингредиентов (целебные масла, пантенол, растительные экстракты). В этих средствах нет гормонов, красителей, отдушек и парабенов, поэтому их можно регулярно применять детям уже с первых дней жизни и взрослым с чувствительной кожей. Такая косметика поможет ускорить лечение и быстрее восстановить кожу.
Чтобы предотвратить рецидив, ведите щадящий образ жизни. Постарайтесь избавиться от вредных привычек, следите за гигиеной, избегайте контакта с химическими средствами (надевайте перчатки).
Клинические исследования
Проведенное клиническое исследование доказывает высокую эффективность, безопасность и переносимость продукции ТМ «Ла-Кри» для ежедневного ухода за кожей ребенка с легкой и средней формой атопического дерматита и в период ремиссии, сопровождающегося снижением качества жизни больных. В результате терапии отмечено снижение активности воспалительного процесса, уменьшение сухости, зуда и шелушения.
В состав крема Ла-Кри для чувствительной кожи входят:
- Экстракт фиалки и бисаболол (действующее вещество ромашки) обладают противовоспалительным и успокаивающим действием;
- Экстракты череды и солодки обладают противовоспалительными свойствами, оказывают противозудный эффект, снимают покраснение и шелушение кожи;
- Экстракт грецкого ореха оказывает противомикробное, противовоспалительное и заживляющее действие.
- Пантенол и масло авокадо оказывают регенерирующее и смягчающее действие, питают и увлажняют кожу.
Проведенное компанией «Вертекс» клиническое исследование доказывает высокую эффективность, безопасность и переносимость продукции ТМ «Ла-Кри» для ежедневного ухода за детской коже, в том числе за кожей с легкой и средней формами атопического дерматита и в период ремиссии, сопровождающегося снижением качества жизни больных. В результате терапии отмечено снижение активности воспалительного процесса, уменьшение сухости, зуда и шелушения.
Источники:
- Суколин Геннадий Иванович, Иллюстрированная клиническая дерматология. Краткий алфавитный справочник, изд-во Люкс Принт, 2010
- Чэпман М. Шейн, Хэбиф Томас П., Зуг Катрин А., Динулос Джеймс Г. Х., Кэмпбелл Джеймс Л., Дерматология. Справочник по дифференциальной диагностике, изд-во: МЕДпресс-информ, 2014
- Молочкова Юлия Владимировна, Дерматология. Краткий справочник, изд-во: ГЭОТАР-Медиа, 2017
Водянистые образования на коже
11/11/2020
Водянистые прыщики по-научному называются везикулами. Это когда на коже появляется прыщик, внутри которого прозрачная жидкость. Прыщик может быть один или много. Прыщики могут сливаться в группы или быть на расстоянии друг от друга.
Месторасположение может быть любое: на коже всего тела и на слизистых половых органов, на волосистой части головы, только на губах или же только в виде изолированного поражения сегмента на коже по типу веточки, усыпанной такими прыщиками.
Сам прыщик с прозрачной жидкостью внутри может иметь легкий красненький ободок на коже по основанию водянистой везикулы или же не иметь этого. Также может быть в центре водянистого прыщика легкое вдавление или же отсутствовать таковое. Врачи называют это пупковидным вдавлением.
Размеры водянистого прыщика могут быть разными, от мелкого до крупного. После появления прыщика идет его дальнейшее развитие. Водянистый пузырек может мгновенно лопнуть и покрыться коркой или мокнуть. Также может иметь плотные стенки и долго не вскрываться. А иногда прозрачное содержимое заменяется на мутное и гнойное.
Прыщики могут вызывать сильную боль в месте высыпания, чувство распирания и зуд. Также может быть изменение температуры тела, насморк, боль в горле и общее недомогание. А может и ничего этого не быть.
Так что же означают эти многоликие водянистые прыщики? Что скажет педиатр, дерматолог или терапевт при каждом варианте появления прыщика с водянистым содержимым и при его последующих преобразованиях? Какие причины вызывают столь многообразные виды прыщей, заполненных прозрачной жидкостью?
Такое может появиться при аллергии, при гнойной инфекции кожи, при герпетической инфекции в виде герпеса 1-го и 2-го типов и при герпесе, называемом варицелла зостер.
Все эти причины имеют разные проявления по клинике. И только на основании совокупности клинических проявлений дерматолог или педиатр поставит диагноз. А вот для подтверждения диагноза врач предложит сдать анализы. Это может быть исследование содержимого пузыря в виде ПЦР на вирусы или посев на флору, анализ крови на наличие антител на вирусы или инфекционные заболевания.
Ну и, конечно же, лечение напрямую зависит от диагноза и анализов.
Если диагноз «простой герпес», или «генитальный герпес», или «опоясывающий лишай», то в арсенале врача имеются многие эффективные противогерпетические препараты. Это и мази, и таблетки, и сиропы, и растворы для введения как внутривенно, так и внутримышечно.
Врач может назначить лекарства для коррекции иммунитета. Также врач может порекомендовать ввести вакцины от простого герпеса и от ветряной оспы. Дело в том, что вирусы ветряной оспы и опоясывающего лишая имеют одно и то же происхождение и название варицелла зостер.
А те, кто перенес живой вирус ветряной оспы, переболел ветрянкой, пожизненно сохраняют в организме носительство в нервных ганглиях вируса варицелла зостер.
Только он находится в спящем виде и при неблагоприятных воздействиях может активироваться и вызывать неприятное заболевание в виде опоясывающего лишая.
Ну а если диагноз «ветряная оспа»? При ветряночном герпесе врач назначит обработку прыщиков и изолирует больного на 11 дней от момента высыпания. Кстати, контактным людям в течение 72 часов после контакта с ветрянкой лучше ввести вакцину от ветряной оспы, чтобы не заболеть.
А если это инфекция кожи? Инфекцию кожи врачи называют пиодермией. В случае гнойного поражения врач назначит местные мази и растворы и решит вопрос о необходимости антибиотикотерапии по ситуации.
Ну а если это аллергия так проявляется? При аллергии в виде экземы или прочих проявлениях показано местное лечение мазями и растворами, обладающими противоаллергическими свойствами.
Все необходимое обязательно будет прописано врачом исходя из индивидуальных особенностей болезни.
Также врач назначит диету, препараты, очищающие организм от аллергенов и токсических веществ и препятствующие развитию аллергии.
Главное — не запускать ситуацию и вовремя (при самых начальных проявлениях болезни) обратиться к врачу.
Что такое дисгидроз кистей рук
Дисгидроз считается хроническим заболеванием кожи. Обострение происходит весной и осенью. Патология обычно появляется неожиданно, но с завидной регулярностью.
Для дисгидроза характерны одиночные или групповые мелкие подкожные высыпания размером от 1 до 4 мм. Со временем они могут увеличиваться до размера горошины и сливаться в один большой волдырь.
Пузырьки имеют плотную оболочку и наполнены серозной жидкостью. Считается, что они являются следствием закупорки протоков потовых желез.
Дисгидроз также называют дисгидротической экземой. В народе патология известна как водяница.
Высыпания локализуются в основном на ладонях и стопах, реже на пальцах и тыльных частях конечностей. Зачастую их сопровождает повышенная потливость. Обычно больной обнаруживает новый пузырек случайно: только почесав зудящее место, он нащупывает бугорок на поверхности кожи. Клиническую картину дополняют сильный зуд, покраснение, отечность и небольшое жжение.
Дисгидроз не заразен, но выглядит неэстетично и причиняет дискомфорт больному. Он диагностируется у человека в любом возрасте, в том числе у детей. Чаще встречается у женщин. Заболевание носит самостоятельный характер, так и выступает в качестве одного из симптомов некоторых дерматозов, например микозов и токсикодермии.
При расчесывании или самостоятельном вскрытии высыпаний велик риск проникновения внутрь патогенных микроорганизмов. Это приводит к воспалительному процессу: пузырьки превращаются в гнойнички. Жидкость внутри них теряет прозрачность, приобретая желтоватый цвет. Дискомфорт усиливается, появляется сильная отечность. В ряде случаев у больного фиксируется повышение температуры тела.
Среди прочих осложнений дисгидроза кистей рук – панариций и лимфангит: гнойное воспаление пальца и лимфатического сосуда соответственно. В последнем случае под кожей образуется болезненный тяж.
Дисгидроз как самостоятельное заболевания был изучен и подробно описан еще в 1873 году. Однако его патогенез и этиология по сей день до конца не установлены. Известно лишь то, что причин у этого недуга много.
Ученые считают, что развитию дисгидроза способствуют:
- нарушение обмена веществ;
- снижение иммунитета;
- нервный стресс;
- эмоциональная нестабильность;
- аутоиммунные состояния;
- предрасположенность к аллергии;
- заболевания внутренних органов;
- умственное и физическое переутомление;
- прием некоторых лекарственных препаратов, чаще антибиотиков;
- частый контакт с бытовой химией.
В ряде случаев проблематично выявить истинные причины дисгидроза. Тогда заболевание принимает хроническую форму, обостряясь время от времени. К такому исходу также приводит затягивание визита к дерматологу и самостоятельное назначение лечебных препаратов.
Лечебная терапия недуга назначается после определения причины его появления. Она требует комплексного подхода, поскольку направлена не только на устранение внешних проявлений дисгидроза и дискомфорта, но и на укрепление иммунитета.
В первом случае наружно назначаются гормональные мази, содержащие кортикостероиды, а внутрь – мочегонные и противоаллергические средства. В случае инфицирования пузырьков прописываются антибактериальные препараты.
Лечение проводится дома, но обязательно под контролем дерматолога.
Использование гормональных мазей ускоряет созревание пузырьков. Чем они крупнее, тем больнее и дольше заживают. После созревания пузырьки лопаются, и дисгидроз переходит в регрессирующую стадию. Она сопровождается шелушением и огрубением кожного покрова, образованием корочек и неглубоких трещинок. Формирование новых высыпаний при этом не наблюдается. Пораженный участок кисти постепенно начинает покрываться обновленным слоем эпидермиса.
Когда причиной дисгидроза становятся стресс и эмоциональные потрясения, основной упор в лечении делают на восстановление нервной системы. Для этого врач включает в терапию прием успокоительных препаратов – адаптогенов и ноотропов.
Зачастую схема лечения дополняется адсорбентами, среди которых активированный уголь, полифепан, сорбекс и т. д. Данные средства позволяют очистить организм от токсинов.
В список вспомогательных мероприятий, способных повлиять на результат лечения дисгидроза, входят:
- регулярные прогулки на свежем воздухе;
- изменение режима питания;
- закаливание;
- использование перчаток при контакте с бытовой химией.
Дисгидроз сложно вылечить полностью: спустя некоторое время после выздоровления заболевание рецидивирует.
В лечении дисгидроза кистей рук широко применяются нетрадиционные методы: иглоукалывание, гирудотерапия, апитерапия. Также допустимо использование народных средств.
Дерматологи ничего не имеют против ванночек для рук на основе лекарственных трав, например череды, шалфея, зверобоя, коры дуба или ромашки.
В отличие от медикаментозного лечения, народная медицина не столь эффективна, но уменьшить дискомфорт в виде зуда ей вполне по силам.
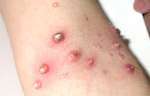
Буллезный дерматит: причины, симптомы и лечение
Буллезный дерматит — дерматологическое заболевание, протекающее с образованием пузырей или булл на коже.
Первичными элементами сыпи при буллезном дерматите являются везикулы (пузырьки) — полостные образования на коже не более 0,5 см в диаметре, имеющие дно и покрышку, образованные выше- и нижележащими слоями кожи. Содержимое пузырька — серозный или геморрагический экссудат.
Буллы (пузыри) — полостные образования со схожими характеристиками, но имеющие размер более 0,5 см. После вскрытия везикул и булл остаётся эрозия — вторичный элемент сыпи при буллезных дерматитах. Глубина залегания пузырей и пузырьков может достигать субэпидермальных слоёв кожи.
Образованием пузырей на коже (буллезным дерматитом) сопровождаются следующие заболевания:
- болезнь Хейли-Хейли;
- буллезный пемфигоид;
- пемфигус, или пузырчатка;
- наследственный буллезный эпидермолиз;
- токсический эпидермальный некролиз (синдром Лайелла и синдром Стивенса-Джонсона);
- герпетиформный дерматит Дюринга.
Современная дерматология рассматривает следующие причины буллезного дерматита:
- Наследственные мутации в генах, приводящие к слабости кожных покровов и структурным аномалиям в их микроструктуре. К этим заболеваниям относят болезнь Хейли-Хейли (аномалия в гене ATP2C1, приводящая к дефициту специфических белков, обеспечивающих прочный контакт клеток кожи с помощью десмосом), наследственный буллёзный эпидермолиз (дефект в генах, кодирующих белки, коллаген седьмого типа и ламинин, обеспечивающие прочность соединительной ткани в различных органах, включая кожу).
- Аутоиммунные патологии, приводящие к повреждению десмосом (структур клеток кожи, обеспечивающих межклеточную связь и прочность кожных покровов). Это такие патологии, как буллёзный пемфигоид, пемфигус, герпетиформный дерматит Дюринга и некоторые другие (линейный IgА дерматоз, гестационный пемфигоид и т.д.).
- Аллергические заболевания (реакция на лекарственные препараты, сопровождающаяся обширной гибелью клеток кожи), приводящие к образованию пузырей на коже (синдром Лайелла, синдром Стивенса-Джонсона или ССД).
Любой буллёзный дерматит сопровождается образованием на коже пузырей и/или пузырьков. Это основной признак, общий для всех заболеваний из этой группы.
Буллы и везикулы являются основными первичными элементами сыпи при буллёзных дерматитах.
При нарушении целостности покрышки образования на месте разрушенного пузыря или пузырька остаётся эрозия, дном которой может быть субкорнеальный, интраэпидермальный или субэпидермальный слои кожи.
Симптомы буллёзного эпидермолиза следующие:
- пузыри, заполненные жидкостью, появляющиеся на участках кожи, подвергающихся трению;
- деформация и последующая потеря ногтей пальцев рук и ног;
- возможное образование пузырей на слизистой оболочке ротовой полости, верхних дыхательных путей и пищеварительного тракта;
- тонкая, легко ранимая кожа;
- возможное образование пузырей на коже волосистой части головы с последующим рубцеванием и потерей волос на поражённых участках;
- нарушение глотания (дисфагия);
- определение первых признаков при рождении или в течение первого года жизни ребёнка.
Болезнь Хейли-Хейли сопровождается следующими симптомами:
- дебютом болезни, чаще всего происходящем во взрослом возрасте (20-40 лет);
- главным симптомом — сыпью, причиняющей боль и дискомфорт, состоящей из легко вскрывающихся пузырей и пузырьков с образованием эрозий;
- локализацией сыпи в области складок кожи (на шее, в паху, подмышках, под молочными железами и в области ягодичных складок), но также и на других областях туловища;
- сыпью, разрешаемой без образования рубцов, но причиняющей серьёзные дискомфорт и боли, усиливающиеся при вскрытии раневой поверхности. Пот и трение ухудшает состояние.
Симптомы буллёзного пемфигоида таковы:
- напряжённые пузыри, содержащие прозрачную жидкость, на коже рук, ног, бедёр, в паху, на животе, редко возникающие на слизистых оболочках;
- сыпь на начальном этапе может иметь вид волдырей или зудящих папул на фоне покрасневшей кожи;
- острое течение не характерно;
- после вскрытия пузырей образуются эрозии.
Симптомы пемфигуса (пузырчатки):
- вялые пузыри, локализующиеся на коже головы, туловища и на слизистых оболочках;
- при вскрытии пузырей образуются безболезненные эрозии;
- первыми симптомами болезни могут быть пузыри на слизистой ротовой полости;
Пузырьки и пузыри на коже – в чём разница
Пузырьки — первичные морфологические элементы экссудативного характера, полостные, содержат жидкость и слегка возвышаются над уровнем кожи.
В пузырьках различают полость, наполненную серозным, реже серозно-геморрагическим содержимым, покрышку и дно. Пузырьки могут располагаться под роговым слоем, в середине эпидермиса, и между эпидермисом и дермой.
Могут быть однокамерными и иногда многокамерными. В этом случае создаётся впечатление, что у больного пузырь, но он не имеет перегородок.
Размер пузырька — от величины булавочной головки до чечевицы. Содержимое пузырька может быть прозрачным, серозным, реже — кровянистым. Часто мутнеет, становится гнойным, что происходит, при переходе пузырька в гнойничок. Отделяемая из пузырька жидкость засыхает в корочку либо его покрышка лопается, образуется эрозивная поверхность и возникает мокнутие.
Пузырьки могут располагаться на неизменённой коже, но чаще имеют воспалительное эритематозное основание. На слизистой полости рта, на соприкасающихся поверхностях кожи пузырьки быстро вскрываются, обнажая эрозивные поверхности.
На местах с более толстой покрышкой, например, на ладонях при дисгидрозе существуют длительнее.
Пузырьки проходят бесследно или оставляют после себя временную пигментацию, как, например, при герпетиформном дерматите Дюринга.
При образовании пузырьков гистологически наблюдаются спонгиоз (экзема, дерматиты), баллонирующая дегенерация (простой пузырьковый и опоясывающий лишаи, ветряная оспа), внутриклеточная вакуолизация (дисгидроз).
Пузыри на коже
Пузыри являются первичными морфологическими элементами кожи. Пузырь — экссудативный полостной элемент крупных размеров, от лесного ореха до куриного яйца и больше.
Состоит из покрышки, полости, наполненной серозным содержимым, и основания.
При расположении полости под роговым слоем пузырь называется субкорнеальным, в толще шиповидного слоя — интраэпидермальным, между эпидермисом и дермой — субэпидермальным.
Форма пузырей — круглая, полушаровидная, или овальная, содержимое — прозрачное, желтоватое, реже мутноватое или геморрагическое. В жидкости пузырей содержатся лейкоциты, эозинофилы, эпителиальные клетки.
Для диагностики некоторых дерматозов имеет практическое цитологическое исследование мазков-отпечатков или соскоба со дна пузыря, так как при ряде дерматозов клеточный состав имеет свои особенности. На соприкасающихся поверхностях кожи, как и на слизистых оболочках, пузыри быстро вскрываются, образуя при этом эрозивные поверхности с бортиком обрывков (бордюром) пузырных покрышек.
Пузыри возникают при вульгарной пузырчатке, буллёзном эпидермолизе, острой эпидемической пузырчатке новорожденных, многоформной экссудативной эритеме, медикаментозных дерматитах (например, при сульфаниламидной эритеме), ожогах и др. Чаще всего пузырь появляется на фоне эритематозного пятна, но может существовать и на видимо неизменённой коже (у больных вульгарной пузырчаткой).
Пузыри могут образовываться вследствие повреждения эпидермиса, например, стафилококками. При ожогах серозный экссудат приподнимает некротизированный участок эпидермиса. Образованию интраэпидермальных пузырей нередко способствуют различные внутренние факторы. При этом наблюдаются нарушение межклеточных связей (акантолиз) и дегенеративные изменения эпидермальных клеток.
При нарушении структуры базальной мембраны отёчная жидкость или экссудат, выступающие из сосудов, отслаивают весь эпидермис (эпидермолиз) и возникают субэпидермальные пузыри, например, при многоформной экссудативной эритеме. Для пузырчатки характерны интраэпидермальное расположение пузырей в шиповидном слое и наличие одиночных или расположенных скоплениями акантолитических клеток.
Пузырьки на коже
Простая форма дерматита проявляется уже в течение нескольких часов после контакта с раздражающим фактором (косметикой, бытовой химией и т.д.). У некоторых людей заболевание ограничивается наличием покраснений.
Если воспалительный процесс продолжает свое развитие, на коже формируются пузырьки, наполненные жидкой субстанцией. После того, как они лопнут, кожа покрывается зудящей коркой.
Аллергический дерматит развивается спустя сутки после контакта с аллергеном (помимо уже перечисленных факторов, негативную реакцию могут спровоцировать некоторые растения).
Экзема
Признаки экземы во многом напоминают протекание дерматита. В отличие от последнего, данная патология развивается после продолжительного контакта с раздражителем. По истечении определенного периода такое вещество вызывает хроническую форму аллергии. Болезнь характеризуется наличием:
- пузырчатой сыпи;
- корочек;
- нарывов;
- язв.
При экземе в пораженных участках формируются плотные, лопающиеся со временем пузырьки. Выходящая из них жидкость подсыхает и образует корки.
Помимо описанных признаков заболеванию присущ зуд, вызывающий потребность в почесывании кожи. Участки вокруг наиболее расчесанных мест нередко пересыхают.
Экзема протекает с периодами ремиссий и обострений, склонна хронизироваться (в этом случае кожные покровы становятся плотными, приобретают синевато-красный оттенок).
Ветряная оспа
Болезнь принадлежит к числу высококонтагиозных вирусных патологий. Появление новых высыпаний происходит волнообразно. К 3 суткам на кожном покрове могут одновременно присутствовать папулы, везикулы и корочки.
Для заболевания типично поражение волосистой части головы, благодаря чему его легко дифференцируют со строфулюсом (детской почесухой).
В большей части случаев ветряная оспа поражает детей дошкольного возраста, однако может развиваться и у взрослых.
Опоясывающий лишай
К развитию опоясывающего лишая приводит вирус герпеса. Высыпания склонны группироваться в области лица, межреберного пространства, на корпусе. Прежде чем возникнет сыпь, в зоне ее будущего появления ощущается выраженная боль. Иногда происходит одновременное поражение органов зрения, оболочек головного мозга.
Микозы
Грибковые болезни кожи связаны с различными грибками (Candida, Microsporum и другими). В результате их активизации появляются многочисленные пузырьки. Лопаясь, они делают кожу беззащитной перед различными инфекциями. При поражении грибками формируются длительно незаживающие ранки и трещины, затем – отеки и эрозии. Для микозов характерны длительное течение и склонность к хронизации.
Наличие пузырьковой сыпи нельзя оставлять без внимания. Она не только вызывает дискомфорт, но и придает коже неэстетичный вид, может распространяться по всему телу, провоцировать нагноения.
Несвоевременная диагностика болезней, провоцирующих сыпь, чревата осложнениями и заражением других людей.
Если на теле присутствуют высыпания, необходимо срочно посетить дерматолога, выяснить причину их появления и пройти лечебный курс.
Почему на руках появляются пузырьки
Характерные пузырьки на руках называют помфоликсом или дисгидротической экземой, а дает знать о себе это заболевание чаще всего в период осенне-весеннего межсезонья, когда кожа больше всего страдает от резких перепадов температур. Среди поражений кистей рук это – встречается примерно в 20 % случаев и склонно к рецидивам, поэтому даже если симптоматика исчезла, не стоит оставлять без внимания тревожный симптом.
Причины появления пузырьков на руках
Дерматологи не имеют однозначного мнения по поводу единой причины развития помфоликса. Диагностируют это заболевание чаще у тех, у кого в анамнезе есть нуммулярный или атопический дерматит. Удаление кондилом, папиллом или бородавок не является провоцирующим фактором, в отличие от таких:
- инфекционные болезни различного генеза;
- склонность к аллергии;
- контактный дерматит, в частности аллергия на никель, и др.
Проявления дают о себе знать после стрессов, эмоциональных переживаний, перенапряжения – нервного и умственного. Однако эти факторы не являются причинами, а лишь способствуют развитию симптоматики.
Что характерно для пузырьков на руках при помфоликсе
Пузырьки при таком диагнозе очень мелкие и напоминают крупу. Иногда накануне их появления у человека может повышаться температура, появляться легкое недомогание, а кожа может покалывать.
Образования локализуются на тыльной и ладонной сторонах рук, между пальцами и не сопровождаются эритемами.
На подошвах ног они бывают крайне редко, хотя с ладони могут вполне распространиться и на другие участки тела.
Пузырьки достаточно плотные, бывают как единичными, так и групповыми, заполнены светлой жидкостью и часто зудят. При усугублении воспалительного процесса они становятся многокамерными.
Если пациент расчесывает зудящие участки, они увеличиваются и сливаются, а на их месте образуются мокнущие эрозии с неровными краями, впоследствии покрывающиеся корками.
Закономерный итог – шелушение и трещины на коже, а также вторичное инфицирование.
Какие лечебные мероприятия предлагают дерматологи при помфоликсе
Результаты клинических и лабораторных анализов помогают установить точный диагноз, который может включать еще и контактный или атопический дерматит, и дерматофитоз. А вот удаление родинок и бородавок не имеет к дисгидротической экземе никакого отношения: эти кожные патологии развиваются отдельно друг от друга.
После начала болезни вспышка происходит спустя 2-3 недели. В это время пациенту назначают местные смягчающие средства и антигистаминные, а также успокоительные на ночь. Если пузырьки достаточно крупные, показано дренирование, а если налицо вторичное инфицирование – антибиотикотерапия.
Сложнее всего справиться с дисгидротической экземой, перешедшей в хроническую стадию. В этом случае, помимо местных мазей и кератолитических средств, назначают лазерную терапию, УФ-облучение и другие аппаратные процедуры. Предотвратить рецидивы позволяет соблюдение диеты, внимательное обращение с бытовой химией, горячей водой и иными раздражающими факторами.
 Прыщи на голове в волосах у женщин
Прыщи на голове в волосах у женщин  Как правильно загорать: пять ценных советов
Как правильно загорать: пять ценных советов  Пигментные пятна на лице
Пигментные пятна на лице  О чем говорят проблемы с ногтями
О чем говорят проблемы с ногтями 

Оставить комментарий