
Гангрену можно вылечить и это на самом деле очень просто. Ведь достаточно восстановить кровоток в ногу, удалить омертвевшие ткани и заживить оставшиеся раны. Однако эти простые принципы до сих пор практически нигде не выполняются, потому что кровоток восстанавливают одни врачи и отделения, а раневым процессом и удалением мертвых тканей занимаются другие.
Для лечения сухой гангрены нижних конечностей они предлагают разнообразные капельницы, «разжижение» крови, вазапростан и прочие чудо-средства. А когда действительно становится понятно, что такое лечение гангрены ног не устраняет симптомы, то в обычном хирургическом отделении применяется одно средство — высокая ампутация.
Такой исход стимулирует пациентов и их родственников искать методы лечения гангрены без операции. В ход идут разные «народные» средства, от которых инфекция только расцветает.
Это и жеваный хлебный мякиш, и соль и моча и многие другие «средства от гангрены», прикладываемые к местам поражения.
От них воспалительный процесс быстрее развивается и распространяется, неизбежно приводя к ампутации по жизненным показаниям.
В подобном развитии событий, в большинстве случаев косвенно виноваты врачи, которые любое омертвение тканей воспринимают, как необходимость «спасать пациента» самым радикальным способом лечения. Информация о современных технологиях им либо не известна, либо они в нее не верят и больным не доводят.
Гангрену можно лечить без ампутации в Инновационном сосудистом центре
Лечение гангрены без ампутации в Москве проводят в специализированном стационаре Инновационного сосудистого центра — Клинике инновационной хирургии (КИХ). В 2011 году наша клиника согласно отчета РОАСХ заняла лидирующую позицию по выполнению сосудистых реконструкций на артериях голени и стопы.
Инновационный сосудистый центр — клиника в России, где поставлены на поток современные высокотехнологичные методы восстановления кровотока в ногах, передовые технологии рентгеноэндоваскулярной хирургии, сосудистой и реконструктивно-пластической микрохирургии.
Каждый год мы успешно оперируем более 650 пациентов с критической ишемией и гангреной ног. Провести современное лечение гангрены может команда, где работают опытные сосудистые и эндоваскулярные хирурги, а также врачи, владеющие методами ведения и закрытия некротических ран.
Такая команда способна добиться впечатляющих результатов в лечении гангрены.
В этой команде должны быть специалисты, умеющие не только восстанавливать кровоток, но и знающие, как лечить пациента с множественными сосудистыми поражениями, тяжелыми сопутствующими заболеваниями и серьезными раневыми осложнениями.
Влажная гангрена, некроз, длительно незаживающие раны, черный цвет пальца не являются для нашей команды поводом для ампутации, но должны стать причиной активной хирургической тактики по спасению конечности. Нам удается сохранить ногу у большинства больных с угрожающей ишемией конечности. Мы боремся за спасение ноги до последней возможности.
Во многих других «центрах спасения конечности» существует разделение сосудистой, эндоваскулярной и реконструктивно-пластической хирургии, поэтому нет возможности целостного подхода к лечению критической ишемии нижних конечностей.
Почему в России возникают проблемы с лечением гангрены без ампутации?
- Сосудистые хирурги в большинстве клиник нашей страны как огня боятся гнойно-некротических ран и не берут пациентов с некрозами на стопе. Ведь они занимаются «чистой» патологией и опасаются разнести инфекцию. В итоге сосудистой хирургией гангрены в России занимаются единичные клиники. Основная проблема сосудистых и хирургических отделений в том, что их врачи плохо знают, что такое гангрена ног, симптомы, признаки и методы лечения. Сильная боль, симптомы интоксикации, даже при развитии гангрены пальца ноги в сухой форме являются для них противопоказанием к выполнению сосудистой операции. В отличие от газовой гангрены при сахарном диабете, при сухой нет причин для опасения распространения инфекции, так как патологический процесс происходит только в определенном сегменте конечности.
- Эндоваскулярные хирурги занимаются проблемой хронической артериальной недостаточности, устраняя закупорки кровеносных сосудов. Однако в случае неудачи ангиопластики и стентирования ситуация обычно ухудшается и надо сразу делать открытое вмешательство, а они этим не владеют. Пока больной попадет к сосудистым хирургам — нога может погибнуть. Восстановив кровоток по артериям, эндоваскулярные хирурги считают свою задачу выполненной, потому как раневыми процессами они не занимаются и отправляют больных в отделение гнойной хирургии, где им преспокойно ампутируют ногу, несмотря на хороший кровоток. Когда вы спросите эндоваскулярных хирургов федеральных центров что такое гангрена ног ее симптомы и лечение, они не ответят вам, потому как квот на лечение критической ишемии до сих пор не предусмотрено, поэтому федеральному центру лечение таких пациентов просто неинтересно.
- Общие хирурги отделений гнойной хирургии не имеют представления об уровне кровоснабжения тканей, не владеют методами реконструктивно-пластической хирургии, позволяющей закрывать большие раневые дефекты. Для них нет лучшего лечения гангрены чем сделать ампутацию, как можно выше, чтобы забыть о сложном пациенте. Даже первые признаки гангрены в начальной стадии они считают угрозой жизни больному и предлагают ампутировать ногу, пугая возможным заражением крови.
Гангрена нижних конечностей лечение современными методами
Подход к лечению гангрены различается в зависимости от ее причин. В нашей клинике методом выбора при гангрене ноги является лечение без ампутации.
Ежегодно в стационаре Инновационного сосудистого центра оперируются больные с критической ишемией, которых уже приговорили к ампутации в других сосудистых и хирургических отделениях. У большинства из них нам удается сохранить ногу и возможность ходить.
Главной причиной успеха является использование передовых технологий и узкая специализация наших сосудистых хирургов.
Шунтирование сосудов
Закупорка кровеносных сосудов сосудов и другие причины развития некроза стопы или пальца ноги приводят к нарушению кровообращения. Шунтирование — операция по созданию дополнительного пути кровотока в обход закупоренного участка.
Для этого в артерию выше и ниже места закупорки пришивается искусственный сосуд, по которому кровь идет ниже места закупорки, обходя ее. Шунт обеспечивает кровью конечность с угрожающей ишемией. Это приводит к восстановлению жизнеспособности тканей вокруг очага при любом виде гангрены, с последующим его отторжением и заживлением.
Шунтирование сосудов в отличие от ангиопластики создает принципиально новый путь кровообращения. Шунты работают достаточно долго, чтобы избавить пациента от ампутации ноги. Шунтирование — это открытая операция, которая длится несколько часов. Она эффективнее по сравнению с ангиопластикой, однако несет несколько больший риск осложнений.
При развитии симптомов сухой гангрены нижних конечностей это лечение является оптимальным выбором у пациентов без серьезного сопутствующего заболевания.
Ангиопластика и стентирование
Ангиопластика и стентирование — отличается от шунтирования тем, что путь для крови пробивается через закупоренные участки сосудов с помощью специальных инструментов. В отличие от шунтирования эта операция проводится без разрезов, через прокол в артерии.
После проведения проводника через закупоренные сосуды они раздуваются специальными баллонами и укрепляются специальной сеткой — стентом. Проходимость восстановленных участков зависит от уровня вмешательства.
Так восстановление проходимости аорты и подвздошных артерий (выше паха) обычно имеет продолжительный эффект, приближающийся по времени работы к шунтам, однако в артериях ниже паха и, особенно, ниже колена этот эффект не всегда бывает достаточным для лечения гангрены.
Преимущества ангиопластики и стентирования — большая безопасность операции, позволяющая применять ее у пациентов с тяжелой сопутствующей патологией. Эти операции можно выполнять неоднократно, сохраняя приемлемый уровень кровообращения у пациентов.
В Инновационном сосудистом центре ангиопластика используется для лечения гангрены стопы при поражениях бедренно-подколенного сегмента и артерий в нижней трети голени, чаще всего в сочетании с открытыми операциями по шунтированию.
Закрытие постнекротических ран
Лечение собственно гангрены заключается в удалении омертвевших тканей, лечения и профилактики распространения инфекции из пораженной области. Такую обработку целесообразно выполнять после полного восстановления кровотока, иначе омертвение будет распространяться.
Хирургическая обработка раны — очищение пораженной области, когда омертвевшие ткани удаляют хирургическим путем или специальным гидрохирургическим аппаратом VersaJet. Если кровоток не восстановлен, то необходимо вместо хирургической обработки выполнять полноценную ампутацию, так как раны не заживут без нормального кровообращения.
Большую ошибку делают хирурги, когда пытаются провести лечение сухой гангрены удаляя омертвевшие пальцы без восстановления кровотока, или напротив просят пациентов ждать «пока само отвалится» и рекомендуют мазать мертвые ткани марганцовкой или левомеколем. Эти больные не получают своевременной помощи и в итоге могут погибнуть или лишиться ноги.
Хирургическая обработка при влажной гангрене проводится сразу после восстановления кровотока, а при сухой через несколько часов или дней, после отграничения некротического процесса.
Если пораженный очаг не удалить, то после пуска крови воспалительный процесс и инфекция быстро распространяется, вызывая такие симптомы, как повышение температуры и сердцебиение. После восстановления кровотока общее состояние улучшается и начинается процесс очищения некротической раны.
Нередко на месте некроза, где было отмирание тканей формируются гранулирующие раны. Больное место постепенно заполняются рубцовой тканью и кожный покров заживает. Однако, иногда эти раны расположены в местах избыточного давления при ходьбе (пяточная область, лодыжки), а площадь таких ран очень большая. Такие раны не могут зажить даже в условиях хорошего кровообращения.
В этих случаях мы используем реконструктивно — пластические операции. Их смысл заключается в пересадке кожи или других тканевых лоскутов с одного участка тела, туда, где необходимо рану закрыть. В нашей клинике для закрытия таких ран с успехом применяются микрохирургические операции из арсенала пластической хирургии.
В России такое лечение и операции при гангрене проводятся только в Инновационном сосудистом центре.
Максимальное сохранение конечности от ампутации
Симптомы интоксикации, развивающиеся у запущенных больных, требуют провести хирургическое вмешательство и удалить явное омертвение тканей пораженного участка, хотя в Инновационном сосудистом центре вылечить гангрену возможно и без большой ампутации.
При сухой, а чаще влажной гангрене иногда ампутация сегмента конечности является неизбежной необходимостью с целью спасения жизни пациента или при абсолютной невозможности сохранить пораженное место, где гангрена развивается из-за отсутствия сосудов.
Последний постулат все чаще опровергается нашим умением лечить гангрену.
Если раньше, в нашей клинике удавалось сохранить лишь 80% конечностей при некрозах стопы и голени, то с внедрением методов микрохирургии, гибридных и пластических сосудистых вмешательств мы сохраняем уже 96% конечностей, пораженных гангреной даже при сахарном диабете.
Ампутация сейчас стала исключительной редкостью в нашей практике. Лишь при невозможности или нерациональности сохранения конечности мы проводим эти уносящие операции, которые выполняем в пределах здоровых тканей. Чаще всего мы считаем возможным не ампутировать ногу, а удалять только пораженные отделы конечности.
Для этого мы всегда сначала делаем реваскуляризацию (устраняем нарушение кровообращения), а затем убираем явно мертвые ткани.
Никогда не бывает при гангрене легкого пути, обычная ампутация приводит к глубокой инвалидности и быстрой смерти, а сосудистая реконструкция является очень сложным, но эффективным вмешательством при любом виде гангрены.
Гибридная хирургия в лечении сухой гангрены без ампутации
Это совместное применение шунтирования и ангиопластики для решения задачи по восстановлению кровотока в рамках одного вмешательства. Гибридные операции проводятся в нашей клинике для достижения оптимального клинического результата при сложных сосудистых поражениях.
Они расширяют возможности сосудистой хирургии и позволяют нам сохранять ногу у абсолютного большинства пациентов с гангреной. Шунт хорошо работает только тогда, когда артерия выше и ниже него хорошо проходима.
Если выше шунта или ниже него имеются атеросклеротические бляшки и сужения, то в таком шунте застаивается кровь и наступает тромбоз.
Шунт для лечения гангрены позволяет обойти протяженные закупорки артерий, а затем, проводя ангиографию и ангиопластику ниже шунта мы обеспечиваем беспрепятственный ток крови в стопу и пальцы. Использование подобной тактики позволило нам спасти ногу у 96% больных с угрожающей ишемией.
Прогноз после лечения гангрены
Клинический исход, к которому приводит гангрена зависит от состояния внутренних органов (сердца и почек) и формы гангрены. Причины гангрены мягких тканей в большинстве случаев связаны с процессами постепенной закупорки сосудов, которая развивается не только в артериях ног, но и в других сосудистых бассейнах (головного мозга, сердца, органов брюшной полости).
Ожидаемая продолжительность жизни после реконструктивных сосудистых операций зависит от возможных сосудистых катастроф в других бассейнах (инфаркт миокарда или ишемический инсульт), однако установлен факт, что после ампутации одной ноги 70% пациентов умирает в ближайшие два года, а после успешных сосудистых операций отдаленная смертность составляет не более 10% в год.
Подробнее о методах лечения:
Как не допустить пролежней у лежачего больного?
Быстрее всего пролежни у лежащих больных образуются на спине, затылке, областях за ушами, локтях, лопатках, в области ягодиц, на бедрах, лодыжках и пятках.
У людей, которые вынуждены продолжительное время неподвижно лежать на животе, – в зонах колен, передней поверхности груди, гребней подвздошных костей.
При длительном нахождении на боку в первую очередь страдает область боковой поверхности ноги, плеча и подвздошной кости.
Как распознать?
Первые признаки пролежней:
- покраснение кожи в областях риска, которое не исчезает, даже если человек уже не лежит на этих местах;
- покрасневшая область более болезненная, уплотненная, теплая или, наоборот, холодная.
Как предотвратить?
- Позаботьтесь, чтобы у вас был свободный доступ к кровати тяжелобольного (желательно с обеих сторон), чтобы она стояла в хорошо освещенном месте (для отслеживания состояния кожи). В идеале кровать должна быть с регулируемой высотой и противопролежневым матрацем.
- Когда меняете нательное белье, подгузники, умываете лежачего, осматривайте его кожу в областях риска.
- Следите за тем, чтобы кожа была чистой.
- Если человек жалуется на боль, чувство жжения или давления в какой-либо области, это может быть первым симптомом пролежня.
- Не массируйте покрасневшую область! Это может понизить температуру кожи и привести к дегенерации ткани и возникновению пролежней.
- Меняйте положение тела больного каждые 2-4 часа. Если человек сам способен двигаться, напоминайте ему делать это чаще.
- При возможности человек в кровати должен делать гимнастику для ног и рук (для ускорения кровообращения).
- Положение тела нужно менять и ночью. Подходящие позы: на боку, на спине, на животе и полубоку. Для фиксации в нужном положении тела сделайте подпорки из подушек, одеял.
- Изголовье приподнимайте на 30 градусов только во время приема пищи или процедур по уходу. Когда оно поднято, на ягодицы приходится большое давление, что повышает риск возникновения пролежней.
- Укладывая больного на бок, положите от паховой области до стопы подушку под слегка согнутую верхнюю ногу лежачего.
Вспомогательные средства
Матрац с компрессором (противопролежневая система). Они бывают двух видов: ячеистый – предназначен для профилактики пролежней (стоимость около 100 рублей) и трубчатый – применяется для лечения глубоких пролежней (280–300 рублей).
Круги резиновые подкладные – надувное резиновое кольцо с вентилем для заполнения воздухом (от 8,70 рублей). Их подкладывают под крестец, локти, пятки – в зависимости от размера.
Валики, мягкие подушки из поролона. Их можно дополнительно подкладывать под локти, колени, лопатки, пятки.
Мешочки, наполненные круглым зерном (например, пшеном, рисом). Можно сшить и подкладывать под неподвижные конечности.
Смысл применения разнообразных валиков и противопролежневых матрацев в том, что они увеличивают площадь соприкосновения тела и поверхности, на которой лежит человек, а значит, уменьшается давление на каждый участок тела, что улучшает кровообращение.
В нижней части кровати можно прикрепить ремень, чтобы, подтянувшись за него, человек мог самостоятельно присесть. Или соорудить у изголовья надкроватную трапецию (так называемый «гусь»), за которую можно ухватиться и привстать.
Если у человека не хватает мышечной активности, чтобы удержаться в сидячем положении, обеспечьте ему упор в ногах из валиков, одеяла.
Постельное белье
Желательно использовать постельное и нательное белье из натуральных материалов, которые впитывают влагу и пропускают воздух. Менять его необходимо каждый день.
- Не допускайте складок, неровностей и крошек в постели – это может повредить кожу.
- Откажитесь от резиновых и клеенчатых подкладок – они скатываются и пережимают кожу, не пропускают воздух.
- Категорически запрещено:
- подтягивать лежачего в одиночку, если он не может помочь;
- тащить и выдергивать белье из-под больного, особенно мокрое;
- подпихивать под человека судно.
Уход за кожей
- Очищайте кожу больного деликатно, используя специальные средства для ухода.
- Избегайте сильнодействующих косметических препаратов.
- Не забывайте о гигиене интимных зон больного – очищайте их деликатными средствами и защищайте при каждой смене подгузника.
Пользуйтесь не кусковым мылом, а моющим лосьоном или пенкой (их можно приобрести в аптеках).
Эти средства нужно просто нанести на несколько минут на загрязненный участок тела, затем начисто вытереть влажной салфеткой или полотенцем. Ополаскивать не нужно!
Не трите и не массируйте область возникновения пролежней, ее можно только слегка промокать.
В случае слишком влажной кожи (недержание мочи или кала, излишняя потливость) нужно пользоваться кремами от опрелостей, присыпками без талька.
Если делаете массаж – не трите зону в радиусе не менее 5 см от костного выступа. Массаж проводится только после обильного нанесения питательного увлажняющего крема на кожу.
Что делать, если пролежни возникли
Можно провести тест рядом с поврежденной областью: нажмите пальцем на здоровую кожу – после того, как убрали пальцы, на коже возникает более светлый участок, который по прошествии времени опять станет таким же, как остальная кожа.
Если нарушено кровоснабжение, то такой реакции не возникает. Если в поврежденной области кожа все еще здорова, ее не нужно ничем накрывать.
Если кожа слишком сухая или есть опасность, что кожа соприкоснется с мочой, ее достаточно только увлажнять (можно обычным детским или любым увлажняющим кремом).
Если был обнаружен только один участок повреждения, сместите человека в такое положение, при котором покрасневший участок остался бы свободен от давления.
Выбор средств по уходу за пролежнями очень широк, и для правильного выбора нужна помощь специалиста. Необходимо учитывать стадии развития язвы (размер, глубина, наличие отмерших тканей, признаки инфекции, количество выделений), ее расположение и предпочтения пациента. Если у родственников нет специальной подготовки по уходу за пролежнями, лучше самим этим не заниматься.
Нельзя:
- массажировать покрасневшие места;
- обрабатывать их маслом и спиртом, чтобы не травмировать истонченную, воспаленную кожу;
- использовать камфорный спирт и зеленку – при попадании в рану возникает ожог.
Если используете перекись водорода, не лейте ее в рану (либо промокайте чистой салфеткой).
Подписывайтесь на наши
Ампутация при гангрене, как сохранить возможности
Ампутация — это один из видов некрэктомии (удаления мертвых тканей) подразумевающий усечение части органа, пораженной необратимым патологическим процессом.
В большинстве случаев гангрены нашим хирургам удается уберечь ногу от ампутации, однако иногда она является жизненно необходимой.
Всегда ли при сухой гангрене нужна ампутация, или мертвые ткани могут отторгнуться?
При гибели части стопы или обширных ран на голени, если удается восстановить кровоток, то удаляются только явно погибшие ткани, все остальные оживают, а раны затягиваются. Случаи самоампутации очень редки и рассчитывать на них не приходится.
Надо ли при влажной гангрене стопы удалять всю ногу?
Обойтись без ампутации при влажной гангрене на фоне сахарного диабета можно после восстановления кровотока, вскрытия всех гнойных затеков. Основная цель — побороть инфекцию и добиться грануляции ран. Последующие реконструктивные операции позволяют сохранить опорную конечность.
Если гангрена развилась быстро и погибли мышцы голени — ампутация неизбежна?
При своевременной сосудистой операции по поводу тромбоза и эмболии, когда погибла большая часть мышц на голени, возможно удалить погибшие мышцы, подключить аппарат для гемофильтрации и вывести все токсины. Нередко это позволяет сохранить опорную конечность.
Зависит ли реабилитация от уровня ампутации ноги?
Если нога полностью погибла, то ампутация нижней конечности неизбежна. Для последующей реабилитации важным является уровень ампутации и правильное формирование культи. Культя может быть опорной, т.е.
позволять протезу упираться в ее торец или «висячей», когда протез упирается в вышестоящие костные выступы.
Наша клиника старается во всех случаях снижать уровень ампутации и формировать опорные костно-пластические культи.
- Всегда ли болит культя и как уменьшить боли?
- Боли в культе могут быть связаны с заживлением раны, воспалением пересеченных нервных стволов, с раневой инфекцией.
- Как правильно ухаживать за культей и подготовиться к протезированию?
Заживление культи — сложный процесс. Необходимо соблюдать несложные правила.
Ампутация ноги проводится только с целью спасения жизни пациента при развитии или для предупреждения смертельно опасных осложнений. Учитывая, что ампутация всегда инвалидизирует человека, она не должна выполняться без исчерпания всех других возможностей сохранить ногу. Для целей дальнейшей реабилитации хирурги должны всемерно стремиться снизить уровень ампутации.
Современные технологии восстановления кровотока позволяют сохранить ногу от ампутации в 90% случаев даже при развившейся гангрене стопы и пальцев, независимо от причин.
Если нога полностью погибла, то ампутация нижней конечности неизбежна. Для последующей реабилитации важным является уровень ампутации и правильное формирование культи. Культя может быть опорной, т.е.
позволять протезу упираться в ее торец или «висячей», когда протез упирается в вышестоящие костные выступы.
Наша клиника старается во всех случаях снижать уровень ампутации и формировать опорные костно-пластические культи.
В России диабетические поражения в 60% случаев являются причиной ампутации. Поражение сосудов при диабете часто ведет к развитию критической ишемии, гангрене или гнойным поражениям стопы.
Микрохирургическое шунтирование или ангиопластика успешны у 80% больных с диабетической гангреной. Наиболее часто в нашей стране выполняется ампутация бедра, хотя почти всегда возможно сохранение колена.
Правильное лечение диабета, наблюдение за состоянием сосудов и сохранение стоп от травм позволяет снизить вероятность диабетической стопы и гангрены.
Атеросклеротическая гангрена
Закупорка артерий ноги приводит к развитию необратимых изменений в пальцах и стопе. При атеросклерозе почти всегда возможно восстановить кровоток методами сосудистой хирургии или микрохирургии.
Вероятность успеха в нашей клинике составляет 90%. При атеросклерозе возможно выполнение малых ампутаций пальцев и части стопы.
Необходимость в ампутации бедра возникает очень редко, однако стандартом в России остается ампутация в верхней трети бедра.
Облитерирующий тромбангиит
(эндартериит) или болезнь Бюргера. Часто поражает молодых мужчин, вызывая сильные боли и гангрену пальцев и стопы.
Возможности сосудистой хирургии весьма ограничены, однако правильное лечение, сложные пересадки тканевых комплексов, позволяет в нашей клинике ограничивать уровень ампутации пальцами или частью стопы.
Максимальный уровень ампутации у таких пациентов не должен превышать уровня средней трети голени, так как протезирование голени позволит сохранить трудоспособность.
Острая ишемия при тромбозе и эмболии артерий
Острая недостаточность кровообращения приводит к развитию гангрены в течении часов или суток, в то время как своевременная хирургическая помощь позволяет сохранить ногу у всех больных, если изменения еще не стали необратимыми. Любая резкая боль в ноге с снижением температуры и изменением кожной окраски должна заставить бежать к сосудистому хирургу. Если развивается ишемическая гангрена, то ампутация проводится с целью спасения жизни.
Ампутация пальцев проводится при их некрозе вследствие недостатка кровообращения или при гнойном распадеЧаще всего ее возможно выполнить уже после восстановления кровотока в стопе. Удаляются только омертвевшие пальцы и создаются условия для заживления раны вторичным натяжением.
Если такая ампутация проводится на фоне диабетической влажной гангрены — рана не зашивается и заживает вторично. После ампутации пальцев функция ходьбы страдает мало.
На фото представлен вид стопы после ампутации пальцев и пластики тыльной поверхности расщепленным кожным лоскутом.
Резекция стопы
Ампутация голени
Ампутация голени по Пирогову — костно-пластическая ампутация с хорошим функциональным результатом. Наша клиника с успехом использует этот великолепный способ ампутации при тяжелой гангрене стопы. Этот метод позволяет сохранить полностью опорную культю голени. В большинстве случаев, через 4 месяца пациент совершенно свободно может ходить на протезе без палочки. Сохраняется пяточная область. На фото показана культя после ампутации по Пирогову. Пациент ходит на рыбалку и охоту в специальной обуви.
Ампутация голени на границе верхней и средней трети. Сохранение коленного сустава является очень важным для последующей реабилитации. По нашим наблюдениям, все пациенты с зажившей культей голени вставали на протез и могли самостоятельно двигаться и даже работать.
Техника ампутации голени должна быть виртуозной, только в этом случае можно гарантировать заживление культи. После ампутации голени достигается полная социальная реабилитация. Летальность при этой операции значительно ниже, чем при ампутации бедра.
На фото ампутации голени демонстрируется возможность эффективного протезирования
Высокая ампутация (выше колена)
Ампутация бедра по Гритти
В нашей клинике применяется перспективный для протезирования метод ампутации при гангрене голени, если невозможно выполнить ампутацию голени.
При этой ампутации сохраняется надколенник («коленная чашечка») и создается опорная, длинная и сильная культя, на которой применяется легкий протез без тазового крепления.
Операция технически сложнее, чем простая ампутация бедра, но результаты протезирования значительно лучше и сопоставимы по реабилитации с ампутацией голени. Наша клиника имеет очень положительный опыт таких ампутаций.
Видео после ампутации бедра по Гритти
Ампутации могут выполняться по различным показаниям, иногда операцию надо выполнять срочно, иногда можно подождать. По срочности операции ампутации делятся на несколько групп.
- Экстренная «гильотинная» ампутация. Она проводится по жизненным показаниям, когда невозможно точно определить границу мертвых тканей. В этом случае нога просто пересекается выше видимых поражений. После стихания воспалительных явлений (5-10 дней) выполняется реампутация с целью формирования культи для последующего протезирования.
- Первичная ампутация ноги. Этот вид ампутации применяется при невозможности восстановления кровообращения в нижних отделах конечности. В нашей клинике в связи с развитием микрохирургии такой вид ампутации выполняется крайне редко, так как в абсолютном большинстве случаев удается восстановить кровообращение в пораженной стопе или голени.
- Вторичная ампутация выполняется после сосудистой реконструкции, как правило, на более низком уровне, либо при неудаче сосудистой восстановительной операции. Учитывая то, что новая нога не отрастает, всегда необходимо попытаться ее спасти, но победы бывают не всегда. В нашей клинике нередко делаются сосудистые операции специально для снижения уровня ампутации.
1. Экспресс формирование культи с помощью бинтования специальным бинтом или эластичным чехлом — 3 дня
2. Изготовление на 4 день временного протеза с помощью специального затвердевающего бинта по форме культи и механического устройства, предоставленного компанией «Орто-Космос».
3. Тренировка физического состояния и ходьбы на временном протезе, которую осуществляет квалифицированный инструктор.
4. Уход за раной и снятие швов на 12-14 день после ампутации осуществляет врач-хирург, руководитель реабилитационного центра Милов Станислав Владимирович (+7 967 213 20 18)
5. После снятия швов мы можем отвезти пациента в компанию «Орто-Космос» для консультации и снятия мерок для первичного протеза.
Ампутация, для сильных духом людей, не означает беспомощности. Передовые протезные предприятия в XXI веке прекрасно научились возвращать людям функцию ходьбы на высоком уровне. Наш партнер — компания «Орто-космос», являетсяся одним из лидеров протезного ремесла в России. Наша клиника помогает пациенту научиться ходить на временном протезе через несколько дней или недель после ампутации.
Протезирование культи стопы, культи голени и бедра
Так как при ампутации стопы теряется часть опорной поверхности, то необходимо для предотвращения перегрузки пятки, всю оставшуюся поверхность подошвы использовать под нагрузку. Каждый протез для культи стопы образует с обувью функционально единый комплекс поэтому протез стопы приспосабливают не только к культе, но и к обуви.
При ампутации в суставе Лисфранка можно обойтись без протеза, заполнив пустое пространство наполнителем, например, бумагой, ветошью или микропористой резиной. Все протезы заднего отдела стопы (ампутации по Сайму и по Шопару) в принципе охватывают всю голень вплоть до коленного сустава. Нагрузка приходится на конец культи и редко на головку большеберцовой кости.
Для протезирования культи голени используются несколько вариантов приемных гильз и креплений протеза к телу пациента.
Внутри приемной гильзы находится мягкостенный вкладыш из вспененного материала или полимерный силиконовый чехол, обеспечивающий комфорт культи.
Протез бедра реализует функциональные и косметические требования. Он может крепится на культе при помощи вакуумной системы и эластичного бандажа.
Культю протягивают в гильзу при помощи чехла-протяжки, через вакуумное отверстие, далее за счет клапана в гильзе образуется вакуум, который и позволяет держаться протезу при помощи силиконового лайнера, система KISS.
Плюс этой системы в том, что надеть протез можно сидя и протез не «крутиться» на культе в отличие от штыревого при помощи системы Seal-in фирмы Ossur. В этом случае используется силикон с мембраной и крепление происходит за счёт вакуума.
Пациенты после высокой ампутации бедра умирают в течение года в половине случаев, если ампутация проведена у пожилых людей с сопутствующими заболеваниями. Среди больных, сумевших встать на протез летальность снижается в 3 раза.
После ампутации голени без реабилитации умирает более 20% больных, еще у 20% требуется реампутация на уровне бедра. Среди пациентов, освоивших ходьбу на протезе летальность не превышает 7% в год от сопутствующих заболеваний.
Пациенты после малых ампутаций и резекций стопы имеют продолжительность жизни аналогичную своей возрастной группе.
Необходимо всемерно снижать уровень ампутации!
Трофические язвы нижних конечностей: причины, диагностика, лечение
Трофические язвы опасны тем, что очень сложно поддаются лечению, значительно снижают качество жизни больного, могут привести к серьезным осложнениям и потере конечности, инвалидизации. В зоне риска люди пожилого и старческого возраста, страдающие варикозным расширением вен, сахарным диабетом, атеросклерозом. Лечение комплексное, категорически исключающее самолечение и использование сомнительных средств народной медицины. В целом заболевание легче предотвратить, чем вылечить, поэтому профилактика играет важную роль.
Причины возникновения трофических язв
В основе этого заболевания – нарушение кровообращения, постоянная ишемия тканей. Она может быть вызвана рядом факторов:
- возрастные изменения сосудистой стенки;
- последние стадии варикоза;
- поражение сосудов из-за высокого содержания сахара в крови при сахарном диабете;
- закупорка просвета мелких сосудов атеросклеротическими бляшками;
- травма, препятствующая нормальному кровообращению;
- постоянные отеки вследствие нарушения работы сердечно-сосудистой системы.
Трофическая язва может образовываться в глубоких слоях кожи и постепенно переходить в открытую рану, или возникнуть из-за рассечения верхних слоев эпидермиса и факторов, препятствующих заживлению. У лежачих больных трофические язвы образуются на месте пролежней.
Симптомы трофической язвы у пожилых
Начало развития патологии характеризуется несколькими типичными симптомами: тяжестью в ногах, болью по ходу больших вен, ночными судорогами, быстрой усталостью. Может сопровождаться онемением пальцев, чувством холода.
Далее по мере прогрессирования болезни наблюдается покраснение в определенной области на ноге, припухлость, небольшое скопление жидкости. Впоследствии присоединяется боль, на коже появляются мелкие повреждения. После они сливаются в одну открытую рану.
Трофическая язва увеличивается по площади и в глубину, поражая близлежащие ткани. Из раны выделяется экссудат. При присоединении вторичной инфекции раневая поверхность начинает гноиться, появляется неприятный сладковатый запах.
Лечение и профилактика образования трофических язв на ногах
Лечение чаще консервативное, но в случае большой области поражения врач может назначить операцию. Для заживления трофической язвы очень важно вылечить основное заболевание или добиться его стойкой ремиссии. Без устранения причины избавиться от раны не получится!
Терапия подразумевает применение антимикробных, заживляющих средств. Вначале рану очищают от любых выделений, тщательно промывают водой, хлоргекседином, перекисью. После наносят крем или гель, делают легкую дышащую повязку.
Допускается использование антибактериальных порошков, которые эффективно подсушивают мокнущую рану. Без должного ухода и лечения трофическая рана переходит в газовую гангрену и ведет к ампутации конечности.
Профилактика заключается в правильном уходе за проблемными участками, своевременном лечении заболеваний, ухудшающих состояние кожи, сосудов. Пожилым людям необходимо максимально избегать травм и порезов. При болях в ногах нужно использовать тонизирующие, улучшающие кровообращение гели.
Периодически полезно пропивать курсом венотоники, которые будут укреплять сосудистую стенку, улучшать отток крови и лимфы.
На последних стадиях варикоза специалисты рекомендуют носить специальные чулки, гольфы, которые помогут снять часть нагрузки с сосудов, будут препятствовать отечности, застою лимфы.
Немаловажным аспектом профилактики является регулярная физическая нагрузка и сбалансированный, богатый витаминами рацион.
Лечение трофических язв на ноге: фото, симптомы, процесс лечения, препараты
Они развиваются при терминальной стадии хронической венозной недостаточности (длительно текущей, нелеченной варикозной болезни, как последствия перенесенного тромбоза глубоких вен – так называемая посттромботическая болезнь).
Вероятнее всего в настоящее время, это самый распространенная причина формирования трофической язвы. В нашей клинике мы имеем колоссальный опыт по их лечению. Продемонстрируем некоторые клинические примеры.
Вы видите, что существуют различные методики лечения таких трофических нарушений. Это может быть и консервативная терапия с подбором оптимальных раневых покрытий. Это может быть и хирургическое лечение после правильно проведенного консервативного. Все зависит от объема поражения, величины инфекции, локализации нарушений и много другого.
Такие язвы формируются при поражении артерий преимущественно нижних конечностей. Отличие такого типа трофических язв от венозных в том, что практически ни одна артериальная трофическая язва не сможет зажить без предварительного оперативного лечения пораженных артерий.
И после реконструктивной сосудистой операции начинается консервативное или хирургическое лечение трофических поражений, которое может заключаться в очищении трофических дефектов за счет применения современного перевязочного материала, установки систем отрицательного давления, хирургического удаления нежизнеспособных тканей.
Далее разберем примеры. Их тоже очень много. Прошу обратить внимание, что авторы клинических случаев наши специалисты.
Синдром диабетической стопы (СДС) — патологическое состояние стопы при сахарном диабете, возникающее на фоне поражения периферических нервов, кожи и мягких тканей, костей и суставов и проявляющееся острыми и хроническими язвами, костно-суставными поражениями и гнойно-некротическими процессами.
Существуют 3 основных типа (клинических форм) синдрома диабетической стопы:
Нейропатическая
Возникает вследствие поражения нервных волокон нижних конечностей. Данный тип наиболее распространенный и имеет благоприятное течение и исходы при правильном подходе к лечению.
Некоторые примеры наших пациентов представлены ниже.
Особенность ведения таких пациентов это то, что поражений артерий нижних конечностей у них не обнаруживают.
А ключевые моменты лечения таких больных является – разгрузка пораженной конечности, правильное ведение раневого процесса, регулярный дебридмент раны (очищение), адекватная антибактериальная терапия по посеву из раны. При соблюдении всех вышеуказанных пунктов исходы лечения таких пациентов обычно благоприятные.
Нейроишемическая форма синдрома диабетической стопы возникает вследствие поражение артерий и нервных волокон нижних конечностей.
Для этой формы поражения характерно сочетание 2-х патогенетических механизмов: диабетической ангиопатии и нейропатии. Соответственно, для клинической картины этой формы характерно сочетание как сосудистых, так и неврологических признаков поражения конечностей со взаимным отягощением.
Ниже мы приведем примеры лечения наших пациентов.
Тяжелое поражение костно-суставного аппарата стопы, которое ведет часто к необратимым его изменения на фоне течения сахарного диабета. Довольно тяжело текущая клиническая форма синдрома диабетической стопы.
Подробно данное заболевание описано в нашей основной статье.
Прочие формы язв
- Гипертонические. Синдром Мартореля — локальные артериовенозные шунты.
- Язвы, развивающиеся при системных заболеваниях (болезни крови, обмена веществ, коллагенозы, васкулиты).
- Нейтротрофические. Возникающие при денервации на фоне заболеваний или травм нервных стволов в зонах избыточного давления.
- Рубцово-трофические. Образуются на поверхности послеоперационных или посттравматических рубцов.
- Фагеденические — прогрессирующая эпифасциальная гангрена.
- Застойные. Образуются на фоне недостаточности кровообращения и отечного синдрома при сердечно-сосудистой патологии.
- Пиогенные. Развиваются на фоне гнойных заболеваний кожи конечностей при несоблюдении правил личной гигиены.
- Специфические и инфекционные — сифилитические, туберкулезные (болезнь Базена), лепрозные, язва Бурули, тропическая язва, тропические фагеденические язвы, лейшманиоз, риккетсиоз, онхоцеркоз.
- Малигнизированные — новообразования кожи.
- Язвы при токсическом эпидермальном некролизе Лайелла.
- Язвы при врожденных пороках развития сосудистой системы — ангиодисплазиях.
- Лучевые.
- Язвы, развившиеся вследствие воздействия физических факторов (ожоги, отморожения).
- Артифициальные. Искусственные язвы с целью симуляции и членовредительства
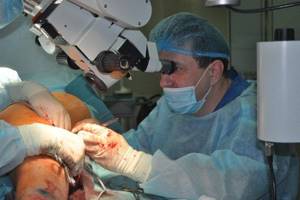 Шунтирование сосудов
Шунтирование сосудов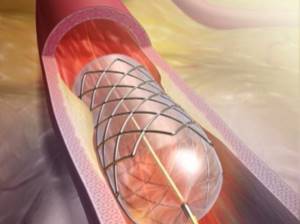 Ангиопластика и стентирование
Ангиопластика и стентирование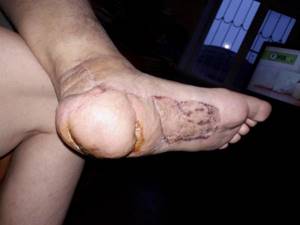 Закрытие постнекротических ран
Закрытие постнекротических ран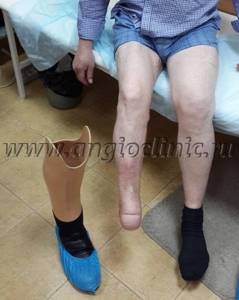 Максимальное сохранение конечности от ампутации
Максимальное сохранение конечности от ампутации
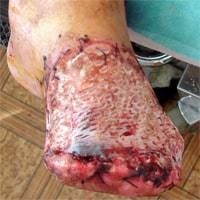
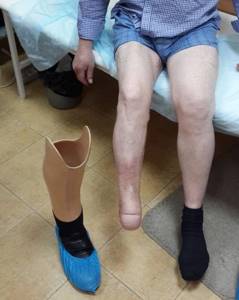 Ампутация голени по Пирогову — костно-пластическая ампутация с хорошим функциональным результатом. Наша клиника с успехом использует этот великолепный способ ампутации при тяжелой гангрене стопы. Этот метод позволяет сохранить полностью опорную культю голени. В большинстве случаев, через 4 месяца пациент совершенно свободно может ходить на протезе без палочки. Сохраняется пяточная область. На фото показана культя после ампутации по Пирогову. Пациент ходит на рыбалку и охоту в специальной обуви.
Ампутация голени по Пирогову — костно-пластическая ампутация с хорошим функциональным результатом. Наша клиника с успехом использует этот великолепный способ ампутации при тяжелой гангрене стопы. Этот метод позволяет сохранить полностью опорную культю голени. В большинстве случаев, через 4 месяца пациент совершенно свободно может ходить на протезе без палочки. Сохраняется пяточная область. На фото показана культя после ампутации по Пирогову. Пациент ходит на рыбалку и охоту в специальной обуви.
Оставить комментарий