
Жизнь с сердечной недостаточностью
Сердце – это мышечный насос, который перекачивает кровь по сосудам, чтобы обеспечить клетки организма кислородом и питательными веществами.
- Здоровое сердце сокращается 50-80 раз в минуту
- От сердца кровь движется по артериям, а к сердцу возвращается по венам.
- Проходя через легкие, кровь связывается с кислородом, который затем разносится по всему организму вместе с питательными веществами, получаемыми из пищи
- Что такое сердечная недостаточность?
- При сердечной недостаточности левому желудочку приходится выталкивать кровь в аорту с большим усилием.
- Постепенно он растягивается, его стенки становятся более тонкими, а сердце приобретает форму яблока.
После этого левый желудочек не может эффективно сокращаться и выталкивать кровь в аорту. Симптомы сердечной недостаточности нарастают.
- Клинические проявления хронической сердечной недостаточности
- Слабость и утомляемость
- Поскольку при сердечной недостаточности мышцы не получают достаточного количества крови и кислорода, больные даже после полноценного ночного сна могут чувствовать себя утомленными.
- Нагрузки, которые раньше переносились хорошо, теперь вызывают чувство усталости (желание посидеть или полежать).
- Требуется дополнительный дневной отдых.
- Врач определяет тяжесть вашего состояния в зависимости от состояния сердечной мышцы и выраженности симптомов.
- При I функциональном классе сердечной недостаточности Вы практически можете не иметь жалоб, кроме незначительной слабости и сердцебиения.
- При II функциональном классе сердечной недостаточности
- Одышка может возникать только при больших нагрузках. Вы начинаете испытывать некоторые ограничения в физической активности
- При III функциональном классе сердечной недостаточности
Одышка может появляться при небольших обычных нагрузках, например, ходьбе или одевании. Однако вы хорошо чувствуете себя в покое.
- При IV функциональном классе сердечной недостаточности
- Вы можете чувствовать одышку и сердцебиение даже в покое, любая физическая активность вызывает дискомфорт.
- Диагностика сердечной недостаточности
- Врач подробно расспросит Вас об истории вашего заболевания и жалобах. После этого он проведет физическое обследование (измерит давление, послушает сердце и легкие, затем осмотрит состояние кожи и подкожно- жировой клетчатки и т. д.). будут назначены инструментальные и лабораторные исследования.
Электрокардиограмма (ЭКГ)
- Это исследование поможет определить наличие у вас нарушений ритма сердца и наличие ишемических повреждений сердечной мышцы.
Эхокардиография(ЭхоКГ)
- Это метод ультразвукового исследования сердца. Он позволяет выявлять структурные нарушения сердечной мышцы и состояние клапанов сердца. Также с помощью этого метода определяют размеры камер сердца и скорость потоков крови между камерами.
Исследования при сердечной недостаточности
Проба с физической нагрузкой
Это электрокардиографическое исследование на фоне контролируемой физической нагрузки. В качестве физической нагрузки используется бег на специальной дорожке (тредмил) или велосипед. С помощью этого исследования выявляются скрытые нарушения кровоснабжения миокарда, которые не проявляются в покое.
- Лечение сердечной недостаточности
- Лечение состоит из: Диеты, физических упражнений, медикаментозного лечения, мероприятий по изменению образа жизни.
- Ваша роль:
- Вы и ваш врач, а также медицинская сестра должны стать партнерами в деле борьбы за ваше здоровье.
- Постарайтесь максимально понять причины и следствия вашего заболевания и методы лечения.
- Не стесняйтесь выяснять все возникающие у Вас вопросы и опасения у медицинской сестры и врача.
- Перед каждым посещением врача или беседой с медицинской сестрой составьте список вопросов, которые Вы хотели бы задать. Возможно, на приеме Вам трудно будет сосредоточиться и вспомнить все, что вас интересовало.
- Взвешивайтесь каждый день и записывайте вес ежедневно
- ВАЖНО!
- Сообщайте врачу об изменении веса более чем на килограмм
- Придерживайтесь низкосолевой диеты
- Следуйте плану тренировок, одобренных вашим лечащим врачом
- Принимайте медикаменты так, как назначено.
- Следите за симптомами и сообщайте врачу об изменении состояния
- Бросьте курить
- Постарайтесь питаться сбалансированно, включая в рацион фрукты и овощи.
- Возможно ваше состояние потребует назначения лечебного питания, обсудите с врачом необходимость такого назначения
- Уменьшите прием алкоголя.
- Не используйте препараты, о которых вы узнали из рекламы или со слов знакомых. Они могут нанести существенный урон не только вашему кошельку, но и здоровью.
- Спите не менее 8 часов ежедневно.
Цели лечения сердечной недостаточности
- Увеличение продолжительности жизни
- Улучшение работы сердца или предупреждение дальнейшего ухудшения
- Контроль симптомов сердечной недостаточности
- Улучшение качества Вашей жизни.
- Мероприятия по изменению образа жизни
- Контроль веса.
- Почему следует взвешиваться каждый день?
- Жидкость может накапливаться в подкожно-жировой клетчатке и брюшной полости.
- Появление отеков говорит о том, что в вашем состоянии наступили негативные изменения. При этом Ваш вес может увеличиваться очень быстро.
- Если Вы будете взвешиваться ежедневно, то сможете отследить изменения достаточно рано, для того, чтобы Ваш врач смог усилить терапию.
- Это поможет избежать госпитализации.
- Для того, чтобы ваши взвешивания были достоверными:
- Взвешивайтесь каждое утро
- В одной и той же одежде
- После мочеиспускания
- Перед едой
- На одних и тех же весах
- Записывайте полученные цифры в календарь или дневник.
Диета для больных сердечной недостаточностью
- Пища должна быть калорийной, легко усваиваться, с достаточным содержанием витаминов, белка.
- Ограничение потребления жидкости менее 1,5 литров необходимо при декомпенсации сердечной недостаточности. В обычных ситуациях не рекомендуется употреблять более 2 литров жидкости в сутки.
Употребление алкоголя строго запрещено больным с алкогольной кардиопатией. Остальным можно употреблять небольшие дозы алкоголя (например, бокал вина или 50 мл более крепких напитков).
- Физические нагрузки
- Продолжительность и интенсивность физических нагрузок.
- Виды нагрузок, их продолжительность и интенсивность подбираются врачом в зависимости от выраженности сердечной недостаточности и некоторых других факторов. При физических нагрузках следуйте этим рекомендациям:
- Сами задавайте темп –нагрузки (упражнения) не должны утомлять Вас.
- Начинайте с разминки и упражнений на растяжение.
- Если врачом специально не предписано, лучше избегать следующих нагрузок: подъема грузов; изометрических нагрузок –упражнений, сопровождающихся сокращением мышц без движения конечностей или туловища; занятий ритмической гимнастикой; плавания; выраженных нагрузок, например, бега или бега трусцой.
- Только врач может сказать, какие виды нагрузок полезны для Вас
- Обычно это ритмические нагрузки продолжительностью от 5 до 30 минут, например, прогулка, занятия на велотренажере.
- Именно такие нагрузки укрепляют мышцы и позволяют предотвратить уменьшение массы тела.
Эти простые правила помогут Вам заниматься с удовольствием и пользой для организма:
- Никогда не делайте физические упражнения на полный желудок.
- Избегайте жары и холода.
- Летом лучше заниматься в утренние часы
- Зимой перенесите занятия в помещение
- Не занимайтесь упражнениями с поднятием тяжестей, избегайте контактных и соревновательных видов спорта.
- Старайтесь заниматься в одно и то же время суток. Сделайте тренировки частью своего рутинного распорядка.
- Ваше дыхание несколько ускорится во время тренировок. Если Вы почувствовали дискомфорт, прервитесь на короткое время, а затем возобновите занятия в более медленном темпе
- Не делайте упражнения, которые вызывают боль в груди, головокружение, чувство дурноты или затрудненное дыхание. При появлении этих симптомов немедленно прервите упражнения
- Не принимайте горячий душ сразу после упражнений. Сначала Вы должны остыть
- Выделите время на дневной отдых
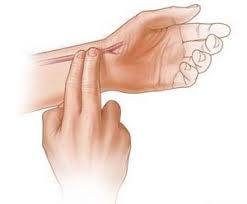
Во время нагрузок следите за своим пульсом.
Чем выше нагрузка, тем чаще бьется Ваше сердце.
- Спросите у врача, каков безопасный диапазон колебаний Вашего пульса. Чтобы нагрузки были безопасными, следите за своим пульсом
и старайтесь, чтобы он находился в безопасном диапазоне.
Разместите указательный и средний палец на внутренней стороне запястья и слегка прижмите их. Подсчитайте пульс в течение 15 секунд, а затем умножьте полученную цифру на 4. Это и будет частота сокращений
Вашего сердца за 1 минуту. Если у Вас имеется мерцательная аритмия, то данный метод подсчета пульса использовать нельзя, посоветуйтесь с врачом о том, как контролировать частоту сердечных сокращений в этом случае.
Важность отдыха. Люди, страдающие сердечной недостаточностью, нуждаются в отдыхе в течение дня. Прилягте на короткое время, приподняв ноги, или хотя бы, прерывайте выполнение ваших обычных дневных дел на 15–30 минут несколько раз в течение дня. Это даст Вам и Вашему сердцу необходимую передышку. Возможно Вам понадобится чередовать отдых и активность в течение дня.
- Общие правила лечения
- Не пропускайте прием препаратов, если Вы хорошо себя чувствуете!
- Для того чтобы сохранить хорошее самочувствие при сердечной недостаточности, большинство препаратов надо принимать постоянно!
- Прекращение приема лекарств может принести вред Вашему здоровью!
- Если Вы все-таки пропустили прием препарата, вслед за этим никогда
- не принимайте две дозы сразу!
Не экономьте и не растягивайте прием препаратов на более долгий срок, уменьшая дозу. Вы должны принимать дозы, которые оказывают наибольший эффект.
- Ведите «Дневник самоконтроля пациента с сердечной недостаточностью».
- Внесите в «Дневник медикаментозного лечения» полный перечень препаратов, которые Вы принимаете, с указанием доз и времени приема.
- Всегда держите этот «Дневник пациента» при себе.
- Если врач меняет лечение, не забудьте внести изменения в «Дневник». Большинство препаратов надо принимать постоянно!
- Постарайтесь привязать прием препаратов к каким-либо регулярным повседневным действиям, например, чистке зубов или просмотру телевизионных новостей.
- Вы можете установить будильник или таймер на то время, когда Вам нужно принимать лекарства
- Отмечайте на календаре время, когда Вам следует пополнить запас Ваших лекарств.
- Пополняйте свой запас заранее, не дожидаясь, когда препараты закончатся.
Хроническая сердечная недостаточность
и ваше психологическое состояние.
Для большинства людей стресс является реалией жизни. Этот термин был предложен в 1936 году канадским физиологом Гансом Селье. Он позаимствовал техническое понятие, означающее напряжение, нажим, давление, из науки о сопротивлении материалов, метко употребив его применительно к человеку.
Факторы, вызывающие стресс -стрессоры различны.
Усилие, напряжение, утомление, боль, унижение от публичного порицания, неожиданная необходимость максимально сосредоточиться, и даже крупный успех и очень радостное событие –любое из перечисленных состояний ведет к возможности возникновения стресса. Человеческий организм реагирует на стрессовую ситуацию стереотипно, одинаковыми биохимическими изменениями, назначение которых – справиться с возросшими требованиями.
Наше тело реагирует на стресс выделением особых «стрессорных» гормонов – адреналина и кортизола. Происходит учащение пульса и повышение кровяного давления, одновременно поднимается уровень сахара в крови.
Обычно это состояние продолжается ограниченное время, затем человек справляется с поставленной перед ним задачей и все изменения возвращаются к норме. Если стресс продолжается длительное время, ваше тело адаптируется к стрессу и эта адаптация приводит к возникновению таких состояний как повышенное артериальное давление, одышке, боли в мышцах и суставах и слабости.
Стресс и сердечная недостаточность связаны и способны взаимно усугублять друг друга. Стресс может усиливать проявления сердечной недостаточности и, с другой стороны, осознание наличия у вас сердечной недостаточности может вносить дополнительный вклад в стресс, который Вы испытываете.
Так как стресс является частью нашей жизни важно научиться справляться с ним. Попробуйте определить источник стресса. Разделите источники стресса на те, которые вы можете и не можете контролировать.
- Важно знать какие действия действительно способствуют расслаблению с точки зрения физиологии организма, а какие только усугубляют стрессорные воздействия. К расслабляющим воздействиям относятся: Прослушивание спокойной музыки. Чтение. Рыбалка. Релаксирующие практики.
- Попытка успокоиться за чашкой кофе, выкуриванием сигареты или бокалом вина только усугубят ваше состояние. Постарайтесь научиться говорить «Нет». Осознайте, что существуют лимиты активности, которую вы способны выполнять. Не забывайте смеяться.
Факты о депрессии
- Депрессия может быть одним из симптомов сердечной недостаточности и/или реакцией на факт определения у Вас этого заболевания.
- Симптомы депрессии и симптомы сердечной недостаточности могут быть похожи (слабость, снижение концентрации внимания, снижение интереса к сексу) и часто депрессия не распознается у больных сердеч-ной недостаточностью.
- Депрессия не имеет прямой связи с тяжестью течения сердечной недостаточности.
- Депрессия встречается более, чем у половины больных сердечной недостаточностью.
Сочетание депрессии и хронической сердечной недостаточности усугубляет течение последней, вызывая более частые госпитализации, и более тяжелую симптоматику.
Зав.отделением медицинской реабилитации В.А. Топораш
Статьи о здоровье и здоровом образе жизни
По мере распространения пандемии коронавируса мы получаем больше информации о том, как у разных людей проходит коронавирусная болезнь COVID-19. Так некоторые заболевшие коронавирусом имели легкую степень инфекции, другие – среднюю, тяжелую или критическую.
По мере распространения пандемии коронавируса мы получаем больше информации о том, как у разных людей проходит коронавирусная болезнь COVID-19. Так некоторые заболевшие коронавирусом имели легкую степень инфекции, другие – среднюю, тяжелую или критическую.
Рассматривая симптомы коронавируса, можно выделить кашель и температуру. Но, насколько сильным может быть кашель? Какая температура является серьезной? Как определить степень тяжести заболевания? Что означают степени тяжести коронавируса?
Пока нет четких руководств для пациентов, утверждающих, что врачи имеют в виду под легкой, средней или тяжелой формой тяжести COVID-19 . Появилось руководство по классификации болезни в исследовательских работах и ??эпидемиологических отчетах, но нельзя назвать его конкретным.
- Бессимптомная
- Легкая
- Средняя (умеренная)
- Тяжелая
- Критическая
Каждый из этих «уровней» заболевания встречается значительно реже, чем предыдущий (тяжелые случаи, реже, чем средние; средние в свою очередь менее распространены, чем легкие и т. д.).
Какая степень тяжести может развиться в случае заболевания COVID-19?
Большинство молодых и здоровых людей с большей вероятностью получат бессимптомную или легкую степень тяжести коронавирусной инфекции. Однако в последнее время поступают сообщения о тяжелых формах заболевания, включая смертельные случаи, у молодых людей. Шанс тяжелой степени заболевания у молодых людей низкий в процентном отношении, но не равен нулю.
https://www.youtube.com/watch?v=h63DBXX7ooM
Значительно больше шансов развития средней, тяжелой или критической степени тяжести коронавирусной инфекции в группах риска:
- За 60 лет (и еще в большей степени, если за 70).
- При наличии болезней сердца, легких, рака и химиотерапии, иммунодефицита.
- После трансплантации органа.
(Подробнее о том кто находится в группе риска)
Когда затрагивается огромное количество людей, они не все идеально вписываются в групповую классификацию тяжести коронавирусной инфекции. Но если симптомы преимущественно связаны с легкой формой заболевания, но с наличием одного или двух умеренных признаков средней тяжести, заболеванию соответствует степень «от легкой до средней».
Если симптомы в основном относятся к средней тяжести, но состояние ухудшается и появляются симптомы, которые кажутся «серьезными», обращайтесь за неотложной помощью.
Значительно больше шансов, что болезнь будет прогрессировать и перейдет в более тяжелую стадию для тех, кто находится в группе риска, особенно если за 60. Если вы находитесь в очень уязвимой группе и подозреваете, что у вас даже умеренная степень COVID-19, вам следует обратиться за медицинской помощью.
Бессимптомный COVID-19
Бессимптомное состояние означает отсутствие симптомов. Тем не менее, есть сообщения о потере обоняния у людей, не имеющих других симптомов. Технически это тоже является симптомом.
Если вы живете в доме с людьми с вероятной инфекцией COVID-19 и у вас нет симптомов, у вас может быть бессимптомное заболевание. Вы не будете знать наверняка, пока не проведете тест на коронавирус. Помните, что вся эта пандемия, вероятно, началась с одного случая. Не будьте распространителем .
Легкая тяжесть коронавирусной инфекции COVID-19
Вирус поражает в основном верхние дыхательные пути. Ключевые симптомы – температура с кашлем или без кашля.
Пациенты с легкой степенью заболеваниями имеют симптомы похожие на грипп – сухой кашель и умеренно повышенную температуру до 37,8 ° C. Иногда температура может быть лишь слегка повышена, а кашля может не быть совсем. Пациенты могут заметить, что им немного труднее дышать, чем обычно, при физической нагрузке, но у них нет переутомления от обычной домашней деятельности.
При легкой степени коронавирусной болезни COVID-19:
- Повышение температуры до 37,8 ° C.
- Утрата обоняния.
- Усталость , мышечные боли или головная боль .
- В некоторых случаях боль в горле или насморк.
- Нет выраженной одышки.
- Способность самостоятельно заботиться о себе (приготовление пищи и т.д.). Аппетит нормальный или в пределах нормы.
- Ухудшение психологического состояния (грусть, слезы) .
- Симптомы обычно длятся около 7-10 дней.
Большинство здоровых людей в возрасте до 60 лет, у которых есть симптомы, будут иметь эту форму коронавирусной болезни.
Большинство (81%) симптоматических случаев COVID-19 остаются легкими по степени тяжести. Тем не менее, состояние больных с легкой степенью заболевания может ухудшиться, иногда быстро, до средней, тяжелой и критической степени тяжести. Это более вероятно для групп риска.
Во второй части этой статьи мы рассмотрим умеренные, тяжелые и критические степени заболевания коронавирусом.
Когда обращаться за помощью
Ничто не заменит осмотр врача.
Тем не менее, подавляющее большинство больных с легкой или бессимптомной степенью инфекции не нуждаются в медицинской помощи и могут лечиться дома. Есть некоторые обстоятельства, при которых необходимо обратиться к врачу:
Если вы находитесь в группе риска, обратитесь за медицинской помощью. Это относится ко всем, кто находится в самоизоляции. Вам следует обратиться к врачу (по телефону), если у вас появились симптомы COVID-19, и вы находитесь в группе риска.
Если у вас есть симптомы, которые ухудшаются, обратитесь за помощью. Это особенно важно, если у вас есть какие-либо из симптомов тяжелой формы.
Средняя тяжесть COVID-19
- При средней тяжести коронавирусной инфекции воспаление переходит ниже в легкие, поэтому симптомы респираторных заболеваний, такие как кашель, более выражены.
- У пациентов с умеренным COVID-19 возникает воспаление в бронхиолах – сильная одышка и тенденция к учащенному сердцебиению, особенно при движении.
- С умеренным COVID-19:
- Может быть более сильный кашель.
- Температура, скорее всего, достигнет или превысит 37,8 ° C.
- Одышка от физической нагрузки, даже при подъеме по лестнице, но не до такой степени, чтобы вызвать тревогу. В неподвижном состоянии одышки нет.
- Незначительная боль при длительном кашле, но отсутствует постоянная боль.
- В течение нескольких дней кашель может быть очень стойким, много раз в час.
- Сон может быть несколько нарушен кашлем, но не возникает одышка в постели.
- Может быть понос (диарея). Тошнота и рвота, однако, маловероятны.
- Может быть головная боль.
- Могут появиться ранние признаки воспаления легких – одышка, более сильная чем в легкой степени (проявляется только при физической нагрузке).
- Ощущение усталости, но есть возможность обслуживать себя.
- Сухость при дыхании через открытый рот. Но моча бледно-желтого цвета, обезвоживания нет.
- Возможность читать или смотреть телевизор без одышки, разговаривать по телефону.
- Аппетит может быть снижен.
- В течение нескольких дней уставшее состояние, нежелание покидать постель.
- Ухудшение психологического состояния.
- Умеренный COVID-19 очень распространен. Обычно болезнь длится около 7-14 дней.
Немедленно обратитесь за помощью если:
- У вас есть эти симптомы, но вам все труднее дышать
- Вы не можете выполнять основные дела – принимать душ, готовить пищу и есть.
- Вы не можете говорить целыми предложениями, не делая лишних вдохов.
Тяжелая степень COVID-19
На этом недатированном изображении, предоставленном Mount Sinai Hospital в марте 2020 года, показана компьютерная томография 65-летнего мужчины из Китая с COVID-19. Пневмония, вызванная новым коронавирусом, может проявляться как характерные мутные пятна на внешних краях легких, обозначенные стрелками.
Тяжелая степень коронавирусной инфекции COVID-19 означает, что это пневмония, воспаление легких, вызванное вирусом в крошечных воздушных мешочках (альвеолах).
Тяжелая степень COVID-19 более вероятна у пациентов старше 60-и лет или при наличии тяжелых заболеваний. Здоровые и молодые люди гораздо реже могут получить тяжелую степень заболевания.
У пациентов с тяжелой степенью заболеваниями отмечается сильная одышка (при небольшой физической нагрузке или даже в состоянии покоя). Они не в состоянии закончить предложение без лишних вдохов или вообще не могут говорить. Так как уровень кислорода в крови падает, они дышат быстрее.
Врачи измеряют частоту дыхания при оценке этого состояния. Обычно взрослые дышат со скоростью 12-18 вдохов в минуту. При пневмонии частота вдохов повышается, иногда заметно.
При подобных симптомах следует немедленно обратиться за медицинской помощью.
При тяжелом течении КОВИД-19:
- Заметно затруднено дыхание.
- Одышка даже в состоянии покоя.
- Невозможность произнести предложение без дополнительных вдохов.
- Тяжесть при дыхании.
- Боль в спине, животе или груди при дыхании.
- Высокая температура.
- Невозможность успокоить дыхание.
- Отсутствие аппетита и жажды.
- Плохое самочувствие, нежелание читать или смотреть телевизор.
- Другие думают, что вы в замешательстве.
Другие распространенные симптомы пневмонии COVID-19 включают (у вас не обязательно могут быть все или даже большинство из них):
- Быстрое и поверхностное дыхание.
- Быстрое сердцебиение.
- Нездоровый внешний вид.
- Пониженное артериальное давление.
Критическое состояние COVID-19
При тяжелой пневмонии может развиться состояние, называемое тяжелый острый респираторный синдром (ТОРС).
Небольшие воздушные мешочки в легких становятся настолько воспаленными и влажными, что склонны прилипать, и сурфактант не может выполнять свою работу, так как в альвеолах слишком много воспалительной жидкости, образовавшейся из-за вирусов.
В таком случае необходимо искусственное дыхание. Для этой цели нужен аппарат искусственной вентиляции легких.
Наиболее опасно в критическом состоянии, если развивается сепсис (заражение крови). Другие органы перестают работать, что может привести к смерти.
Шансы, что в результате заражения коронавирусом молодой здоровый человек окажется в критическом состоянии низкие, но не равны нулю. В то время, как подавляющее большинство здоровых молодых людей не оказывается в критическом состоянии в случае коронавируса, вы никогда не можете быть уверены, что это не случится с вами.
- Большинство пациентов пожилого возраста также не доходят до критической степени тяжести COVID-19, но у значительной их части болезнь прогрессирует. Риск возрастает с возрастом
- Вы можете пережить критический COVID-19 с помощью интенсивной терапии в больнице, но даже этого не всегда достаточно, как мы видим на примерах во всем мире.
- Вам следует немедленно позвонить по номеру экстренной помощи, если вы считаете, что у вас или у ваших близких есть симптомы тяжелой или критической степени коронавируса COVID-19.
- Доктор Мэри Лоут (Великобритания)
- Перевод с английского
- Источник
Приложение. Степень поражения легких при коронавирусе
Источник https://medradiology.moscow/f/rentgen_kriterii_dif_diagnostiki_vospalitelnyh_izmenenij_ogk_covid.pdf
Тяжесть поражения легких на МСКТ коррелирует с тяжестью заболевания.
Суть метода заключается в подсчете процентов вовлечения в патологический процесс каждой из пяти долей легких:
- < 5% вовлечено
- 5% -25% вовлечено
- 26% -49% вовлечено
- 50% -75% вовлечено
- > 75% вовлечено
- Общий балл по МСКТ является суммой индивидуальных показателей доли и может варьироваться от 0 (отсутствие вовлечения) до 25 (максимальное вовлечение), когда все пять долей вовлечены более чем на 75%.
- Процент поражения легких может быть рассчитан путем умножения общего балла на 4.
- Пример: 1-доля поражено 20% 2- балла, 2-ая доля 20% – 2 балла, 3 доля поражено 4% – 1 балл, 4- я доля поражено 50% – 4 балла, 5- я доля 30% – 3 балла
- Общий процент поражения легких = (2+2+1+4+3)x4=48% (округляется до 50%)
Частые простуды – признак сниженного иммунитета
Частые простудные заболевания кого угодно могут выбить из колеи. Если человек постоянно болеет, его жизнь превращается в сплошные таблетки, капли и горчичники, а бесконечные больничные листы не прибавляют ему ни любви начальства, ни, само собой, каких-либо надежд на карьерный рост. Какова же может быть причина частых простуд и как с ней можно бороться?
Часто болеющими считаются люди, переносящие 6 и более простудных заболеваний в год, а причина простудных заболеваний почти всегда – в вирусной инфекции.
Особенно досаждают вирусы малышам, в настоящее время таких детей педиатры вносят в особую группу «ЧБД» (часто болеющие дети) и ведут за ними особое наблюдение.
Как правило, по мере роста и взросления дети болеют все реже, во взрослом же возрасте здоровый человек в идеале не должен болеть чаще двух раз в год, причем причины этих болезней должны лежать в плоскости сезонных эпидемий гриппа и ОРВИ.
Увы, к сожалению, мало кто из нас сегодня может похвастать столь крепким здоровьем – по статистике среднестатистический россиянин переносит 3-4 простудных заболевания в год, а жители больших городов, в частности москвичи, болеют еще чаще. И прежде всего это связано с ослаблением иммунитета, которому способствует целый ряд факторов.
Что такое иммунитет
Упрощенно говоря, это линия обороны нашего организма, а именно комплексная его реакция, направленная на защиту от внедрения агрессивных чужеродных агентов: вирусов, бактерий с их токсинами, паразитов, донорских тканей, а также собственных клеток, трансформировавшихся вследствие каких-то патологических процессов (например, онкологических) и т.д.
Любое вторжение чужеродного материала (его мы называем антигеном) немедленно вызывает т.н. клеточный иммунный ответ, выражающийся в выработке специальных клеток-фагоцитов, которые захватывают и нейтрализуют антиген.
Но это не единственная линия обороны. Еще существует и иммунитет гуморальный, в соответствии с которым антиген обезвреживается специальными химически активными молекулами – антителами.
Такими антителами служат специальные сывороточные белки крови, которые называются иммуноглобулинами.
Третья стратегия защиты организма состоит в так называемом неспецифическом иммунитете.
Это барьер, образуемый нашей кожей и слизистыми оболочками, а также наличие специальных, разрушающих микроорганизмы, ферментов в жидкостных средах организма.
Если же вирус проник в клетку, это не значит, что он победил – у человека с сильным иммунитетом в ответ на это вырабатывается специальный клеточный белок интерферон, что как раз сопровождается высокой температурой.
Как видите, природой предусмотрено множество возможностей, чтобы защититься от агрессии вирусов и бактерий. Но мы не случайно упомянули, что наш современник, и особенно житель мегаполиса, как правило, не может похвастать сильным иммунитетом. И на это есть свои причины.
Отчего иммунитет снижается
Самая глобальная причина снижения иммунитета – этот наш пресловутый неправильный образ жизни.
- Питание с преобладанием жирных рафинированных продуктов, простых углеводов, канцерогенов (копчености и жареные блюда). Сюда же относим переедание.
- Недостаток физических нагрузок. Наше тело рассчитано на значительную двигательную активность – все его системы и механизмы правильно работают только при соблюдении этого условия! Что же делаем мы? Преимущественно лежим и сидим.
- Загрязнение окружающей среды. Воздух с вредными примесями (а особенно смог как, например, был в Москве минувшим летом), хлорированная вода, обилие бытовых химикатов, нитраты и прочие добавки в продуктах ежедневно «бомбардируют» нас, выступая агрессивными захватчиками. Электромагнитные излучения, повышенный уровень шума относим сюда же.
- Постоянный стресс, волнения, связанные с необходимостью не потерять свой заработок, обеспечить своей семье достойное существование, а также хроническая усталость и недосыпание как следствие перегруженного рабочего дня и обязанностей по дому.
- Вредные привычки, а именно, курение и алкоголь.
- Многие ученые склоняются сегодня к мнению, что на иммунитет негативно влияет стерильность нашей жизни. Все, начиная от кипяченых сосок и бутылочек для малыша и заканчивая антибактериальным мылом для рук и антибиотиками при самом слабом кашле, не дает иммунитету пройти «тренировку» в борьбе против какого-то минимума патогенных микробов, благодаря которой он только укрепляется (по аналогии с воздействием прививки).
- Иммунитет расслабляется и вследствие рафинированности жизни современника. Теплая одежда, жаркий обогрев жилища, ни малейшего сквознячка – все это приводит лишь к одному. Свежий ветерок и дождик, а вы как раз оказались не в своей теплой уютной машине, а как назло, на улице, и – простуда обеспечена.
- Причиной могут быть и паразитарные заболевания. Например, глистная инвазия, лямблиоз.
- И, наконец, иммунитет тесно и взаимообразно связан с состоянием микрофлоры кишечного тракта. Недостаток бифидо- и лактобактерий неизбежно влечет за собой снижение иммунитета и как следствие частые ОРВИ и аллергические заболевания.
Признаки снижения иммунитета
- Конечно же, частые простуды
- Обострение хронических заболеваний
- Повышенная утомляемость, сонливость и слабость
- Нервозность, агрессивность, раздражительность
- Нарушения работы ЖКТ: метеоризм, запоры, слабый стул
- Неудовлетворительное состояние кожи: сухость, шелушение, прыщи, воспаления и пр.
Один из этих признаков или все они вместе должны заставить вас принять превентивные меры и помочь своему иммунитету. Есть многочисленные методы и способы поднять иммунную защиту своего организма. И все они делятся на физиологические и фармакологические.
Физиологические методы поднятия иммунитета.
- Питание должно в обязательном порядке содержать животные и растительные белки (без них клетки иммунной системы работают плохо), и весь спектр витаминов и минералов, особенно витамины С, А, Е и витамины группы В.
Белки содержаться в мясе, рыбе, яйцах, бобовых, орехах. Витамины группы В также в мясе и печени, сырых желтках, молочных продуктах, хлебе грубого помола и отрубях, семечках и орехах.
В пророщенных зернах пшеницы, растительном масле и авокадо – много витамина Е.
Витамин А содержится в любых ярко окрашенных овощах и фруктах: моркови, помидорах, абрикосах, тыкве, паприке, также много его в сливочном масле, яйцах, печени.
Витамин С содержится в цитрусовых, киви, квашеной капусте, клюкве, шиповнике. Достаточное количество этих витаминов – залог хорошего состояния клеток иммунной системы.
Не менее важно регулярно пить кисломолочные напитки для поддержания микрофлоры кишечника.
- Режим дня и физическая активность. Организмунужен сон не менее 8 часов в сутки, вменяемый рабочий график без переработок за полночь, обязательны занятия спортом (особенно хороши зимние виды и плавание), длительные прогулки в любую погоду. Квартиру надо часто проветривать, а спать – при открытой форточке.
- Закаливание. Методик закаливания очень много. Это и прохладные ножные ванны, и обливания прохладной водой, и хождение босиком по траве. Самое главное – начинать в теплое время года, чтобы к зимним холодам можно было отказаться от вашего любимого шерстяного шарфа, в котором так жарко, но без него вы боитесь «простудиться».
Фармакологические методы поднятия иммунитета
- Профилактический прием 2-3 раза в год природных адаптогенов: элеутерококка, золотого корня, женьшеня, эхинацеи, алоэ. Согласно дозировке, обозначенной на упаковке, принимайте эти настойки утром и вечером. Вечером же заваривайте мелиссу или пустырник, чтобы снизить влияние стресса на ваш иммунитет.
- Профилактически, а особенно в период массовых сезонных эпидемий можно принимать гомеопатические средства для повышения иммунитета, коих сейчас в аптеках достаточно.
- 2-3 раза в год пропивать курс (4-6 недель) пробиотиков ( линекс, бифидумбактерин и пр.)
- Вопрос о применении серьезных имунномодуляторов, таких как бронхомунал, рибомунил и т.п. обязательно решайте только с врачом-иммунологом!
Усталость надпочечников
Наверняка каждый из нас в последнее время сталкивался с упоминанием синдрома “усталости надпочечников” в интернете. Все большее число пациентов на приеме эндокринолога утверждают, что у них имеется это состояние. Для того, чтобы разобраться, что на самом деле беспокоит пациента и помочь ему наилучшим образом, специалистам нужно хорошо представлять, что обычно подразумевается под понятием “усталость надпочечников”.
Современная медицина отрицает существование такого состояния, однако врачи безусловно должны серьезно относиться к жалобам и симптоматике таких пациентов.
По словам президента Общества эндокринологов Lynnette Nieman, доктора медицинских наук, старшего исследователя Национального института диабета, болезней органов пищеварения и почек: “Наша задача — быть хорошими активными слушателями, чтобы определить, существует ли истинное расстройство здоровья, скрывающееся среди многочисленных жалоб. Очень важно относиться к человеку всерьез, а не отмахиваться от него и говорить, что нет такого понятия как усталость надпочечников. Этих людей действительно что-то беспокоит, наша задача понять, что именно». Чаще всего, пациент уже обращался к натуропату, который заинтересован в этом состоянии, и принимает биологически-активные добавки с неизвестным составом для лечения.
Что же такое усталость надпочечников?
По мнению приверженцев этой теории, постоянный стресс (выработка гормонов — особенно кортизола) создает чрезмерную нагрузку на надпочечники — и железы выгорают.
Отсутствие должного количества гормонов надпочечников, якобы возникающее в итоге, приводит к появлению множества общих симптомов: усталость, проблемы с засыпанием или пробуждением, а также потребность в стимуляторах, таких как кофеин, чтобы сохранять бодрость днем.
Благодаря быстрому ритму современной жизни, многие люди находятся в состоянии постоянного стресса и лишены полноценного сна, в этой ситуации легко понять пользу понятия, которое объясняет эти симптомы и определяет тактику лечения данного состояния.
Ошибочность этой логики заключается в том, что нет никаких доказательств того, что стресс повседневной жизни может оказывать такое влияние на надпочечники. «Эндокринологи полагают – и это правильно — что при стрессе надпочечники работают усерднее и продуцируют больше кортизола, а не меньше», — говорит Theodore C.
Friedman, доктор медицинских наук, заведующий отделением эндокринологии, обмена веществ и молекулярной медицины в Университете медицины и науки Charles R. Drew в Лос-Анджелесе. Friedman говорит, что пациенты могли узнать о своем заболевании от натуропатов, хиропрактиков, врачей функциональной диагностики и врачей-косметологов.
Происхождение мифа
На сайте хиропрактика и натуропата James L. Wilson (натуропат, хиропрактик, обладатель степени PhD), говорится, что он придумал термин «усталость надпочечников» в 1998 году «для определения сниженной функции надпочечников, вызванной стрессом, и для отличия ее от болезни Аддисона».
По мере того, как многие другие натуропаты брали на вооружение этот диагноз, он широко распространялся по всему Интернету. На веб-сайте Wilson отмечается, что «обычная медицина еще не признает усталость надпочечников как особый синдром».
И действительно, в обзоре литературы, опубликованном в прошлом году в BMC Endocrine Disorders, сообщается, что не найдено никакого подтверждения тому, что «усталость надпочечников» действительно существует.
Усталость надпочечников не признается Обществом эндокринологов или другими эндокринологическими сообществами, в отличие от надпочечниковой недостаточности.
Одна из очевидных проблем концепции утомления надпочечников заключается в том, что эти симптомы не соответствуют симптомам надпочечниковой недостаточности, хотя есть некоторые совпадения.
По мнению сторонников существования “усталости надпочечников” ее симптомы в основном неспецифичны, и включают в себя слабость, иногда настолько сильную, что человеку сложно встать с кровати; нарушение сна; чувство беспокойства, нервозности или истощения; потребность в соленых и сладких продуктах; и «проблемы с кишечником» По большей части, эти симптомы не соответствуют симптомам хронической надпочечниковой недостаточности, которая характеризуется потерей веса, болью в суставах, анорексией, тошнотой, рвотой, диареей, сухой кожей, низким артериальным давлением и утомляемостью.
Лечение симптомов
Впрочем, врачи, отрицающие существование “усталости надпочечников” считают, что ко всем симптомам, приписываемым этому состоянию, следует относиться серьезно. Lynnette Nieman и Theodore C.
Friedman объясняют пациентам, что они признают комплементарную медицину, но определение усталости надпочечников не соответствует общепринятому пониманию того, как работают надпочечники.
Nieman рекомендует тщательно проанализировать и изучить возможные причины каждого симптома или группы симптомов: «Я предлагаю, чтобы мы работали совместно с врачами первичного звена для исключения потенциальных расстройств, таких как анемия, обструктивное апноэ сна, синдром раздраженной толстой кишки, депрессия или тревожное расстройство, диабет, другие системные заболевания, плохое питание, стресс на работе или дома или перетренированность».
Лабораторные исследования — важная часть диагностики. Пациентам часто рекомендуют сдавать на анализ слюну для определения уровня кортизола, поэтому Nieman рассказывает своим пациентам, что этот анализ не считается надежным в данной ситуации.
Стандартным анализом является стимуляция выработки кортикотропина (АКТГ) — если надпочечники могут реагировать на стимуляцию, высвобождая кортизол, это опровергает теорию о том, что железы “устали”.
Friedman говорит, что часто натуропаты настолько сосредоточены на кортизоле и гипотезе усталости надпочечников, что упускают из виду реальные проблемы — пациенты с такими жалобами могут страдать от различных состояний, включая легкую анемию, проблемы с щитовидной железой, дефицит гормона роста и симптомы менопаузы.
Например, некоторые симптомы, описанные на веб-сайтах по надпочечниковой усталости — головокружение при стоянии, затуманенность сознания и желание потребления соли — могут быть связаны с низким уровнем альдостерона. Поэтому Friedman часто проверяет у пациентов уровни альдостерона и ренина, для уточнения особенностей их ведения: рекомендовать им получать большее количество соли с пищей или проводить медикаментозную терапию.
Синдром лентяя
Но Nieman говорит, что у многих из этих пациентов с генерализованными симптомами есть “то, что я называю «синдром лентяя»”, что означает, что люди детренируются, если они не выполняют упражнения.
Другие не приспособлены к темпу современной жизни, можно сказать, что их «жизнь — это тяжелый синдром». «На самом деле многие люди подчеркивают, что не заботятся о себе.
Для этих пациентов рекомендации натуропатов имеют значение, когда они направлены на необходимость улучшения образа жизни, употребления здоровой пищи, достаточного количества отдыха, минимизации стрессовых ситуаций».
Сомнительные добавки
Часто натуропаты рекомендуют сомнительные добавки. На веб-сайте Wilson продаются надпочечниковые добавки — «оригинальные формулы доктора Wilson». «Квартет утомления надпочечников» стоит около 200 долларов США за 30-дневный курс при минимальных рекомендуемых дозах. На веб-сайте отмечается, что формула продуктов «открыта доктором James L.
Wilson для людей, страдающих от усталости надпочечников», однако, сайт усеян сносками, которые приводят читателя к небольшому предупреждению: «Эта формула не была оценена Управлением по контролю за продуктами и лекарствами. Этот продукт не предназначен для диагностики, лечения, лечения или профилактики каких-либо заболеваний».
Nieman говорит, что, поскольку эти добавки не регулируются или не одобряются Управлением по контролю за продуктами и лекарствами, нет никакого способа узнать, что в них, поэтому она рекомендует пациентам прекратить их принимать.
Иногда пациенты принимают измельченные бычьи надпочечники, а Friedman даже видел пациентов, которым от “усталости надпочечников” давали гидрокортизон. Friedman говорит, что видит консультации пациентов, предполагающих у себя “усталость надпочечников” как возможность «оптимизировать здоровье пациента».
Некоторые из проблем связаны с несбалансированным питанием, отсутствием физических упражнений и здорового сна. «Вы можете помочь своим пациентам избавиться от жалоб порекомендовав им изменить образ жизни», — говорит он.
Nieman обычно отвечает пациентам на просьбу избавить их от “усталости надпочечников” так: «Я не думаю, что ваши надпочечники на самом деле работают плохо, но некоторые из ваших симптомов обратимы и я могу помочь избавиться от них». Таким образом, пациенты принимают ее точку зрения и могут отказаться от диагноза «усталость надпочечников».
Источник:





Оставить комментарий