Эктопия шейки матки — это атипичное расположение цилиндрического (кубического) эпителия, выстилающего цервикальный канал изнутри, на влагалищной порции шейки матки, в норме покрытой плоским эпителием. Неосложненная эктопия шейки матки не дает клиники; при осложненной отмечаются бели, контактные кровянистые выделения, зуд в области гениталий, диспареуния. Эктопия шейки матки обнаруживается при гинекологическом осмотре; диагноз уточняется с помощью расширенной кольпоскопии, цитологического исследования соскоба, при необходимости — биопсии. Лечение неосложненной эктопии не проводится; при осложненных формах назначается этиотропная терапия, выполняется деструкция измененных очагов.
N86 Эрозия и эктропион шейки матки
Для обозначения эктопии шейки матки гинекология нередко использует термины псевдоэрозия, ложная эрозия, эндоцервикоз, железистомышечная гиперплазия.
В норме влагалищную часть шейки матки, доступную осмотру в зеркалах, снаружи покрывает многослойный плоский эпителий, тогда как изнутри шеечный канал имеет выстилку из цилиндрического эпителия.
При эктопии шейки матки граница перехода цилиндрического эпителия в плоский смещается в область наружного зева, располагаясь по его окружности или локально.
Эктопия шейки матки выявляется у 40% женщин; у 11,3% пациенток данная особенность является врожденной. Максимальная частота эктопии шейки матки (40-50%) наблюдается у женщин младше 30 лет. Сама по себе эктопия никогда не переходит в рак шейки матки, однако на ее фоне вероятность развития злокачественного процесса повышается.
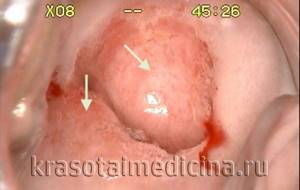
Эктопия шейки матки
В пубертатном и раннем репродуктивном периоде эктопия шейки матки расценивается как функциональная особенность, в основе которой лежит относительная гиперэстрогения.
Выявление псевдоэрозии при беременности также считается физиологическим состоянием, обусловленным изменением гормональной функции яичников.
Различные теории, объясняющие возникновение эктопии шейки матки, связывают этот процесс с дисгормональными, воспалительными, иммунологическими, травматическими факторами.
- Теория воспаления. Образование эктопии объясняет рецидивирующими вагинитами и эндоцервицитами, вызываемыми стрептококками, кишечной палочкой, возбудителями ИППП (микоплазмоза, гарднереллеза, уреаплазмоза, хламидиоза, папилломавирусной инфекции) и др. Патологические выделения, воздействующие на влагалищную часть шейки матки, вызывают десквамацию плоского эпителия с образованием на его месте истинной эрозии. В течение 1-2 недель эпителий эндоцервикса распространяется на поверхность эрозии, покрывая ее, и на месте последней образуется участок эктопии. Инфицированию шейки матки способствуют: родовые травмы, повреждения шейки при выполнении медицинских абортов, травматизация при использовании барьерной контрацепции и спермицидных средств.
- Иммунологическая теория. Рассматривает в качестве ведущего этиологического момента снижение общих защитных функций. К образованию приобретенной эктопии шейки матки предрасполагает ранняя половая жизнь, частая смена половых партнеров, наличие хронической экстрагенитальной патологии (сахарного диабета и др.), многократные роды, курение.
- Гормональная концепция. Связывает развитие эктопии шейки матки с дисфункцией яичников. Подмечено, что эктопия шейки матки часто встречается при эндометриозе, фиброме, гиперплазии стромы яичников, нарушениях менструального цикла, раннем становлении менархе и др. состояниях, обусловленных гиперэстрогенией.
Гистологически различают железистую, папиллярную эктопию шейки матки и псевдоэрозию с плоскоклеточной метаплазией. При железистой эктопии выявляются скопления желез с разветвленной сетью железистых ходов, признаки воспаления. При папиллярной эктопии имеет место разрастание компонентов стромы и образование сосочковых структур, покрытых цилиндрическим эпителием.
Заживление эктопии шейки матки сопровождается обратным замещением цилиндрического эпителия клетками зрелого плоского эпителия, т. е. формированием зоны трансформации. В этот процесс вовлекаются резервные клетки, которые в результате дифференцировки сначала превращаются в незрелый, а затем зрелый метапластический эпителий.
Проведение кольпоскопии позволяет различать незаконченные и законченные зоны трансформации. При неблагоприятных воздействиях клеточная метаплазия может обрываться, приводя к рецидиву эктопии шейки матки. В случае перекрытия метапластическим слоем клеток устья шеечных желез формируются ретенционные кисты шейки матки (наботовы кисты).
По происхождению различают врожденную и приобретенную эктопию шейки матки. В случае нарушения взаимоотношений эпителиальных и стромальных элементов шейки матки эктопия трактуется как эктропион. Характер течения псевдоэрозии может быть рецидивирующим; клиническая форма — неосложненной и осложненной.
- Неосложненная. Современная кольпоскопическая номенклатура рассматривает неосложненную эктопию шейки матки как нормальные данные и вариант физиологического состояния.
- Осложненная. Такое течение эктопии шейки матки, как правило, связано с кольпитами и цервицитами, вызванными инфекцией.
Неосложненная эктопия шейки матки не вызывает симптоматики и, как правило, диагностируется при профилактическом осмотре гинеколога.
В 80% случаев наблюдаются осложненные формы эктопии шейки матки, сочетающиеся с воспалениями или предраковыми изменениями (дисплазией, лейкоплакией, полипами шейки матки).
При наличии эндоцервицита или кольпита отмечается выделение белей, зуд, диспаурения, контактные кровотечения. Первичные нарушения, приводящие к эктопии шейки матки, могут вызывать расстройства менструального цикла или бесплодие.
Наличие врожденной эктопии шейки матки, как правило, устанавливается при первичном обращении к гинекологу. В случае диагностики приобретенной псевдоэрозии учитывается ее образование на ранее неизмененной поверхности шейки матки.
- Гинекологическое исследование. При визуальном осмотре на кресле в области наружного зева виден ярко-красный очаг эктопии, имеющий неправильные очертания. Прикосновение инструментом к участку псевдоэрозии может вызывать легкую кровоточивость.
- Кольпоскопия. При выявлении эктопии шейки матки показано проведение расширенной кольпоскопии. В процессе исследования выявляется атипичный участок, представленный цилиндрическим эпителием и зонами трансформации. В 40% случаев при проведении пробы Шиллера определяется аномальная кольпоскопическая картина: лейкоплакия, мозаика, пунктация, йоднегативные зоны. Обнаружение данных признаков диктует необходимость углубленного обследования пациентки.
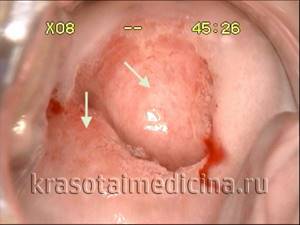
Кольпоскопия, уксусная проба. Эктопия призматического эпителия шейки матки
- Анализы. В ходе диагностики выполняется микроскопия, бактериологический посев, ПЦР-исследование отделяемого шейки матки. Обязательным при эктопии шейки матки является цитологическое исследование соскоба, которое позволяет выявить наличие клеток плоского и цилиндрического эпителия, признаков воспаления.
- Биопсия. В случае выявления аномальной кольпоскопической и цитологической картины требуется проведение биопсии шейки матки или раздельного диагностического выскабливания (РДВ) с гистологическим исследованием.
Для изучения функции яичников выполняются функциональные тесты, исследуется гормональный статус. При выявлении гормональных нарушений осуществляется консультация гинеколога-эндокринолога. Дифференциальную диагностику эктопии проводят с истинной эрозией и раком шейки матки.
При неосложненной врожденной эктопии шейки матки лечение не проводится; за пациенткой устанавливается динамическое наблюдение, позволяющее своевременно выявить отклонения в развитии псевдоэрозии.
Лечение осложненных форм эктопии шейки матки проводится с учетом имеющихся изменений.
Назначается этиотропная противовирусная и противовоспалительная терапия, производится грамотный подбор контрацепции, коррекция иммунных и гормональных нарушений.
После купирования инфекционного процесса выполняется деструкция очагов эктопии шейки матки методами криогенного воздействия, радиохирургии, лазерной коагуляции, диатермокоагуляции, химической коагуляции. При выявлении ov. Nabothi производится вскрытие кист шейки матки. В случае обнаружения лейкоплакии, дисплазии, полипов, эндометриоза шейки матки показано соответствующее лечение данных состояний.
При выявлении псевдоэрозии для исключения развития патологических предраковых процессов показан регулярный кольпоцитологический контроль. При эктопии шейки матки прогноз благоприятный.
Предупредить развитие эктопии шейки матки позволяет проведение профилактических медицинских осмотров, коррекции нарушений иммунного и гормонального гомеостаза, своевременное лечение половых инфекций и воспалений, повышение культуры сексуальных отношений, щадящее выполнение гинекологических манипуляций.
Цервикальная эктопия и хронический цервицит
Наши преимущества:
- Онлайн-консультация от 600 рублей
- Недорого прием врача от 900 рублей
- Срочно анализы в день обращения от 20 минут до 1 дня
- Близко 5 минут от метро Варшавская и Чистые пруды
- Удобно работаем каждый день с 9 до 21 каждый день (включая праздники)
- Анонимно!
Цервикальная эктопия и хронический цервицит очень часто выявляются одновременно. Они имеют аналогичные причины возникновения и весьма часто провоцируют развитие друг друга. Одновременное наличие этих двух заболеваний образует высокий риск различных осложнений, среди которых выделяются дисплазии, полипы шейки матки и цервикального канала, а также злокачественные опухоли.
Эти патологии нуждаются в обязательном лечении. Медицинский центр «Частная практика» располагает современным оборудованием и лабораторией, благодаря чему проводит точнейшую диагностику таких заболеваний. Тактика лечения выбирается врачами-гинекологами клиники исходя из данных исследований, выявленных причин и стадии заболеваний.
Как известно, цервикальный канал шейки объединяет влагалище с маткой. Но, кроме этого, переходная часть репродуктивной системы призвана защитить полость матки от проникновения вредных микроорганизмов.
При неблагоприятных условиях шейка матки и, в частности, цервикальный канал лишаются своих защитных свойств, подвергаясь воспалению, или, говоря медицинским языком, «цервициту». Чаще всего причиной заболевания является инфекция.
Недуг начинается с острой формы, которая при отсутствии лечения переходит в хроническую стадию.
Если в норме плоский эпителий шейки матки имеет бледно-розовый цвет и гладкую поверхность, то в результате патологических процессов он приобретает припухлость и воспаленный вид.
Именно такую картину имеет цервикальная эктопия, при которой цервикальный эпителий разрастается и выходит в просвет влагалища.
Патология нередко именуется «псевдоэрозия» и может развиться самостоятельно или в результате хронического цервицита.
Эти две патологии часто имеют схожие причины образования, поэтому выделим основные предрасполагающие факторы:
- беспорядочная половая жизнь;
- изменение гормонального фона;
- снижение иммунитета;
- изменение влагалищной микрофлоры в силу недостаточной гигиены;
- воспаление влагалища (кольпит, вагинит) или наружных половых органов (вульвит);
- некорректный прием антибиотиков;
- сопутствующие заболевания, например, болезни мочевыделительной системы.
В силу таких неблагоприятных факторов создаются условия для размножения патогенной микрофлоры и ее влияния на шейку матки. Инфекция может захватить как наружную часть, так и цервикальный канал.
Возбудителями инфекции могут быть как специфические, так и неспецифические микроорганизмы. При хроническом цервиците и эктопии часто причиной являются хламидии, но могут быть и вирус герпеса, трихомонада, дрожжевые грибки или другая патогенная микрофлора.
Наиболее опасными являются папилломавирусы, которые могут привести к предраковым состояниям.
Цервицит с эктопией могут иметь следующие признаки:
- густые, слизистые влагалищные выделения, которые могут иметь неприятный запах или примесь гноя;
- неинтенсивные боли внизу живота тянущего характера;
- боли во время половой близости, после чего могут быть кровяные выделения;
- общая слабость, повышенная температура тела, рези при мочеиспускании.
При хронической форме цервицита признаки чаще всего стертые. В целом клиническая картина зависит от вида возбудителя.
Своевременное обнаружение этих патологий является залогом благополучного исхода.
В нашей клинике диагностика начинается с консультации гинеколога, которая включает в себя осмотр в кресле с зеркалами и обзорной кольпоскопией. Мероприятие стоит 1200 руб.
и позволяет обнаружить гиперемию тканей шейки, отечность и другие проявления воспаления. Для установления причины врач назначает следующие обследования:
- исследование мазка из цервикального канала. Стоимость экспресс-анализа в нашем центре составляет 900 руб. (результаты можно узнать в течение 20 минут);
- посев на микрофлору и определение чувствительности патогенной флоры к антибактериальным препаратам;
- при необходимости биопсия тканей шейки. В зависимости от метода забора биоматериала стоимость исследования начинается от 4000 руб.;
- ПЦР-диагностика на все виды половых инфекций;
- цитоморфологическое исследование;
- УЗИ органов малого таза.
Помимо этих исследований гинеколог может назначить дополнительные уточняющие анализы. Например, определение гормонального фона, анализ крови и мочи.
Даже если вас ничего не беспокоит, мы настоятельно рекомендуем минимум раз в год проходить осмотр у гинеколога, чтобы не допустить развития опасных патологий шейки матки.
Нужно помнить, что цервицит с эктопией не всегда имеют яркие проявления и обнаруживаются случайно во время профосмотра.
Вовремя выявленный воспалительный процесс и грамотный подход к лечению позволяют быстро все устранить без рецидивов.
Высококвалифицированные врачи нашей клиники в первую очередь принимают меры для купирования воспаления и уничтожения возбудителя инфекции. Для каждой пациентки подбирается индивидуальная схема терапии. Параллельно с антибактериальной терапией проводится корректировка гормональных и иммунных нарушений.
Только при отсутствии воспаления врач-гинеколог проводит мероприятия для устранения очагов эктопии. Для этого в нашем центре используются наиболее эффективные и безопасные методы, например: лазерное удаление, криогенное воздействие, диатермокоагуляция (подходит только рожавшим).
Врач клиники «Частная практика» гинеколог, маммолог Наговицина Светлана Витальевна рассказывает о цервиците.
Если поставили диагноз эктопия шейки матки
В чем разница между эктопией и эрозией шейки матки?
Чтобы понять разницу между двумя патологиями, придется начать с анатомии. Шейка матки – это участок матки между телом матки и влагалищем, длиной 3–4 см и состоящий из двух частей – влагалищной и канала.
Каждую из двух частей покрывает (выстилает) эпителий – внутренний слой стенок матки. И у каждой части «свой» эпителий: вагинальную часть шейки матки покрывает плоский эпителий, канал – цилиндрический.
Оба слоя состыковываются друг с другом, и в месте стыка могут возникать проблемы, а именно эктопия и эрозия, которые часто путают между собой. Но разница есть:
- эктопия – это смещение эпителия канала на эпителий влагалищной части, что приводит к воспалительному процессу;
- эрозия – это разного рода повреждения эпителия из-за травм, инфекций и гормональных нарушений.
Другими словами, эктопия – это анатомическая патология, которая встречается у женщин достаточно часто и, как правило, выявляется случайно, на профилактическом осмотре у гинеколога. Здесь уместно напомнить о важности регулярных визитов к врачу: своевременное выявление проблем со здоровьем позволит начать лечение и не дать острым формам перейти в хронические.
Почему возникает эктопия шейки матки?
К причинам развития патологии относятся:
- инфекции и вирусы в острой или хронической форме, а также перенесенные ранее заболевания инфекционного или вирусного характера;
- травмы после применения барьерных и химических методов контрацепции, после абортов или родов и др.;
- гормональные отклонения;
- снижение иммунитета;
- генетическая предрасположенность.
Определение причины необходимо для назначения дальнейшего лечения.
Как распознать эктопию?
Чаще всего патология протекает бессимптомно, и выявить ее удается только на приеме у гинеколога, но часто эктопия идет в совокупности с различными заболеваниями, как, например, воспаления или онкологические процессы.
В таких случаях симптомами и сигналами о том, что пора записаться на консультацию к специалисту, будут:
- выделения из влагалища;
- болезненность во время мочеиспускания и при половом акте;
- выделения с примесью крови;
- бесплодие;
- проблемы с циклом и болезненная менструация.
Стоит ли бояться эктопии?
Несмотря на то что эти патологические изменения в строении шейки матки считаются относительной нормой, лучше в случае диагностирования эктопии принять необходимые меры. Какие это будут меры, определит врач.
Если проблемой не заниматься, то это приводит к дальнейшим деформациям шейки матки, нарушению или ухудшению цикла, развитию эрозии, дисплазии, а иногда и диагностированию онкологии.
Как лечат эктопию шейки матки
План лечения выбирается врачом в зависимости от разных факторов. Одним из таких факторов является форма патологии.
Эктопия бывает врожденной или приобретенной (например, после родов, когда уже произошли изменения в шейке матки), а также осложненная (когда патология идет в совокупности с другими заболеваниями) и неосложненная, то есть протекающая бессимптомно. Также врачи выделяют рецидивы эктопии в отдельную форму патологии.
Если эктопия ничем не осложнена и не вызывает неприятных ощущений, то лечение как таковое не требуется. Крайне рекомендуется при такой патологии не менее двух раз в год посещать гинеколога, который при осмотре в гинекологическом кресле:
- осматривает стенки влагалища и шейки матки (под увеличением);
- берет мазок на онкоцитологию;
- проводит исследование соскобов клеток шейки матки и канала (также под увеличением).
В сложных случаях врач может назначить:
- хирургическое вмешательство: удаление патологического участка лазером, жидким азотом или посредством электроножа;
- лекарственные средства для снятия воспалений, лечения инфекций или для решения гормональных проблем;
- терапию для укрепления иммунитета.
План лечения составляется на основе собранного анамнеза, осмотра гинекологом и результатов анализов.
Какие анализы и обследования нужны?
Первое, что делает врач, – уточняет наличие и тип жалоб, симптомы, а также когда они появились, впервые ли такая симптоматика или ранее также отмечалась подобная проблема. На этом этапе крайне желательно рассказать гинекологу как можно подробнее обо всех изменениях в состоянии здоровья и возможных причинах.
Также врачу потребуется информация о генетической предрасположенности, образе жизни, перенесенных заболеваниях и месячных (сроки, регулярность, длительность цикла, самочувствие и т.д.). Потребуется информация о заболеваниях и проблемах мочеполовой системы.
Другие необходимые обследования:
- гинекологический осмотр (часто выявляет изменения и патологии шейки матки);
- кольпоскопия (осмотр влагалища и стенки матки под увеличением);
- цитологическое обследование (анализ соскоба с шейки матки и цервикального канала);
- изучение мазков на онкоцитологию и по Папаниколау;
- биопсия шейки матки;
- анализ крови на гормоны.
Какие именно анализы необходимо будет сдать, решит врач после осмотра и сбора данных. В каждом случае это индивидуальный список обследований.
Есть ли возможность предотвратить заболевание?
- Каких-либо специальных мер не существует, но есть общие рекомендации, которые помогают оберегать женское здоровье от различных проблем.
- Врачи рекомендуют использовать методы барьерной контрацепции, своевременно лечить инфекционные и бактериальные заболевания органов мочеполовой системы, регулярно проходить профилактические осмотры у гинеколога.
- Также общей рекомендацией является забота о себе и своем здоровье, то есть соблюдение базовых принципов здорового образа жизни.
- И последнее напоминание: чем раньше выявлено заболевание, тем проще и быстрее проходит его лечение, и без серьезных осложнений.
Записаться на прием
Эктопия шейки матки – диагноз или норма, не требующая лечения?
Эктопия (эрозия) – состояние, связанное с изменением состава клеток шейки матки. В международном классификаторе болезней эктопия как диагноз не значится. И это служит поводом для споров в медицинской среде: лечить или не лечить эрозию?
Если это не болезнь, зачем лечить эктопию? Чем опасна эрозия?
Эктопия шейки матки возникает, когда клетки цилиндрического эпителия, в норме расположенные внутри цервикального канала (входа в матку), разрастаются, замещая плоский эпителий — верхний слой шейки матки.
Ткани, образованные цилиндрическим эпителием, вырабатывают секрет, защищающий матку от инфекций и бактерий. Роль плоских эпителиальных клеток — защита от механических повреждений и поддержание формы органа.
У 40% женщин происходят изменения в клеточном составе, и цилиндрические клетки переходят на нижнюю часть шейки.
Некоторые врачи считают эрозийные изменения вариантом нормальной физиологии у пациенток до 30 лет, другие придерживаются мнения, что эрозия опасна. Где же правда?
Сама по себе патология не опасна, протекает бессимптомно. Но пораженные участки – зона риска, место, где может возникнуть предрак и рак. Наблюдение и лечение эктопии шейки матки предотвращает серьезные заболевания.
Типы патологии
- Врожденная эрозия шейки матки. Эктопия может обнаруживаться у новорожденных девочек или у подростков в период менархе. Это считается вариантом нормы до полного полового созревания. Постепенно цилиндрический эпителий замещается многослойным плоским, если этого не происходит, ставят диагноз врожденная псевдоэрозия. Лечения в этом случае не требуется, важно лишь проходить наблюдение раз в полгода-год. Врожденную эрозию можно сравнить с врожденными дефектами кожи, например, родимыми пятнами, не влияющими на функции организма.
- Приобретенная псевдоэрозия. Патология появляется со временем. Участок с замещенными клетками выглядит, как красное пятно. Площадь поражения со временем может увеличиваться, на ней могут образовываться кисты и папилломы.
- Истинная эрозия. Реакция на воспаление или травму. Цилиндрические клетки, покрывающие шейку, разрушаются, открывая нижние слои тканей. Эрозивные очаги похожи на неглубокие язвы. Т.к. клетки слизистой хорошо регенерируются (восстанавливаются) обычно эрозия заживает за 5-7 дней. Незаживающая истинная эрозия встречается редко и требует наблюдения и лечения.
Симптомы эрозии
Неосложненная эктопия симптомов не дает и обнаруживается только во время осмотра у гинеколога. Если появились симптомы — сдвиги в цикле, болезненность в области живота, трудности с зачатием, кровотечения после интимных отношений, слизисто-гнойные выделения — нужно проверять весь мочеполовой тракт.
Эти признаки могут говорить о цистите, о спаечном процессе и множестве других урогенитальных заболеваний.
Как эрозия (эктопия) шейки матки выглядит на фото
Эктопия шейки матки на фотоЭктопия в цервикальном канале
Диагностика
При осмотре с помощью зеркал гинеколог видит пятно на шейке матки. Участок слизистой имеет неровные края, розовый или красный цвет, может кровоточить от касания инструментом.
Если видны островки плоского эпителия посреди пораженной области, значит эрозия заживает сама и не требует лечения. Если ткани не восстанавливаются, назначают ряд исследований.
Лабораторные методы
- Цитология. Берется мазок с шейки матки и биоптат отправляется в лабораторию. Клетки рассматриваются под микроскопом, оценивается их строение и реакции на специальные химикаты. Результат цитологии получают через 1-2 недели. В заключении прописывается одно из 5-ти возможных состояний: без особенностей, разрастание цилиндрических клеток, эндоцервикоз (эктопия), воспаление, лейкоплакия или неоплазия. От диагноза зависит выбор лечения.
- Бактериоскопия. Проверяется микрофлора. Анализ исключает или подтверждает воспалительный процесс, определяет количество полезных и патогенных микроорганизмов. Обязательно назначается при осложненной форме эрозии с симптомами зуда и нетипичными выделениями. Благодаря бактериоскопическому мазку выявляются сопутствующие инфекционные заболевания.
- ПЦР. Обнаруживает ИППП, в том числе скрытые половые инфекции, которые никак себя не проявляют, но опасны. Тест находит ДНК возбудителей и является очень точным методом.
Дополнительно, при наличии определенных симптомов, например, при нерегулярных месячных, назначаются:
- тест на функции яичников;
- анализ на гормоны;
- иммунограмма.
Инструментальные методы
- Расширенная кольпоскопия. Это обязательное обследование при эрозии. Гинеколог осматривает шейку и окружающие ткани прибором, с встроенным микроскопом. Обнаруженные патологические участки подлежат обработке различными веществами (йод, уксусная кислота, раствор Люголя). Здоровые и пораженные ткани реагируют на провокацию по-разному, благодаря чему врач четко видит опасные места. Атипичные (переродившиеся) клетки никак не реагируют на раствор, не окрашиваются, не отекают.
- Прицельная биопсия. Проводится при подозрении на предрак или рак. Гинеколог, сделав анестезию (обезболивание), отщипывает 3*5мм патологического эпителия – участка, который не отреагировал на обработку растворами при кольпоскопии. Ткань исследуется в лаборатории на предмет ЦИН (предрак, рак), цервицита, эктопии.
Лечение эктопии
Большинство эрозий заживает самостоятельно. Другие – неосложненные формы – требуют врачебного наблюдения, когда пациентка посещает гинеколога каждые 1-6 месяцев. Осложнённые формы, сочетающиеся с ИППП, особенно с вирусом папилломы человека, вызывающим рак, и воспалениями, требуют лечения.
Лечение комплексное, им достигаются несколько целей:
- Нормализация гормонального фона и иммунных показателей. Подбирается гормонотерапия, иммуномодуляторы;
- Устранение воспаления. Назначаются антибиотики;
- Восстановление здоровой микрофлоры влагалища. Можно добиться применением свечей и вагинальных таблеток, содержащих лактобактерии и молочную кислоту;
- Удаление патологических участков, угрожающих переродиться в рак, на шейке матки. Выбирается один из способов, соответствующих типу и объему патологии и статусу женщины (рожавшая, не рожавшая).
Лечение проводится амбулаторно (непосредственно в клинике). Чаще всего выбираются современные методы удаления эрозии шейки матки — лазерный, радиоволновой.
В некоторых случаях назначается прижигание жидким азотом. Лазерное удаление эктопии проводится на 5-7 день цикла.
В процессе прижигания лазерным лучом образуется корочка, которая начинает отходить на 4-5 день после операции. Полное заживление происходит за месяц.
Если врач нашел «эрозию»: часть 2
- К сожалению, несмотря на мое негодование, большинство акушеров-гинекологов в повседневной практике продолжает использовать определение «эрозия шейки матки».
- Это не значит, что они плохо учились или чего-то не знают, но проблема в том, что такой диагноз порой вводит пациенток в заблуждение, а объяснять зачастую некогда.
- Так что же делать, если сакраментальные слова в ходе осмотра все-таки прозвучали?
— Не могли бы вы посмотреть, нет ли у меня эрозии? — Конечно. Нам понадобится мазок «на раковые клетки» и кольпоскопия.
— А что, просто посмотреть, как другие врачи смотрят, и просто сказать, есть эрозия или нет, вы не можете?
Не могу. Дело тут не в перфекционизме и не в том, что меня корежит от термина «эрозия». Дело в том, что любое «непонятное красное пятно» на шейке матки требует обязательного проведения цитологии и кольпоскопии.
Потому что я точно знаю: самая розовая и гладкая шейка может оказаться больной.
Цитологию необходимо брать у всех сексуально активных женщин, достигших 20-летнего возраста (при ранних половых дебютах — раньше), вне зависимости от того, привиделась доктору «эрозия» или нет.
Впрочем, если во время осмотра доктор безапеляционно заявляет: «У вас на шейке эрозия!», это не значит, что пора бежать без оглядки. Скорее всего, доктору просто лень или некогда углубляться. Не важно, что он говорит. Гораздо важнее, что он будет делать дальше.
Шаг 1. Врач возьмет «мазок на раковые клетки» — цитологическое исследование
Цитологическое исследование мазков с поверхности шейки и цервикального канала позволяет находить раковые и предраковые изменения на шейке матки задолго до того, как они станут видны невооруженным глазом. Греческий ученый, Георгиос Папаниколау (1883–1963) разработал революционную методику ранней диагностики патологии шейки матки, которую мы используем и по сей день. Еще в 1928 году он опубликовал первые результаты цитологического изучения мазков с шейки матки, которые были приняты весьма скептически. Однако ученый был упорен. В 1943 году он изложил свои наблюдения в монументальном труде «Диагноз рака матки при помощи мазков» (Diagnosis of Uterine Cancer by the Vaginal Smear) и стал родоначальником нового направления медицинской науки.
Недорогое и несложное цитологическое изучение мазков позволило проводить масштабные скрининговые исследования. По какому бы поводу ни пришла женщина к гинекологу, она всегда пришла за цитологическим мазком. Именно ради цитологического мазка «загоняются на кресло» женщины на профосмотрах.
По мнению ВОЗ, массовое проведение цитологического скрининга в масштабах национальных программ среди женщин в возрасте 25–64 лет с интервалом в 5 лет позволяет снизить смертность от рака шейки матки на 84 %.
Шаг 2. Врач выполнит кольпоскопию
«Тот, кто привык изучать шейку матки при 10-кратном увеличении, никогда более не удовлетворится обычным осмотром» Ганс Гинзельман
В большинстве случаев у молодых женщин красное пятно на шейке окажется эктопией цилиндрического эпителия.
«Эктопия» переводится как «расположенный снаружи». Это то самое нормальное состояние, присущее юношескому типу развития шейки матки. Цилиндрический эпителий расположен на эктоцервиксе и может быть окружен нормальной зоной трансформации.
Эктопия — это не болезнь и даже не фактор риска развития болезни. Никакое лечение простой эктопии цилиндрического эпителия не требуется.
Исключением будет только очень большой размер эктопии с переходом на своды влагалища и сопутствующий хронический воспалительный процесс, не поддающийся правильному и упорному консервативному лечению.
К моему глубочайшему сожалению, бессмысленный диагноз «эрозия шейки матки» трансформировался в еще более нелепый — «эктопия шейки матки».
Шейка матки никуда не торчит и не «расположена снаружи», это — неудачная калька с cervical ectopia (к счастью, большинство думающих клиницистов уже перестраивается и произносит верное «цервикальная эктопия»).
И уж совсем невообразимо, когда заключение «эктопия шейки матки» выставляется вообще без кольпоскопического исследования, просто на глаз.
Кольпоскопическое заключение — важнейшая составляющая диагностики. Если кольпоскопист описывает нормальную картину, в большинстве случаев никакой активности не требуется. Аномальные кольпоскопические картины — прямое подозрение на предстадии рака. Здесь требуется внимание и уточняющие действия.
Шаг 3. Врач возьмет биопсию с подозрительных участков
«Самый точный диагноз ставит патологоанатом»
Биопсию шейки матки следует брать со всех подозрительных участков, найденных при кольпоскопии. Кусочек тканей можно отщипнуть с помощью биопсийных щипцов или отсечь петелькой радиоволнового аппарата. Материал отправляют на гистологическое исследование.
Кусочки ткани поступают в патологоанатомическую лабораторию, где их обрабатывают, заливают парафином, нарезают на тончайшие полоски и фиксируют на предметных стеклах.
Врач-патологоанатом (да, именно тот, который вскрывает трупы) будет внимательно рассматривать стекла под микроскопом, думать, сравнивать, ругать плохо взятый материал, но все-таки даст подробное описание. Именно патологоанатом формулирует окончательное заключение о том, что же такое мы видели в кольпоскоп.
Биопсия шейки матки вполне могла бы стать золотым стандартом диагностики, если бы не пресловутый человеческий фактор. Во-первых, врач может промахнуться, даже если биопсия выполняется под контролем кольпоскопа. Во-вторых, материал может быть взят недостаточно глубоко или с поврежденными краями. В этом случае рассчитывать на точное заключение не приходится, патологоанатом — не волшебник.
Цитология в порядке, заключение кольпоскопии — «эктопия цилиндрического эпителия», биопсия хорошая — можем прижигать!
Увы, подобные истории нередки. Конечно, хочется задать вопрос, откуда брали биопсию, если кольпоскопист не видел подозрительных участков.
И что конкретно собрались лечить «прижиганием», если цитология, кольпоскопия и биопсия не нашли патологических изменений.
Беспощадная борьба с цервикальными эктопиями под знаменем профилактики рака шейки матки идет в нашей стране более сорока лет. Выросло уже несколько поколений врачей-«прижигателей», уверенных в том, что они делают благое дело.
Медленно и со скрипом приходит осознание — долгие годы мы безжалостно лечили совершенно здоровых женщин. Это было бы не так ужасно, если бы мы при этом не умудрялись пропускать тех, кому действительно требовалась помощь. До сих пор существует заблуждение, что мазки на онкоцитологию следует брать только у тех, у кого есть «эрозия».
К сожалению, безобидно выглядящие розовенькие шейки бывают очень коварными. Не так давно, я делала кольпоскопию 26-летней девушке и пришла к заключению H-SIL (выраженное кольпоскопическое поражение, вероятнее всего это CIN II-III — дисплазия тяжелая или средней тяжести).
— Почему мне об этом раньше никто не говорил? Почему этого никто раньше не видел?
— Вероятно, потому, что вам никто не делал кольпоскопию. Абсолютно любой акушер-гинеколог может это повторить и при последовательной обработке растворами уксусной кислоты и йода увидеть грубый белесый эпителий, мозаику и непрокрашенные йодом участки.
Шаг 4. Врач увидит нестыковки
Бывает так, что результаты обследования не складываются в единую картину. Цитология хорошая, кольпоскопия невнятно-подозрительная, биопсия неинформативная.
Тогда для принятия решения потребуется еще один «кирпичик» — результаты ВПЧ-тестирования. Если тест выявит высокоонкогенные ВПЧ (особенно агрессивны ВПЧ-16 и ВПЧ-18), специалист выберет более агрессивную тактику ведения.
Если ВПЧ не найден, более верным будет просто продолжать наблюдение.
Шаг 5. Врач поставит диагноз
Используя полный арсенал диагностических возможностей, врач, уверенно разбирающийся в патологии шейки матки, легко перейдет от невнятной «эрозии» к абсолютно конкретному заключению.
«Эрозия» может оказаться рубцовой деформацией после родов, эктропионом (послеродовым выворотом), эндометриозом, полипом, кондиломой, лейкоплакией. Для каждого случая существует конкретный алгоритм действий.
Как только врач выяснит, с какой «эрозией» он столкнулся на этот раз, он получит ясный и однозначный ответ на вопрос «Что же делать?».
Оксана Богдашевская
Фото 1- thinkstockphotos.com, 2 — teslasociety.com, 3 — 4 — предоставлены автором, 5 — shroudstory.com
Цервикальная эктопия шейки матки
Цервикальная эктопия шейки матки – гинекологическая патология, характеризующаяся смещением цилиндрического эпителия шейки в просвет влагалища, покрытого многослойным плоским эпителием. Ее нередко именуют псевдоэрозией.
Причины эктопии
- Врожденная псевдоэрозия – естественное состояние у девочек до полового созревания.
- Физиологическая эктопия вызвана высоким уровнем эстрогенов в крови, что встречается у девушек 14-25 лет в период беременности и приема противозачаточных средств.
- На развитие приобретенной эктопии оказывают влияние факторы:
- Экзогенные: вирусные, бактериальные инфекции (большое количество партнеров, раннее начало сексуальной жизни), травмы (барьерные методы контрацепции, травмы во время родов).
- Эндогенные: гормональные нарушения, изменения иммунной системы.
Клиническая картина
Неосложненная форма не имеет каких-либо проявлений, а обнаруживается на профилактическом осмотре. Выглядит в виде красноватого кольца, окружающего вход в шейку матки, либо пятна с неправильными очертаниями.
Осложненные формы часто сочетаются с воспалительными процессами, беспокоят следующие симптомы:
- Бели, зуд;
- Нарушение менструального цикла;
- Болезненность и кровянистые выделения при половом акте;
- Бесплодие.
Особенно опасно развитие предракового состояния в зоне эктопии.
Диагностика цервикальной эктопии
Наиболее простой диагностический метод – гинекологический осмотр в зеркалах. Помимо этого, проводят: исследование влагалищного мазка, кольпоскопию, исследование крови на венерические инфекции, биопсию с цитологическим исследованием.
Лечение эктопии
При неосложненной форме лечение не требуется, а рекомендуется динамическое наблюдение, поскольку необходимо исключение онкологических изменений. К тому же женщины с псевдоэрозией наиболее подвержены половым инфекциям.
Лечение осложненных форм зависит от этиологического фактора. Назначают антибиотики, противовирусную терапию. Важно восстановление нормального уровня гормонов. Проводят коррекцию микрофлоры влагалища, нормализацию иммунного статуса.
Методы деструкции измененной ткани: химическая коагуляция солковагином, лазерная коагуляция, криогенное воздействие, диатермокоагуляция, радиохирургия.
Профилактические меры
Цервикальная эктопия шейки матки требует особого внимания девушек и профилактический гинекологический осмотр раз в год. Имеет значение своевременное лечение воспалений и половых инфекций, контроль за гормональным и иммунным гомеостазом, бережное проведение гинекологических манипуляций. Перспективным является улучшение культуры сексуальных отношений.
В связи с риском развития онкологических изменений необходим регулярный кольпоцитологический контроль.


Оставить комментарий