
© Nino Liverany/Unsplash
Автор Юлия Цирулева
16 ноября 2020
Что делать до приезда скорой? Как отличить перелом от вывиха? Можно ли снизить риск травмы? Вместе с экспертом разбираемся, что можно и нельзя делать при переломах
Текст проверил и прокомментировал Дмитрий Суслин, врач травматолог-ортопед, специалист Клинико-диагностического центра «Медси» на Белорусской
- Перелом — это повреждение костной ткани.
- Самые распространенные травмы — переломы запястья, голени, лодыжки, бедра.
- Закрытый перелом легко спутать с вывихом.
- Основная помощь при переломе — обездвижить поврежденную конечность и вызвать врача.
- Переломы без осложнений заживают за 4-8 недель.
Причины и симптомы переломов
Перелом — полное или частичное повреждение кости, которое вызвано внешним воздействием. Чаще всего это травма: падение, удар или усталость кости от постоянных микротравм. Риск переломов повышают остеопороз, туберкулез и рак костей, поскольку при этих заболеваниях незначительная травма может вызвать серьезные последствия [1].
Существует множество симптомов перелома:
- симптом осевой нагрузки — острая боль в месте травмы, которая усиливается при движении;
- неспособность пошевелить травмированной рукой или ногой;
- неестественная подвижность поврежденной конечности;
- отек, припухлость и гематомы на месте перелома;
- заметная деформация конечности;
- хруст костей при пальпации (крепитация);
- при открытом переломе в ране видна сломанная кость и возможно сильное кровотечение.
Самостоятельно, до приезда врача, можно определить только открытый перелом. Во всех остальных случаях, оказывая первую помощь, надо предполагать самый серьезный из возможных вариантов травмы [2].
Виды переломов
Врач травматолог-ортопед Дмитрий Суслин подчеркивает, что любая кость может быть сломана в любой точке на всем ее протяжении.
© Tima Miroshnichenko/Pexels
Но существуют типичные места переломов: там, где кость испытывает наибольшую нагрузку, или там, где ее прочность ниже. Например, это могут быть:
- переломы лучевой кости;
- перелом хирургической шейки плечевой кости;
- «бамперный перелом» — оскольчатый перелом голени в средней трети. Это частая травма при автомобильной аварии;
- перелом лодыжки;
- перелом шейки бедра (этот вид перелома особенно часто случается у пожилых людей);
- переломы костей черепа.
Переломы могут быть простые и осложненные: например, с кровотечением, инфекцией, болевым шоком, повреждением внутренних органов, оскольчатые (когда кость раскололась на несколько частей, компрессионные (когда части кости прижаты друг к другу).
Кроме того, переломы делят на полные и неполные. К последним относятся трещины и надломы, которые затронули не более половины диаметра кости. Чаще всего такие переломы бывают у детей. В этом случае также необходима помощь врача.
Выделяют также стрессовый, или «усталостный», перелом, который возникает из-за многократно повторяющейся нагрузки на кость и постоянных микротравм. Например, перелом стопы или голени у тех, кто занимается бегом или прыжками [3].
При переломах трубчатых костей из-за рефлекторного сокращения мышц происходит смещение костных отломков. Мышцы тянут за собой концы костных отломков, что может привести к дополнительным повреждениям.
Множественные переломы трубчатых костей — например бедренной, локтевой, плечевой, костей фаланг пальцев — способны вызывать сильную кровопотерю и травматический шок.
Восстановление после такой травмы может занять несколько месяцев.
Для оказания первой помощи важно знать классификацию переломов по целостности кожи в месте травмы [1]:
- закрытый — сломанная кость не проколола кожу, на месте перелома образуется гематома;
- открытый — кость прорвала кожу, есть открытая рана. В этом случае вероятна сильная боль, кровотечение и инфицирование раны.
Общие правила: что можно и нельзя делать при переломе
Перелом редко угрожает жизни, но требует немедленного медицинского вмешательства: только врач сможет сделать рентген, поставить диагноз и подобрать лечение. Самостоятельный диагноз и попытка исправить ситуацию могут быть опасны. Например, если принять закрытый перелом за вывих и попытаться его вправить, можно усугубить травму и спровоцировать болевой шок.
© Fireman.club | Пожарные | Спасатели/vk.com
Разберем, как оказать первую помощь пострадавшему до прибытия медиков, и что запрещено делать при переломах [3], [4].
Можно:
- вызвать скорую помощь;
- обеспечить неподвижность поврежденного участка тела;
- уменьшить боль с помощью холодных компрессов — для этого подойдет лед или пакет с замороженными продуктами, который надо завернуть в ткань;
- наложить шину;
- при открытом переломе — освободить рану от одежды (снять или разрезать ткань), остановить кровь, обработать рану и наложить стерильную повязку;
- доставить пострадавшего в больницу, если нет возможности вызвать скорую.
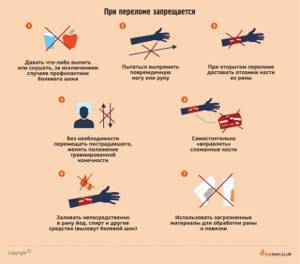
Нельзя:
- пытаться усадить человека или помочь ему встать, особенно если повреждены позвоночник, череп, ребра или ноги;
- вправлять поврежденную конечность, если вы не можете точно определить характер травмы;
- переносить пострадавшего без наложения шины;
- давать пострадавшему воду или еду.
«Задача первой помощи — уменьшить боль и обеспечить раненому полный покой. Важно не допустить повреждение мягких тканей: мышц, сухожилий, сосудов, нервов, органов, которые окружают место перелома.
Вправлять перелом можно только, если тот, кто оказывает помощь, точно знает, как это сделать» — считает эксперт Дмитрий Суслин.
Как наложить шину и остановить кровотечение
Шины используют при переломах рук и ног. Их задача — обеспечить неподвижность травмированной конечности, когда нужно долго ждать врача или самостоятельно везти человека в больницу. Если скорая помощь уже в пути — достаточно следить, чтобы поврежденная рука или нога оставалась в состоянии покоя.
Как наложить шину
- шину накладывают поверх одежды, чтобы не тревожить место перелома;
- она должна захватывать два ближайших к перелому здоровых сустава. Например, при переломе голени, ее нужно разместить так, чтобы закрыть стопу и часть бедра;
- подложите под шину мягкую повязку — бинт или кусок ткани, чтобы конструкция не давила на травмированный участок тела. Если нужно зафиксировать кисть — вложите в ладонь ватно-марлевый или тканевый валик;
- плотно прибинтуйте шину к поврежденной конечности любым куском ткани. Сломанную руку нужно сначала согнуть в локте, после чего наложить шину и зафиксировать положение руки с помощью косынки;
- проверьте, чтобы повязка не была слишком тугой и не мешала кровообращению. Если у пострадавшего синеет кожа и немеют пальцы, повязку нужно ослабить.
Виды шин
- жесткие — доски, картон, линейки, журналы, полоски металла;
- мягкие — шарфы, одежда, подушки, одеяла;
- анатомические — опорой для поврежденной конечности служит тело (например, сломанную руку прибинтовывают к туловищу, а больную ногу — к здоровой ноге).
При открытом переломе необходимо сначала остановить кровь, чтобы можно было обработать и перевязать рану, а затем наложить шину.
© Andrea Piacquadio/Pexels
Первая помощь при кровотечении
При небольшом кровотечении можно приподнять конечность, зафиксировать ее в состоянии покоя и обработать рану.
При сильном кровотечении — прижать артерию выше места кровотечения и наложить давящую повязку. Для этого подойдет чистый кусок ткани, поверх которого накладывают валик из марли или ваты и туго бинтуют.
Если повязка не помогает или кровотечение очень сильное — наложить жгут.
Жгут — мера для остановки сильного артериального кровотечения. Чтобы правильно и безопасно наложить жгут, нужно следовать правилам:
- накладывать повязку только поверх одежды или бинта;
- растянуть и обернуть жгут несколько раз вокруг конечности выше раны, чтобы витки ложились один к другому;
- не затягивать слишком сильно — постарайтесь соизмерять давление с силой кровотечения. Вместо медицинского жгута подойдут ремень, платок, шарф, галстук. Но не стоит брать проволоку или веревку, поскольку можно еще сильнее травмировать пострадавшего;
- следить за временем. Максимальное время наложения жгута зимой 30 минут, летом — 60 минут, после чего начинают отмирать нервные окончания ниже повязки. Поэтому к жгуту крепят записку, где отмечают время, когда он был наложен. Если бумаги под рукой нет — можно написать время на одежде, лице или теле пострадавшего.
- через полчаса или час жгут нужно ослабить и переложить выше. Это же действие необходимо повторить через 20, а затем через 10 минут. Если кровь не остановилась, жгут перекладывают каждые 10 минут до остановки кровотечения, постоянно меняя место повязки.
- жгут можно снять, когда кровь остановилась, а кожа ниже повязки побледнела.
© Fireman.club | Пожарные | Спасатели/vk.com
Область вокруг раны нужно обработать антисептиком или закрыть чистой хлопковой тканью, а затем наложить шину, стараясь не затронуть место перелома.
Первая помощь при сложных переломах
Перелом позвоночника
Постарайтесь положить пострадавшего на твердую поверхность — доску, кусок фанеры — и в таком положении доставить в больницу. Это единственный безопасный способ перемещать больного. Его нельзя сажать, поднимать или переносить, поскольку кости могут защемить нервы или повредить спинной мозг.
Перелом ребер и грудины
При такой травме нельзя накладывать шины. Попросите больного задержать дыхание и во время выдоха наложите на грудь тугую повязку, а затем отвезите в травмпункт. Важно помнить, что перелом ребер не всегда вызван серьезной травмой — причиной может стать обычный кашель.
Перелом костей черепа
Необходимо положить пострадавшего на спину и зафиксировать голову валиками из одежды или одеял. Класть под голову подушку нельзя. Лицо должно быть повернуто в сторону, чтобы человек не захлебнулся рвотой. Нужно также обработать раны, наложить стерильную повязку, приложить холодный компресс.
Лечение и восстановление после травмы
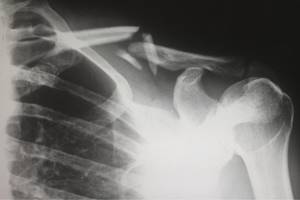
Врачи диагностируют перелом с помощью рентгена, компьютерной или магнитно-резонансной томографии. Сращивание костей — естественный процесс для организма, поэтому задача медиков в том, чтобы правильно сложить поврежденную кость и проследить за полным восстановлением прочности, подвижности и чувствительности.
© Harlie Raethel/Unsplash
В большинстве случаев для правильного сращивания костей достаточно наложить гипс. Сложные травмы требуют вмешательства хирурга, который собирает раздробленную кость с помощью металлических стержней или пластин. В ряде случаев при лечении перелома могут возникать осложнения — например инфекция или неправильное сращивание кости [3], [5].
Что делать дома
Рекомендации на период восстановления после травмы дает врач. Но есть несколько общих правил для тех, кто перенес несложный перелом и носит гипс:
- держать конечность в покое;
- следовать инструкциям врача, если нужно использовать костыли;
- не поднимать тяжести, пока перелом полностью не срастется;
- не пытаться почесать кожу под гипсом с помощью карандаша, линейки и т.п. Чтобы снять зуд, можно подуть внутрь повязки феном, переключив его на холодный режим;
- в случае потери чувствительности конечности немедленно обратиться к врачу.
Кроме того, могут потребоваться вспомогательные методы лечения — например физио- или СРМ-терапия (длительная пассивная разработка суставов с помощью специальных аппаратов).
© Victoria Borodinova/Pexels
Сроки восстановления обычно определяются сложностью и локализацией перелома. Иногда вместо восстановления формируется ложный сустав — дефект сращивания костной ткани, из-за которого возникают боли и нарушается работа конечности.
Чаще всего гипс снимают через три-четыре недели, но для полного восстановления может потребоваться еще месяц или больше — например, если речь идет о переломе ноги.
Чтобы привести в порядок ослабевшие мышцы, нужно будет заниматься специальной гимнастикой, делать массаж. [3].
Как снизить риск перелома
Чтобы уменьшить вероятность травмы нужно:
- соблюдать технику безопасности во время занятий спортом — делать растяжку и разогревающие упражнения, увеличивать нагрузку во время тренировки постепенно;
- следить за спортивным оборудованием и надевать подходящую для занятий обувь;
- быть аккуратным на влажном или скользком полу;
- избегать экстремальных видов спорта;
- есть продукты, в которых содержится много кальция и витамина D.
Комментарий врача
Дмитрий Суслин, врач травматолог-ортопед, специалист Клинико-диагностического центра МЕДСИ на Белорусской
Как оказать первую помощь себе, если рядом никого нет?
Обратитесь за медицинской помощью. Если есть кровотечение, постарайтесь его остановить и наложить шину на поврежденный участок, захватывая суставы выше и ниже места перелома. Шиной может служить любой предмет, который поможет зафиксировать поврежденную конечность.
Как обработать рану и из чего сделать повязку, если под рукой нет медицинских препаратов и бинтов?
Если под рукой нет медицинских инструментов или материала, то обработка ран производится относительно стерильным материалом (чистыми тканями) и веществами (вода, водка).
Какие обезболивающие можно давать пострадавшему?
Можно давать любые анальгетики и нестероидные противовоспалительные препараты (НВПС), если нет противопоказаний. Боль — сигнал повреждения, но после превышения определенного порога она опасна. Поэтому при любой травме нужно контролировать интенсивность болевых ощущений.
Для эффективного обезболивания нужно сочетание препаратов для общей и местной анестезии. Общую анестезию сделать проще, но она более токсична и менее избирательна. Местная анестезия требует отточенной техники исполнения, особенно в сложных ситуациях — например, при переломе позвоночника.
Кроме того, ее сложнее поддерживать, чем общее обезболивание.
Как отличить перелом от вывиха и растяжения? Или не стоит самостоятельно ставить диагноз и пытаться вправить предполагаемый вывих?
При получении травмы нужно незамедлительно обратиться к врачу, не стоит заниматься самолечением и самодиагностикой.
Опасные симптомы переломов. Что делать и к кому обращаться за помощью
Основные общие симптомы и правила первой помощи при переломах мы описали в этом материале. Резкая, интенсивная, непроходящая боль, отек и гематома, деформация и неестественная подвижность в области удара характерны для всех видов переломов.
Но некоторые ситуации требуют особой настороженности и дополнительных мер до оказания квалифицированной врачебной помощи.
Каких? Об этом спросили у нашего постоянного эксперта – заведующего травматологическим отделением 2-й Центральной районной поликлиники Фрунзенского района Минска Виктора Комара.
Перелом ребер
Такая травма нередко представляет опасность из-за внутренних кровотечений и повреждений легких (пневмоторакс). При этом наблюдаются выраженная дыхательная недостаточность, одышка, кашель. Причем кашель может привести к защемлению нервных окончаний и спровоцировать межреберную невралгию с характерной резкой и интенсивной болью в области грудной клетки.
Виктор Комар, заведующий травматологическим отделением 2-й Центральной районной поликлиники Фрунзенского района Минска:
– При переломе ребер грудную клетку до оказания квалифицированной медицинской помощи не туго фиксируют подручными средствами: простыней, широким полотенцем, большим куском ткани. При кашлевом рефлексе рекомендуется прижимать к туловищу согнутые в локтях руки и стараться кашлять поверхностно (не в полную силу), чтобы не провоцировать интенсивную боль и смещение поврежденных участков ребер.
Перелом ребра без осложнений срастается в течение 3–4 недель. На протяжении этого периода физическая нагрузка пострадавшему строго ограничена. Следует избегать резких поворотов, наклонов (при необходимости делать это из положения полуприседа). В покое рекомендовано положение полулежа.
Если пострадавший – курильщик со стажем, попытку отказаться от пагубной привычки лучше отложить до полного срастания перелома ребра (из-за резкого усиления кашлевого рефлекса в первые недели после отказа от сигарет).
Перелом носа
Частая травма при ударе в область лица. Кости носа срастаются очень быстро. Поэтому принципиально важно обратиться за медицинской помощью не позднее трех суток с момента травмы. В противном случае может потребоваться хирургическое вмешательство для восстановления костей носа.
Важно: классическая симптоматика при переломе носа (хруст, резкая боль, деформация) дополняется нарушением носового дыхания.
При оказании первой доврачебной помощи необходимо приложить холод к месту удара, если есть кровотечение – затампонировать. Вызвать бригаду скорой помощи или напрямую обратиться к оториноларингологу.
Перелом челюсти
Нарушение жевания и речи, невозможность сжать зубы – дополнительные симптомы при переломе челюстей. При тяжелых травмах не исключено западение языка и нарушение дыхания. При оказании первой помощи необходимо убедиться, что не произошло западения языка. Иначе его необходимо вытащить и зафиксировать бинтом, куском ткани, носовым платком.
Затем охладить поврежденную область доступными средствами и наложить пращевидную повязку (подойдут бинт, косынка, предметы одежды, позволяющие подвязать поврежденную челюсть).
Медицинскую помощь при переломах челюсти оказывают специалисты челюстно-лицевой хирургии.
Перелом костей черепа и основания черепа
Относится к крайне серьезным травмам и помимо основных признаков перелома костей могут быть отягощены неврологической симптоматикой:
- постоянная интенсивная головная боль;
- тошнота, рвота;
- головокружение, мушки в глаза;
- шум в ушах;
- внезапная слабость, сонливость;
- нарушение координации движений;
- холодный пот;
- выделение прозрачной жидкости из носа и/или ушей;
- потеря сознания;
- дезориентация;
- потеря памяти;
- обморок.
- Гематома в виде очков даже без непосредственного удара в область глаз, которая появляется спустя несколько дней после травмы, является отличительным признаком перелома основания черепа.
- Если после удара в область головы наблюдается хотя бы один из перечисленных симптомов, врачебная помощь требуется незамедлительно.
- Виктор Комар, заведующий травматологическим отделением 2-й Центральной районной поликлиник Фрунзенского района Минска:
– Переломы костей черепа в некоторых случаях протекают без выраженной неврологической симптоматики. В моей практике были случаи, когда человек в течение нескольких недель на ногах перехаживал травму. При этом постоянно сохранялся риск повреждения головного мозга – это самое опасное при переломах костей черепа.
При травматизации головного мозга обломками сломанной кости образуется внутричерепная гематома (или несколько), которая сдавливает мозг и приводит к потере сознания.
Эксперт подчеркивает: при переломе костей черепа или основания черепа правила оказания доврачебной помощи крайне ограничены. Из-за высокого риска тяжелых осложнений требуется обеспечить пострадавшему полный покой и незамедлительно вызвать скорую.
Лечение подобных травм должно проходить под постоянным наблюдением неврологов.
Перелом позвоночника
Один из самых опасных видов травм, способных привести к глубокой инвалидности и даже летальному исходу. Многое зависит от области перелома позвоночника. Но есть ряд тревожных признаков (помимо основных), которые указывают на защемление или повреждение спинного мозга. К их числу относятся:
- неврологическая симптоматика, описанная выше;
- потеря чувствительности в области удара, в пальцах рук и ног;
- невозможность сесть, встать;
- отсутствие двигательности в ногах и руках (преимущественно при переломе шейных и поясничных позвонков, реже – позвонков грудного отдела);
- потеря сознания.
Первая помощь при переломе позвоночника
По словам Виктора Комара, доврачебная помощь при переломе позвоночника скорее сводится к тому, чтобы не навредить, не допустить смещения обломков поврежденных позвонков и травмирования спинного мозга. Прежде всего необходимо проверить чувствительность рук и ног, подвижность пальцев, способность двигать конечностями. При их отсутствии категорически противопоказано:
- тормошить пострадавшего;
- пытаться поднять на ноги или посадить;
- поворачивать на бок или перемещать (перетаскивать) в одиночку на другое место.
Все, что можно сделать в подобной ситуации:
- обеспечить полный покой пострадавшему;
- при возможности крайне осторожно и в один прием с участием нескольких человек, поддерживая на одной высоте, переложить на жесткий щит (фанеру, кусок доски). Нельзя укладывать человека на мягкие носилки или сиденье машины;
- при подозрении на перелом шейного отдела позвоночника положить под область лопаток плотный валик, скрученный из одежды, одеяла, полотенец; область шеи обложить мягкими предметами;
- срочно вызвать бригаду скорой помощи.
Напомним: основные признаки и правила первой помощи при переломах описаны здесь.
Патологические переломы: лечение и профилактика
От года к году медики с тревогой отмечают увеличение случаев патологических переломов. В большинстве случаев они связаны с таким явлением как уменьшение плотности костной ткани в результате остеопороза.
К сожалению, большинство безрецептурных средств, рекомендуемых для профилактики и лечения остеопороза, не решают проблему, так как содержащиеся в них полезные вещества просто не усваиваются организмом.
Поэтому при остеопорозе необходимо назначение препаратов, влияющих на саму структуру «больной» костной ткани.
Едва ли не каждый взрослый человек так или иначе сталкивался с патологическими переломами – либо на собственном печальном опыте, либо на примере родственников и знакомых.
И вот уже мы сами начинаем говорить: «Самое главное – на старости лет не сломать шейку бедра и не лежать, прикованной к постели» или «Я, как и многие женщины моего возраста (старше 50 лет), запястье сломала».
Увы, наряду с переломами позвонков, перелом шейки бедра и дистального эпифиза лучевой кости действительно относятся к наиболее часто встречающимся патологическим переломам. Однако есть и хорошая новость: на сегодняшний день эти травмы во многих случаях можно предупредить.
Патологический перелом: представление о проблеме и ее признаках
Патологический перелом – это нарушение целостности кости в месте ее патологической перестройки.
Чаще всего патологический перелом случается «на ровном месте» – то есть в том случае, когда сила удара (при ушибе или падении) является явно недостаточной для того, чтобы повредить здоровой костной ткани.
При этом типичный рассказ о травме выглядит примерно так: «Да вроде ж и не сильно стукнулась, а вот руку сломала». Или: «Каждый год зимой 1-2 раза падаю, как и все люди. А в этом году вроде бы совсем легонько упала и получила перелом фактически на ровном месте».
При этом клинически признаки патологического перелома полностью совпадают с таковыми при обычных переломах. Фактически, единственной отличительной особенностью данного повреждения является то, что патологический перелом чаще всего возникает при незначительной травме. Поэтому пациенты нередко обращаются за медицинской помощью слишком поздно, даже не догадываясь, что у них возможен перелом.
Особенно часто «пропускаются» патологические переломы позвоночника (которые в подавляющем большинстве случаев представляют собой компрессионные переломы, локализующиеся в теле позвонка).
Представить себе суть этого повреждения немедику легче всего, проведя аналогию между губчатой костью позвонка и ломтем свежего хлеба. Если сжать хлеб пальцами, мякиш сомнется – так же «сминается» и тело позвонка при компрессионном переломе.
Заживление же этой травмы будет чем-то похоже на восстановление формы не слишком сильно «помятого» хлеба, только очень растянутое во времени.
Невзирая на принципиальную способность тела позвонка восстанавливать структуру при относительно небольшом повреждении, любой перелом позвоночника (в том числе компрессионный) очень опасен.
При нарушении высоты позвонка, позвоночник деформируется (возникает кифоз), что способствует повреждению других позвонков и прогрессированию кифоза.
В случае же сопутствующего травме сдавления нервных окончаний, возникает боль, парез (онемение, «мурашки») и слабость мышц в соответствующей зоне иннервации.
При патологическом переломе при опросе больного в некоторых случаях можно выявить в анамнезе жалобы на боль и дискомфорт в области, где впоследствии возник перелом.
Окончательный диагноз патологического перелома может быть подтвержден (или опровергнут) после рентгенографии или компьютерно-резонансной томографии.
Патологический перелом: причины
Причинами патологических переломов являются состояния, ведущие к деструкции костной ткани. Так, деминерализации костной ткани способствует избыточное образование гормона паращитовидных желез (паратгормона), что встречается при гиперпаратиреозе, в том числе вызванном аденомой паращитовидной железы.
Еще одной причиной патологического перелома является опухолевое поражение кости.
Если в костной ткани есть первичная опухоль или метастаз злокачественного новообразования, ее структура изменяется, кость становится более хрупкой, и при малейшем повреждении в пораженной зоне возникает патологический перелом.
Именно поэтому при появлении подозрений на онкопроцесс, надо начинать диагностические мероприятия, в частности, назначить взятие биопсии костной ткани из зоны повреждения.
Остеомиелит – еще одна причина патологических переломов – чаще всего встречается у детей, а также в зоне эндопротезирования, сопоставления костных отломков, а также повреждениях кости любого происхождения, осложнившихся инфицированием (в подавляющем большинстве случаев – золотистым стафилококком). Наиболее типичная локализация остеомиелита – кости голени, бедренная и плечевая кость, верхняя челюсть, позвонки. Также встречаются патологические переломы, вызванные абсцессом кости, развившимся в результате травмы.
И, наконец, наиболее часто встречающейся причиной патологических переломов является остеопороз.
Переломы при остеопорозе
Остеопороз – широко распространенная патология, которая встречается, в среднем, у каждой третьей женщины и каждого пятого мужчины старше 50 лет. Можно сказать, что в мире наблюдается эпидемия остеопороза у людей во второй половине жизни! Что же представляет собой этот грозной недуг?
Остеопороз – это метаболическое заболевание костной ткани, при котором масса кости уменьшается, а ее структура изменяется таким образом, что кости становятся более хрупкими и, следовательно, более склонными к патологическим переломам. В подавляющем большинстве случаев об остеопорозе говорят в связи с климактерической перестройкой женского организма.
Такая связь понятна: в фертильном (то есть детородном) возрасте женские половые гормоны (эстрогены) поддерживают прочность костей, а при связанном с менопаузой изменении гормонального фона количество эстрогенов снижается, и кости становятся особенно хрупкими. Хотя и у пожилых мужчин остеопороз тоже не является редкостью.
Именно поэтому патологические переломы значительно чаще отмечаются у людей старшего возраста.
Остеопороз подтверждается данными костной денситометрии (в первую очередь, определением минеральной плотности кости) и с помощью биохимических маркеров остеопороза. Чаще всего проводится исследование крови на остеокальцин, костную щелочную фосфатазу, кислую фосфатазу, пиридинолин, продукты деградации коллагена, проколлагеновые пептиды. Иногда часть этих маркеров определяют в моче.
А вот такое обязательное при любом переломе исследование как рентгенография не всегда может помочь в диагностике остеопороза: на рентгеновском снимке его признаки видны только тогда, когда утрачено не менее 30% костной массы.
Поэтому опытные врачи зачастую начинают подозревать остеопороз (и, как следствие, патологический перелом) не столько по зафиксированным на рентгене изменениям пострадавшей кости, сколько по месту перелома.
Так, самая типичная локализация патологических переломов при остеопорозе – дистальный эпифиз лучевой кости (перелом Коллиса), шейка бедренной кости, позвонки.
При этом переломы при остеопорозе имеют склонность становиться «каскадными»: первый перелом повышает риск второго в 2 раза, второй перелом повышает риск третьего в 5 раз и так далее.
Собственно, перелом у человека старше 50 лет в принципе должен вызывать подозрение в отношении патологической природы повреждения.
В связи с этим необходимо уточнить, была ли сила падения (удара) адекватной полученной травме и выяснить, не было ли у больной (больного) других переломов за последние годы, не обследовалась ли она (он) на остеопороз, не получал(-а) ли антиостеопорозные препараты.
Ведь именно в этом возрасте и дает о себе знать клиника остеопороза, которая без лечения будет со временем только усугубляться.
Важно также отметить и тот факт, что патологические переломы, довольно легко возникающие на фоне остеопороза, плохо срастаются. Говоря «медицинским языком», отличительной особенностью патологических переломов является их плохая консолидация, что нередко приводит к инвалидизации больных.
И это объяснимо: пока фактор, вызвавший патологическую перестройку кости, не устранен, восстановление ее структуры при заживлении повреждения также крайне затруднительно.
Кроме того, длительное обездвиживание больных с патологическими переломами приводит к развитию осложнений, в том числе смертельных (застойной пневмонии, ТЭЛА (тромбоэмболия легочной артерии), пролежням, тромбофлебитам и т.д.).
По этой причине врач, диагностировавший перелом у пожилого пациента, обязан назначить адекватное обследование, способное выявить остеопороз: только устранение влияния причины патологического перелома позволяет добиться не только успешного лечения травмы, но и предупредить ее осложнения. И, конечно, послужить надеждой профилактикой последующих патологических переломов!
Лечение патологических переломов – общие принципы
Лечение патологических переломов в целом практически не отличается от лечения обычных. Однако, как правило, сроки иммобилизации при патологических переломах удлиняются.
Поэтому при патологических переломах, по возможности, применяются специальные ортопедические методы (например, аппарат Илизарова, аппарат Шевцова- Мацукатова), которые позволяют сохранить дееспособность человека даже в том случае, если консолидация будет очень медленной.
Что же наиболее важно в лечении патологических переломов – это выявление причины болезненной перестройки кости и ее устранение.
Так, при онкологических заболеваниях, конечно же, на первый план выступает вопрос ликвидации опухоли (хирургическим путем, с помощью химиотерапии, облучения или комбинации этих методов).
При патологическом переломе, вызванном остеомиелитом, необходимо назначение антибиотиков. В некоторых случаях может потребоваться и оперативное вмешательство (например, при абсцессе кости).
Ну а если причиной патологического перелома стал остеопороз, необходимо лечение метаболических нарушений костной ткани с помощью препаратов, которые улучшают минеральный состав и микроархитектонику (специфическое «устройство») костей.
Бонвива для предупреждения патологических переломов при остеопороза
Об опасности остеопороза известно так давно, что эту тему не обошли вниманием и многие популярные СМИ. В частности, широчайшее распространение получила информация о ведущей роли кальция в профилактике патологических переломов.
Однако авторы большинства подобных материалов упускают из виду тот факт, что патологические изменения в костной ткани, возникающие при остеопорозе, обусловлены не столько дефицитом кальция в организме, сколько неспособностью костей усвоить и удержать его.
Поэтому с помощью одних только препаратов кальция справиться с остеопорозом невозможно: необходимы еще и специальные средства, которые будут действовать только в костной ткани, способствуя восстановлению ее структуры и повышению минерализации.
В противном случае воспрепятствовать патологической перестройке костей практически невозможно.
Поэтому в настоящее время наибольшим интересом среди антиостеопорозных средств пользуются препараты из группы бисфосфонатов – мощных модуляторов костного метаболизма, способных подавлять резорбцию («рассасывание») костной ткани, за которую «отвечают» особые клетки – остеокласты.
Одним из наиболее изученных (и, главное, клинически испытанных) препаратов данной группы является ибандроновая кислота. Именно на основе этого действующего вещества создана Бонвива – современный высокоэффективный таблетированный препарат, имеющий хорошую переносимость и предназначенный для усиления минерализации костной ткани и снижения риска патологических переломов.
Примечательно, что Бонвива признана «золотым стандартом» лечения остеопороза не только в силу высочайшей эффективности, но и благодаря удобству применения: с целью профилактики и лечения остеопороза, в том числе осложненного патологическими переломами, препарат принимают по 1 таблетке (150 мг) 1 раз в месяц.
Исключительное удобство применения препарата Бонвива значительно повышает приверженность пациентов лечению: другими словами, они не прекращают терапию из-за того, что устали соблюдать все требования к регулярности и кратности приема лекарства (что, увы, не редкость). Ну а приверженность лечению – очень важный критерий успеха лечебных мероприятий при остеопорозе, так как антиостеопорозные препараты надо принимать годами. Так, через 3 года регулярного приема при Бонвива снижает вероятность перелома более чем на 50%.




Оставить комментарий