
Боль в половом члене возникает при травмах, воспалительных заболеваниях, склеротических процессах, нарушениях кровообращения, опухолях, ИППП. Может локализоваться в зоне ствола или головки, быть острой, тупой, кратковременной, длительной, режущей, ноющей, дергающей, тянущей, распирающей. Иногда сочетается с болью в мошонке, промежности, внизу живота. Причину боли определяют на основании данных опроса, внешнего осмотра, результатов УЗИ, лабораторных анализов. Реже применяют другие визуализационные и функциональные методики. Самолечение до постановки диагноза не показано
Причиной болезненных ощущений могут стать следующие травматические повреждения:
- Ушиб. В легких случаях боли утихают через 10-15 минут. При надрывах белочной оболочки болевой синдром длительный, сочетается с отеком, синюшно-багровой окраской кожи пениса, затруднениями при ходьбе и мочеиспускании.
- Ущемление. Боли нарастающие, ноющие, распирающие. Исчезновение чувствительности при сохраняющемся нарушении кровоснабжения свидетельствует об омертвении тканей.
- Вывих. Обусловлен разрывом связок, фиксирующих половой член к костям таза. Характеризуется крайне резкой болью в основании пениса, смещением пещеристых тел под кожу бедра, мошонки или промежности.
- Перелом. Возникает во время грубого полового акта. Сопровождается звуком, напоминающим хруст разбитого стекла. Боли острые, очень интенсивные, быстро усиливающиеся вплоть до развития шокового состояния. Дополняются деформацией, образованием гематомы, нарастающим отеком органа.
Инородное тело уретры вызывает болезненность в области мочеиспускательного канала. При присоединении воспаления боли распространяются на ткани полового члена, промежность, усиливаются при мочеиспускании.
Особой разновидностью посттравматической деформации в результате контакта с инородным телом являются олеогранулемы – плотные опухолевидные образования на месте введения маслянистых веществ или посторонних предметов под кожу полового члена. Болезненность появляется через некоторое время после формирования бугристости, сочетается с лимфатическим отеком, эректильной дисфункцией.
Воспаление вызывается неспецифическими или специфическими (в том числе – возбудителями туберкулеза и сифилиса) микроорганизмами, становится следствием нарушений гигиены, врачебных манипуляций, определенных особенностей сексуального поведения. Проявляется в следующих формах:
- Баланит. Головка краснеет, отекает, покрывается высыпаниями. Боли при острой форме интенсивные, при хронической – ноющие, тянущие. Усиливаются на фоне образования эрозий. Сочетаются с зудом, жжением, нарушениями мочеиспускания.
- Баланопостит. Воспаление охватывает головку и препуций. В препуциальном мешке скапливается отделяемое. Подвижность крайней плоти ограничивается из-за отека и инфильтрации. При баланопостите у мальчиков младшего возраста выражена общая симптоматика: слабость, гипертермия, плохой сон и аппетит.
- Кавернит. Из-за воспаления кавернозных тел появляются резкие боли в области ствола, практически постоянная спонтанная эрекция, фебрильная лихорадка, симптомы интоксикации. Пальпаторно определяется болезненный инфильтрат, который затем вскрывается в просвет уретры с улучшением состояния больного. При хронической форме боли слабые, нарастают во время эрекции.
- Уретрит. Болезненность отмечается вокруг мочеиспускательного канала. В основном, беспокоит в процессе мочеиспускания. Слизистые или гнойно-слизистые выделения могут спровоцировать воспаление окружающей кожи, иногда – с развитием баланита.
Боль в половом члене
Гангрена
Формируется на фоне инфицированных ран, сосудистых расстройств, иммуносупрессии, тяжелых соматических заболеваний. Характер болевого синдрома определяется видом гангрены:
- Сухая гангрена. Развивается постепенно. Вначале сильные боли сочетаются с побледнением и уменьшением размера дистальной части пениса. Затем образуется участок некроза, боли продолжаются из-за длительной сохранности нервных клеток и сдавления нервов отеком в зоне демаркации. Общее состояние удовлетворительное.
- Влажная гангрена. Возникает остро. Боли интенсивные, быстро нарастают, потом уменьшаются после распада тканей. Дополняются тяжелой интоксикацией, слабостью, падением АД, выраженной гипертермией.
Особой разновидностью патологии является гангрена Фурнье, при которой некроз охватывает не только половой член, но и мошонку. Протекает по типу влажной гангрены. Вначале наблюдаются слабость, повышение температуры. Потом появляются отек, гиперемия пениса и мошонки. Боли нарастают, затем исчезают после омертвения половых органов.
Фимоз и парафимоз
При фимозе боль в головке полового члена возникает, в основном, во время сексуальных контактов. Иногда становится следствием раздражения кожи или травматизации при попытке открыть головку.
Ущемление головки с развитием парафимоза сопровождается отечностью, синюшностью, резкими болями, усиливающимися при малейшем прикосновении.
Чтобы уменьшить боль, пациент широко расставляет ноги, наклоняет вперед корпус.
У пациентов с болезнью Пейрони боли возникают на стадии образования бляшки, усиливаются в период эрекции.
После окончательного формирования участка фиброматоза (спустя 8-12 месяцев) болевой синдром существенно уменьшается или исчезает.
У больных ксеротическим баланитом болезненность обусловлена вскрытием геморрагических пузырьков, сопутствующим воспалением головки. При эрекции симптом усиливается из-за фимоза.
Приапизм
Болевой синдром наблюдается у мужчин, страдающих ишемической формой приапизма, обусловленной нарушением оттока крови по пенильным венам.
Боли возникают в проксимальной части пениса, распространяются на промежность, дополняются отеком и застойной гиперемией пениса.
При неишемической форме приапизма патологическая эрекция также сохраняется в течение длительного времени, но болезненные ощущения отсутствуют.
Поражение сосудов
Флебит полового члена формируется остро на фоне ран, инфекционных заболеваний, сопровождается резкими болями, отеком, болезненностью и напряжением подкожных вен при пальпации.
Хронический болевой синдром характерен для заболеваний с поражением артерий полового члена. Боли ноющие, постоянные, могут осложняться образованием эрозий и трофических язв, гангреной пениса.
Выявляются при эндартериите и атеросклерозе. Могут наблюдаться у больных сахарным диабетом.
Опухоли
При болезни Кейра очаг локализуется на головке, чаще – на внутреннем листке крайней плоти. Болезненность незначительная, усиливается при случайном травмировании, присоединении инфекции.
Пациенты с раком полового члена предъявляют жалобы на наличие опухолевидного образования или язвочки на головке, иногда – на крайней плоти, крайне редко – на стволе. Боли вначале слабые или умеренные, усиливаются в ходе мочеиспускания.
Нарастают при инфицировании, ущемлении головки на фоне развившегося фимоза, развитии лимфангита.
ИППП
Пациентов с инфекциями, передающимися половым путем, боли и рези, в основном, беспокоят во время мочеиспускания, локализуются по ходу уретры, в области головки вокруг ее наружного отверстия. Могут наблюдаться при следующих заболеваниях:
Болевой синдром усиливается, становится постоянным при распространении воспаления на головку с развитием баланопостита или баланита. Типичны выделения из уретры.
Индивидуальные особенности
У больных с короткой уздечкой крайней плоти симптом появляется на фоне эрекции, обусловлен чрезмерным натяжением кожной складки. Усиливается при половых актах, травмировании уздечки во время активных фрикций.
Еще одной особенностью, вызывающей боли при сексуальных контактах, является повышенная чувствительность головки. В этом случае сам половой акт безболезненный, неприятные ощущения отмечаются в момент семяизвержения.
Другие причины
Симптом иногда отмечается при аутоиммунных заболеваниях и паразитозах либо появляется вследствие иррадиации при патологических процессах в соседних органах.
Болезнь Рейтера на начальных стадиях проявляется уретритом, в последующем развиваются баланит либо баланопостит. Для дерматобиаза типично образование болезненной язвы на головке пениса.
Иррадиирующие боли в зоне полового члена выявляются при следующих патологиях:
Консультация уролога
Диагностика
Определением характера патологии занимается уролог-андролог. Врач собирает анамнез, устанавливает, когда и при каких обстоятельствах появился болевой синдром, какими другими симптомами он сопровождался, как развивалось заболевание.
Важной информацией является наличие травм, незащищенных половых контактов, применение спермицидов, связь болевого синдрома с эрекцией, грубым половым актом, гомосексуальным контактом, попытками продлить эрекцию с помощью подручных средств.
Программа обследования включает следующие диагностические мероприятия:
- Внешний осмотр. Специалист оценивает внешний вид наружных половых органов, выявляет деформации, отек, изменения окраски, опухолевидные образования, исследует чувствительность пениса, пальпирует паховые лимфоузлы.
- УЗИ полового члена. Информативно при гематомах, болезни Пейрони, опухолях, воспалительных процессах. Может проводиться отдельно или в комплексе с УЗДГ сосудов. Обнаруживает очаги фиброза, опухолевидные образования, утолщение белочной оболочки, изменения просвета сосудов, признаки атеросклероза артерий, тромбоза вен.
- МРТ полового члена. Осуществляется в диагностически сложных случаях при подозрении на рак, перелом пениса. Для повышения информативности может производиться с использованием контрастного вещества.
- Лабораторные анализы. При воспалительном процессе проводят микроскопию мазка, в случае лейкоцитоза назначают ПЦР, РИФ, ИФА, микробиологическое исследование. Пациентам с объемными образованиями, фиброзными изменениями показано гистологическое исследование биоптата.
Лечение
Консервативная терапия
Некоторые состояния требуют неотложной медицинской помощи. Пациентам с парафимозом прикладывают холод к зоне ущемления, накладывают повязку с гипертоническим раствором и местными анестетиками, вводят гиалуронидазу.
После уменьшения болей и отека осуществляют вправление парафимоза. При упорном приапизме проводят гирудотерапию на корень пениса, выполняют пресакральную или паранефральную блокаду.
В случае неэффективности осуществляют пункцию кавернозных тел.
Для лечения заболеваний, сопровождающихся болью в пенисе, применяют следующие лекарственные средства:
- Анальгетики. Рекомендованы для уменьшения болевого синдрома при травматических повреждениях, гангрене полового члена. Не являются основой лечения, назначаются одновременно с проведением мероприятий по коррекции основной патологии.
- Антибиотики. Необходимы при травмах, гангрене, воспалительных процессах, вызванных бактериальной микрофлорой, присоединении вторичной инфекции. На начальном этапе используют медикаменты широкого спектра действия, после получения результатов посева препарат заменяют с учетом чувствительности возбудителя.
- Противогрибковые и противовирусные. Показаны при воспалении грибковой и вирусной этиологии. Применяются в виде таблеток, средств местного действия: спреев, мазей, кремов.
- Кортикостероиды. Эффективны при воспалительных процессах, сопровождающихся зудом в области половых органов. Длительное нанесение гормональных мазей на препуций и головку способствует повышению эластичности тканей, уменьшению отека и воспаления.
При некоторых патологиях полезны орошения антисептиками, ванночки с отварами трав, физиотерапевтические процедуры. При болезни Пейрони требуется комплексная терапия, включающая витамин Е, тамоксифен, пентоксифиллин, другие медикаменты общего действия, местные средства, инъекции в бляшку, физиотерапевтические процедуры.
Хирургическое лечение
Тактика хирургического вмешательства определяется причиной боли:
- Травматические повреждения: вскрытие гематомы, открытое вправление вывиха или репозиция перелома пениса.
- Осложненные воспалительные процессы: вскрытие, дренирование абсцессов в кавернозных телах, циркумцизио.
- Гангрена пениса: ампутация полового члена, пенэктомия.
- Фимоз, парафимоз: рассечение ущемляющего кольца, циркумцизио, препуциопластика.
- Болезнь Пейрони: операция Несбита, заместительная корпоропластика, пликционные операции, фаллопротезирование.
- Короткая уздечка: френулотомия, френулопластика, френулэктомия.
- Опухоли: циркумцизио, скальпирование полового члена, частичная или полая пенэктомия, при необходимости с промежностной уретростомией.
Цистит после секса у женщин симптомы и лечение. Посткоитальный цистит
Главная Урогинекология Цистит после секса у женщин симптомы и лечение. Посткоитальный цистит.
Оглавление
Если произошел длительный или слишком интенсивный сексуальный контакт, то после него Вы можете испытывать частые позывы к мочеиспусканию и болезненность во время, эти симптомы не всегда указывают на инфекцию. Зачастую они возникают из-за того, что мочевой пузырь, а в частности шейка и уретра от механического воздействия становятся «раздраженными».
Если эти симптомы не утихают в течение 24 часов, то Вы должны собрать анализ мочи, ее среднюю порцию, и обратиться к специализированному врачу по циститу (урогинекологу, гинекологу, урологу)в срочном порядке.
Цистит в любом возрасте
Острый приступ цистита после сексуального контакта может произойти в любом возрасте. Десятилетия назад, когда женщины сохраняли свою девственность до замужества, цистит, возникающий после сексуального контакта называли «болезнью медового месяца».
В настоящее же время, факт состоит в том, что независимо от того какой у Вас возраст, если контакт состоялся после долгого перерыва, встреча была слишком активной или секс случился с новым партнером, Вы не застрахованы от появления острого цистита.
Основной причиной воспаления мочевого пузыря после полового контакта является бактериальная инфекция – попадание патогенных микроорганизмов в женский мочевой пузырь.
Воспаление мочевыводящих путей после половой близости может происходить по нескольким причинам, в основном следует отметить аномалии физиологического развития. Наружное отверстие уретры у некоторых женщин расположено близко к входу во влагалище и бактерии легко проникают в мочевой пузырь.
Другой причиной цистита может быть несоблюдение личной гигиены, как женщинами, так и мужчинами. Грязь и бактерии с рук или половых органов могут попасть в мочевую систему и спровоцировать воспаление.
Кроме того, причиной заболевания может быть сочетание в одном половом акте анального и вагинального секса.
Среди бактерий, вызывающих цистит, есть кишечная палочка, которая при попадании в мочевую систему вызывает крайне неприятные последствия.
До 90% цистита вызывается бактерией Эшерихия коли (Escherihia coli), а движения во время секса помогают перемещать эту бактерию в уретру и в мочевой пузырь.
Цистит после секса может развиваться и из-за заболеваний, передаваемых половым путем, нарушения микрофлоры во влагалище, и как результат, с воспалительными явлениями в органах малого таза.
Любое повреждение слизистой оболочки уретры во время сексуальной активности дает повод к чрезмерному размножению патогенной микрофлоры и развитию воспалительных процессов.
Это особенно актуально, если женщина не занималась сексом долгое время, половой акт был продолжительным иили влагалище женщины плохо увлажнено (сухое, вследствие отсутствия достаточного количества «естественной» слизи ).
Некоторые женщины также считают, что некоторые сексуальные позиции вызывают раздражение и циститные состояния. Секс сзади, например, особенно вреден для женщин, которые склонны к циститу.
Патогенез
Патогенные микроорганизмы попадают в мочевой пузырь через мочеиспускательный канал, такой путь заражения также называется уретральным или восходящим.
Цистит после секса происходит главным образом, когда бактерии попадают в организм, но для начала воспалительного процесса требуется своего рода «толчок», другими словами, болезнь развивается, если есть предрасполагающие факторы, такие как снижение иммунитета, нарушение опорожнения мочевого пузыря.
Физиология возникновения цистита
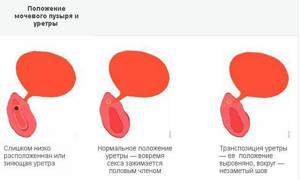
Цистит после секса обычно возникает у женщин, предрасположенных к этой болезни, чаще всего это связано с «повышенной» подвижностью уретры иили низким ее расположением относительно преддверия влагалища. Во время непосредственной близости отверстие уретры «открывается» и бактерии из влагалища стремительно попадают в мочевой пузырь, что приводит к воспалению.
Цистит после секса имеет несколько отличий от острого цистита. Прежде всего, симптомы заболевания происходят либо в первые несколько часов либо через 1-2 дня после интимной близости.
Первые симптомы заключаются в частых позывах к мочеиспусканию, которые сопровождаются болью, жжением, резями, чувством не полного опорожнения мочевого пузыря, моча меняет цвет и запах, становится мутной.
Может повышаться температура тела до субфебрильных цифр, появляются боль или дискомфорт в нижней части живота, поясничной области. Некоторые симптомы могут быть менее выраженными или вообще не проявляться.
Запишитесь на прием к гинекологу по телефону
8(812)952-99-95 или заполнив форму online — администратор свяжется с Вами для подтверждения записи
Центр «Уроклиник» гарантирует полную конфиденциальность
Цистит после секса опасен его осложнениями, как и любое другое воспаление.
Если вы игнорируете первые признаки, то болезнь может перерасти в более тяжелую форму, которую сложнее лечить. Инфекция из мочевого пузыря может распространяться выше и провоцировать воспалительное заболевание почек — пиелонефрит.
Кроме того, если цистит после секса происходит каждый раз, женщина в конечном итоге потеряет желание вступать в сексуальную связь из-за страха снова заболеть циститом, а это, в свою очередь, приводит к неопределенности, стрессу, разногласиям между партнерами и т. д.
В последнее время самолечение широко распространено, и женщины, которые уже знают свою проблему, могут пройти курс антибиотиков сразу после полового акта, но регулярный прием таких лекарств может вызвать другие, более серьезные проблемы (в частности, бесконтрольный прием приводит к лекарственной резистентности, т.е. антибиотики становятся бессильны в борьбе с патогенными микроорганизмами).
Кроме того, лечение антибиотиками противопоказано во время беременности, а цистит в этой ситуации может привести к выкидышу, преждевременным родам, прекращению развития плода. Все эксперты согласны с тем, что цистит требует профессионального и полного лечения, в противном случае возможны не только физические проблемы, но и психологические как со стороны женщины, так и семьи в целом.
В ответ на воспаление, в моче может появиться примесь крови – геморрагический цистит, а частые эпизоды воспаления ведут к хронизации процесса с вовлечением в воспалительный процесс более глубоких слоев стенки мочевого пузыря, частичному или полному разрушению ГАГ слоя (гликозаминогликановый слой) — защитный или барьерный слой, который препятствует адгезии бактерий к слизистой мочевого пузыря.
Какой врач занимается лечением цистита
Для диагностики и быстрого лечения цистита в СПб и его последствий Вам необходимо обратиться на консультацию к врачу урогинекологу, который владеет как урологическими, так и гинекологическими знаниями и Вам не придется «ходить по кругу» от одного специалиста к другому.
Какую диагностику нужно провести при цистите
- Для подтверждения диагноза «посткоитальный цистит» назначают общий анализ мочи, посев мочи на флору и чувствительность к антибиотикам, исследование вагинального мазка на микрофлору, диагностику на ЗППП, ультразвуковое исследование почек и мочевого пузыря, цистоскопию с возможной биопсией измененной слизистой.
- Если урогинеколог ставит диагноз «посткоитальный цистит» (или цистит после секса), для его подтверждения требуется не только сбор анамнеза и осмотр пациентки, но и дополнительное обследование.
- В первую очередь проводятся анализы:
- общий анализ крови (основа для диагностики большинства заболеваний),
- общий анализ мочи (изучение химических и физических свойств мочи, которые могут указывать на патологические процессы в организме),
- посев мочи — бактериологическое исследование (выявляет инфекцию в мочевом тракте и ее чувствительность к антибиотикам),
- вагинальный мазок (позволяет идентифицировать патогенные бактерии и выявить воспалительный процесс).
Инструментальная диагностика цистита
Инструментальная диагностика, как следует из названия, осуществляется с помощью инструментов. Цистит после секса может быть подтвержден следующими способами:
- УЗИ почек
- УЗИ мочевого пузыря
- УЗИ органов малого таза
- Цистоскопия мочевого пузыря у женщин
Ультразвуковое исследование с целью выявления признаков воспаления в мочевом пузыре и почках, матке и ее придатках.
Цистоскопия — исследование мочевых путей с помощью специальной оптической системы на предмет объема и глубины поражения слизистой мочевого пузыря. (подробнее…)
Дифференциальная диагностика цистита
Дифференциальная диагностика заключается в исключении заболеваний, для которых характерны подобные симптомы.
Например, если есть признаки цистита (болезненное и частое мочеиспускание, изменения состава мочи и т. д.) и высокая температура, то это состояние может быть вызвано воспалением почечной лоханки, а не мочевого пузыря, а присутствие крови или гноя в моче, может быть вызвано наличием камня в мочевыводящих путях.
Если цистит после секса долгое время беспокоит и его трудно лечить, Вы должны пройти полное обследование, возможно причины лежат в наличии других заболеваний – например, активной вирусной инфекции, заболеваний передающихся половым путем и т.д.
Признаки цистита, не подтвержденные наличием бактерий в моче, могут быть связаны с довольно распространенной женской болезнью — цисталгией.
Болезнь встречается исключительно среди женского населения, характеризующегося частым и болезненным мочеиспусканием, болью в нижней части живота.
Цисталгия не изучена окончательно, но, по некоторым данным, она связана с гормональными нарушениями, нарушениями кровообращения вследствие патологических процессов в органах малого таза.
При диагностике урогинеколог полагается на жалобы пациентки и результаты проведенного обследования.
К какому врачу обратиться с проблемой цистита после секса?
При возникновении подозрения на цистит необходимо обратиться к Урологу, гинекологу, а лучше найти специалиста – урогинеколога.
Лечение носит как симптоматический, так и этиотропный характер (т.е. устранение причины заболевания).
Так, например, наличие воспалительных явлений во влагалище устраняется с помощью местных противогрибковых и антибактериальных препаратов. Если обнаружено венерическое заболевание, специалисту требуется лечение обоих партнеров.
При анатомических особенностях мочевой системы урогинеколог может рекомендовать хирургическое лечение — перенос уретры т.е.
транспозиция уретры (выше над влагалищем), при необходимости хирург иссекает остатки девственной плевы, которые «растягивают» уретру.
После операции восстановление занимает 7-15 дней, в 85% случаев операция позволяет Вам забыть навсегда, что такое цистит после секса.
Лекарственные препараты
Основное лечение посткоитального цистита в первую очередь направлено на блокирование распространения инфекции. В этом помогает антибактериальная терапия.
- Основное лечение цистита дополняется лекарствами, которые помогают уменьшить неприятные проявления заболевания и нормализуют работу мочевой системы — болеутоляющие средства , фитопрепараты, иммуностимулирующие, витаминные комплексы .
- В лечении воспалительных процессов в мочевом пузыре очень часто используют введение противовоспалительных препаратов через уретру в мочевой пузырь (инстилляции).
- Цистит после секса с назначенным должным образом лечением и выполнением всех рекомендаций врача уходит в течение недели, но иммуностимулирующие, фитопрепараты и витамины следует принимать дольше (2-3 недели).
- При этом заболевании чрезвычайно важно пройти полный курс терапии, иначе цистит перейдет в хроническую форму, и лечение хронической патологии будет намного сложнее.
Народное лечение
Для удаления воспалительных процессов в мочевом пузыре используется традиционная медицина, и это возможно только после предварительной консультации специалиста.
Одним из наиболее распространенных способов в народной медицине является использование грелки или горячей бутылки. Да, действительно наступает облегчение, но! только на время, т.к.
причина не устранена, и бактерии в мочевом пузыре никуда не исчезли.
Стоит помнить, что цистит после секса требует комплексного подхода и должен включать использование антибиотиков, спазмолитиков, уросептиков и других лекарств.
Важно соблюдать домашний режим, диету и пить большое количество жидкости. Так холод, использование холодных напитков, кофеина, острых продуктов усугубляют симптомы заболевания.
Хирургическое лечение цистита
Цистит после секса лечится главным образом терапевтическими средствами, хирургическое лечение может потребоваться для изменения физиологических аномалий развития, например, когда уретра расположена близко к влагалищу, что приводит к травме канала и быстрому забросу инфекции в мочевой пузырь. Во время операции хирург перемещает отверстие уретры в нужное место. После хирургического лечения почти нет осложнений и проблема возникновения цистита после полового акта для женщины в 85% случаев остается в прошлом.
- В качестве профилактической меры оба партнера должны обязательно соблюдать гигиену.
- Партнеры должны избегать позиций в сексе, при которых возникает давление или «трение» уретры, а также интенсивного темпа.
- Необходимо использовать специальные смазочные материалы (лубриканты) в случае естественного дефицита влагалищной слизи.
- Осуществляйте своевременное лечение гинекологических заболеваний.
- Не используйте спермициды или влагалищные диафрагмы для контрацепции.
- Рекомендуется опорожнять мочевой пузырь сразу после полового контакта, это позволяет «эвакуировать» большую часть бактерий, попавших в мочевой пузырь.
- Сразу после контакта выпивайте не менее 300 мл жидкости.
Прогноз
При такой патологии, как цистит после секса, прогноз в большинстве случаев благоприятный, особенно если лечение находится под наблюдением специалиста.
Бесконтрольное лечение, тем более прием антибиотиков без назначения врача, может вызывать нежелательные реакции организма и сформировать лекарственную устойчивость, в этом случае прогнозы менее благоприятны.
Цистит после секса является неприятным заболеванием, которое не только вызывает неприятные симптомы, но также может влиять на сексуальную жизнь женщины (возможно, страх перед половым актом, отказ от секса из-за страха боли и т. д.).
Следует помнить, что самолечение может привести к нежелательным последствиям, основой успешного лечения является комплексный подход в диагностике и соблюдение всех рекомендаций врача.
поделиться рассказать поделиться разместить
Боль при мочеиспускании у мужчин — причины и лечение дискомфорта, рези и болезненных ощущений
Боль при мочеиспускании – симптом, который нельзя игнорировать, поскольку он может свидетельствовать о серьезных нарушениях мочеполовой системы.
Патологии мочевыделительных органов отличаются у мужчин и женщин в связи с различным анатомическим строением и физиологическими функциями. В любом случае только своевременное обращение к специалисту и соблюдение назначенного режима лечения позволит избавиться от проблемы и не допустить развития опасных осложнений.
У мужчин есть специфические факторы риска и характерные заболевания, которые проявляются болевым синдромом при мочевыделении. Но не во всех случаях этот симптом у пациентов мужского пола говорит о патологиях уретры или простаты. Только комплексное обследование даст возможность провести дифференциальную диагностику и точно поставить диагноз.
Болевой синдром при мочеиспускании
Болевой синдром при выделении мочи проявляет себя разнообразно, поэтому человек не всегда может сопоставить эти признаки с опасными симптомами. Спектр патологических ощущений начинается с незначительного дискомфорта, продолжается выраженными устойчивыми неприятными ощущениями и может достигать нестерпимой боли, которая мешает справить естественную нужду.
Локализация болезненных ощущений тоже разная. Чаще всего они возникают в уретре – непосредственно мочеиспускательном канале, по которому моча выводится из организма. Также болевые ощущения могут иррадиировать («отдавать») в область таза, паховую зону, поясницу, нижнюю часть живота. Это связано с особенностями иннервации мочеполовых органов и локализации нервных структур тазовой зоны.
Чаще всего болезненность при мочеиспускании описывают как «жжение» или «покалывание». Также она может быть ноющего или режущего характера. По степени выраженности боль разделяют на острую и тупую. Пациентам предлагают оценить собственные ощущения по десятибалльной шкале, где «10» – максимально сильная боль.
Также важно выяснить, в какой момент при мочевыделении появляется болезненность: при позывах, в начале или в конце.
Особенности болевого синдрома, его характер, распространенность и длительность, зависимость симптомов от времени суток или положения тела и многие другие подробности важно знать врачу. Это необходимо для того, чтобы поставить правильный диагноз, направить на информативные уточняющие методы обследования.
Важно помнить: если симптомы проявляются не при каждом походе в туалет, это не означает, что на них можно не обращать внимание. Патологические процессы в мочеполовой системе распространяются достаточно быстро, поэтому на первый взгляд безобидный дискомфорт за несколько дней может перерасти в жгучую боль.
Дополнительные симптомы
С медицинской точки зрения болезненность при мочеиспускании относится к синдрому дизурии – нарушению опорожнения мочевого пузыря.
Другими патологическими признаками могут быть:
- изменение цвета или запаха мочи;
- задержка мочеиспускания;
- непроизвольные процессы опорожнения мочевого пузыря;
- повышение температуры тела;
- тошнота или рвота.
Основные причины боли при мочеиспускании
Среди всех причин болезненного опорожнения мочевого пузыря лидируют воспалительные заболевания. Воспаления мочеполовой системы также характеризуются гендерными особенностями: у пациентов мужского пола уретриты развиваются чаще, чем циститы.
Это связано с тем, что мужская уретра гораздо длиннее, чем женская, поэтому возбудители инфекций локализуются преимущественно в мочеиспускательном канале. В связи с особенностями расположения уретры к дизурическому синдрому у мужчин могут приводить различные заболевания полового члена.
Уретрит
Воспаление уретры часто сопровождается болезненными ощущениями острого и режущего характера, которые доставляют дискомфорт при каждом опорожнении мочевого пузыря. В этой ситуации необходимо срочно обратиться к специалисту и начать лечение, чтобы предупредить восходящий путь распространения инфекции и не допустить развитие патологий мочеполовых органов.
Цистит
Инфекционно-воспалительное заболевание мочевого пузыря может быть вызвано как типичными возбудителями извне, так и условно-патогенными микробами при нарушении работы иммунитета. Симптомы цистита напоминают уретрит, могут сопровождаться выраженными болями в нижней части живота и учащением мочеиспускания.
Мочекаменная болезнь
Дискомфорт или болезненность при мочевыделении могут быть вызваны мочекаменной болезнью (МКБ) – патологией обменных процессов, в результате чего в почках образуются камни. Перемещаясь по разным отделам мочевыделительной системы, они могут закупоривать мочеточник и приводить к острой задержке мочи.
Дополнительно к боли при мочеиспускании при МКБ присоединяется иррадиация болевых ощущений в спину и нижние отделы живота.
Кроме того, жалобы могут дополняться такими неприятными ощущениями, как жжение, учащение мочеотделения, ложные позывы на опорожнение мочевого пузыря, изменение цвета или помутнение мочи, повышение температуры.
При остром приступе МКБ боль становится невыносимой. Она не обязательно связана с мочеиспусканием. Это называется «почечная колика».
Заболевания простаты
Предстательная железа – не только анатомическая особенность, но и «слабое место» в мужском организме. Одно из наиболее распространенных заболеваний этого органа, которое с возрастом проявляется у большинства мужчин, – это доброкачественная опухоль.
Простатит – воспаление предстательной железы, которое сопровождается нарушениями мочеотделения. Причиной патологии становятся патогенные микроорганизмы, а факторами риска – малоподвижный образ жизни, стрессы, хронические заболевания, нарушения работы иммунной системы.
Болезнь может не проявлять себя длительное время, однако на определенном этапе такой неприятный симптом, как болезненность при мочеиспускании, заставляет пациента обратиться к врачу. Болевые ощущения при простатите могут распространяться на область промежности и паха, зону поясницы.
Фимоз
Эта патология характеризуется сужением крайней плоти полового члена, при котором затрудняется открытие его головки. Патологическое состояние само по себе не опасно, однако в такой ситуации становится сложно проводить процедуры интимной гигиены.
Вследствие этого начинается размножение болезнетворных микробов, возникает воспаление. Поскольку в процессе опорожнения мочевого пузыря у мужчин участвует непосредственно половой член, фимоз в итоге проявляется болезненностью при мочеиспускании и эрекции.
Баланопостит
Эта болезнь также характерна для мужчин. Характеризуется воспалением головки и крайней плоти мужского полового органа. Заболевание может возникать в любом возрасте. Одним из неприятных симптомов баланопостита неизбежно становится болезненность при мочевыделении.
Орхоэпидидимит
Под этим понятием подразумевают сразу две инфекционно-воспалительных болезни мочеполовой системы, которые обычно провоцируют друг друга, поэтому развиваются одновременно.
Орхит представляет собой воспаление в яичках, а эпидидимит – в их придатках.
Как и при других воспалительных процессах в мужских половых органах, у пациентов с орхоэпидидимитом часто возникают жалобы на затрудненное мочеотделение.
Везикулит
У мужчин может возникать воспаление семенных пузырьков, причиной которого часто становятся возбудители гнойной инфекции. Часто везикулит сопровождает хронический простатит и другие болезни половой системы.
Один из основных симптомов заболевания – режущие боли при мочеиспускании. Важный дополнительный симптом везикулита – появление крови в моче.
ИППП
Еще болевые ощущения при опорожнении мочевого пузыря могут быть признаком ИППП – инфекций, передающихся половым путем. К ним относятся такие патологии, как:
- Урогенитальный хламидиоз. Это заболевание, которое вызывается хламидиями. У мужчин чаще всего протекает в виде уретрита или простатита. Кроме дизурических признаков, при развитии хламидиоза мужчины часто страдают нарушениями половой функции.
- Гонорейный уретрит. Болезнь вызывается гонококками и сопровождается яркой клинической картиной. Один из первых признаков гонореи – это ощущение жжения и зуд в зоне наружного отверстия уретры, из которого появляются сероватые выделения. Мочеиспускание при этом затруднено и болезненно.
- Трихомониаз. Еще одна частая инфекция, которая передается половым путем, вызывается трихомонадами. Они вызывают у мужчин преимущественно воспаление в простате и семенных пузырьках.
Возбудители инфекционных болезней становятся причиной различных воспалительных процессов, которые сопровождаются не только болезненностью при мочеиспускании, но также зудом, жжением, выделениями из половых органов и другими неприятными симптомами.
Куда обращаться?
Если хотя бы однократно появилось ощущение болезненности при опорожнении мочевого пузыря, необходимо внимательно наблюдать за развитием симптомов. При повторяющихся жалобах обращение к врачу обязательно, поскольку этот симптом может свидетельствовать о серьезных нарушениях.
Пациенты мужского пола с подобными нарушениями обращаются к урологу, который в дальнейшем может направить их к нефрологу или андрологу. Если есть подозрение на любую из венерических патологий, нужно незамедлительно обратиться к дерматовенерологу. Только при своевременном начале специфического лечения можно избежать опасных осложнений.
Но не стоит паниковать: в некоторых случаях болезненные ощущения считаются вариантом нормы.
Например, неприятные ощущения после забора мазка – это частый симптом, который связан с механическим повреждением мочеиспускательного канала. Он самостоятельно исчезает через несколько дней.
Также вариантом нормы считается жжение после контакта с веществами раздражающего действия – мылом, гелем для душа, другими гигиеническими, интимными и косметическими средствами.
Диагностика
Во время приема врач внимательно оценивает жалобы пациента. Это может натолкнуть на правильный диагноз.
Например, боль непосредственно в начале мочеиспускания – часто симптом инфекционных процессов, а болезненность после опорожнения мочевого пузыря у мужчин обычно свидетельствует о проблемах с простатой.
Уролог или венеролог проводит подробный опрос и собирает важные сведения о развитии заболевания, осматривает наружные половые органы.
Кроме того, во время приема специалист берет мазок из мочеиспускательного канала. Это исследование дает возможность определить, какие именно процессы стали причиной нарушения мочеиспускания.
Пациенту назначаются обязательные методы исследования: клинические анализы крови и мочи, а для более детального изучения функции мочевыделительной системы может понадобиться сдать специфические анализы мочи (суточный сбор, бактериальный посев). Также из инструментальных методов диагностики нужно пройти УЗИ почек и мочевого пузыря. Это позволит провести первичную диагностику болезней мочеполовой системы.
Лечение
Алгоритм лечения определяется индивидуально: в зависимости от конкретного заболевания, его степени тяжести и особенностей пациента.
Основные группы препаратов, которые назначаются при болезнях мочеполовой системы, включают в себя:
- Антибиотики. Препараты с антибактериальным эффектом назначают при бактериальных воспалениях и большинстве ИППП.
- Антисептики. Уроантисептики – большая группа лекарственных средств, которые способны остановить болезнетворное действие условно-патогенной микрофлоры и некоторых патогенных микробов.
- Противовоспалительные препараты. Они нужны для того, чтобы устранить признаки воспаления, снять отек и облегчить процесс мочеиспускания.
- Спазмолитики. При МКБ и некоторых других болезнях врачи назначают препараты, расслабляющие гладкую мускулатуру мочевыводящих путей, чтобы устранить болевой синдром, связанный со спазмом.
Спектр лекарственных средств, которые применяются в таких случаях, достаточно большой, поэтому назначить правильную терапию может только врач.
Важно! Заниматься самолечением опасно: неправильное назначение препаратов может привести к развитию осложнений и даже необратимой потере функций мочеполовой системы.
Врачи клиник «МедЦентрСервис» обеспечивают полноценную диагностику и квалифицированную помощь на любом этапе обращения пациента с жалобой на боль при мочеиспускании. Комплексный подход к определению причины болевого синдрома позволяет своевременно выявить причину симптомов и предупредить развитие опасных осложнений.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Боль и жжение при мочеиспускании
Неприятные ощущения при мочеиспускании — одна из самых частых жалоб, которую слышат от пациентов врачи-урологи, гинекологи и андрологи. В возрасте до 70 лет с такими проблемами сталкивается 7% женщин и 10% мужчин. С годами число этих пациентов возрастает[1].
Режущая боль при мочеиспускании, боль в уретре, зуд в области мочеиспускательного канала — весьма распространенные симптомы, которые могут говорить о наличии нескольких заболеваний мочевыводящей системы, требующих грамотного и ответственного подхода к лечению. Это неспецифический симптом, который требует обследования и назначения лабораторных и инструментальных методов диагностики.
Дискомфорт после мочеиспускания и чувство неполного опорожнения мочевого пузыря — также поводы озаботиться своим здоровьем и обратиться за квалифицированной медицинской помощью.
Одна из самых частых причин возникновения этой проблемы у женщин — острый и рецидивирующий цистит. На него приходится порядка 40% жалоб на болезненное мочеиспускание у женщин[1].
Также причинами могут являться острый или хронический вагинит, мочекаменная болезнь, инфекции, передающиеся половыми путем, атрофия эпителия уретры и мочевого пузыря в постклимактерическом периоде, уретрит и уретральный синдром[1]. Иногда боль при мочеиспускании является первым симптомом онкологического заболевания.
Часто боль при мочеиспускании появляется после сексуальных контактов. Это заставляет пациенток избегать интимной близости, что приводит к психологическим нарушениям, страху, разладу в семейной жизни[2].
Рецидивирующий характер этого состояния связывают с особенностями строения уретры у женщин: в отличие от мужчин, у женщин уретра более короткая и широкая и расположена вблизи источников микробного заражения: влагалища и прямой кишки. Также болезни могут способствовать избыточная подвижность уретры, наличие спаек между влагалищем и уретрой вследствие перенесенных воспалительных заболеваний[2].
- аномалии развития уретры,
- перенесенные воспалительные заболевания урогенитального тракта,
- возраст женщины старше 60 лет и наличие постклимактерических изменений,
- недавние хирургические и диагностические вмешательства: риск возникновения дискомфорта при мочеиспускании повышается после цистоскопии, урографии, взятии мазка из уретры и др.
- несоблюдение правил гигиены, аллергия на средства личной гигиены,
- неправильное лечение: неконтролируемый прием антибиотиков, антисептиков,
- проведенная химиотерапия[2].
Боль имеет острый, режущий, жгучий характер. Она появляется во время мочеиспускания и может продолжаться после его завершения. Иногда она сопровождается частыми, императивными позывами к мочеиспусканию.
Походы в туалет становятся частыми и мучительными. Обычно боль локализована в нижнем отделе мочеиспускательного тракта, но иногда может иррадиировать в область промежности, мочевого пузыря, прямую кишку.
Отличительной особенностью болезненного мочеиспускания является отсутствие сопутствующей лихорадки: болезнь не подразумевает симптомов интоксикации и повышения температуры3.
В медицинской литературе такое состояние называется дизурией: это более широкое понятие, которое затрагивает все расстройства мочеиспускания, включая также задержку мочи и чувство неполного опорожнения мочевого пузыря. Также это состояние может называться женский уретральный синдром, цисталгия, цистопатия, асептический уретрит/цистит, невралгия мочевого пузыря, генитально-пузырная дисфункция и др[3].
Это самая частая мочеполовая инфекция среди женщин: его частота составляет 0.5-0.7 эпизодов на 1 женщину в год. Вследствие анатомических особенностей женщины страдают от цистита в 30 раз чаще, чем мужчины. Беременность и постменопауза дополнительно повышают эти шансы[4].
Цистит представляет собой воспаление слизистой оболочки мочевого пузыря, чаще всего имеет инфекционный характер и может быть спровоцирована переохлаждением, несоблюдением гигиены, половым контактом и т. д.
При этом заболевании пациентка испытывает множество трудностей, связанных с походом в туалет. Боли в мочевом пузыре, боль при мочеиспускании, кровянистые и/или гнойные выделения с мочой, постоянные малопродуктивные позывы в туалет.
Как бы ни проявлял себя цистит, для его лечения обычно назначаются антибиотики, способные справиться с источником воспаления. Вместе с болезнью отступают боли в мочевом пузыре и дискомфорт при мочеиспускании, боль после мочеиспускания.
Уретрит
Это близкая по этиологии и симптоматике болезнь. Главный ее симптом — болезненное мочеиспускание, при этом боль возникает непосредственно в самом мочеиспускательном канале. Вместе с ним возникают слизистые выделения из мочеиспускательного канала. Заболевание может протекать в острой и хронической форме.
В первом случае при мочеиспускании больно нестерпимо, но болезненные ощущения, несколько стихая, могут сохраняться и в остальное время. Во втором — как правило, возникает только легкое жжение при мочеиспускании. Так или иначе, пока воспаление не распространилось на мочевой пузырь, предстательную железу и не повлекло за собой серьезных осложнений, необходимо обратиться к врачу.
Мочекаменная болезнь
Это самая частая причина «урологических» госпитализаций по «скорой».
При ней в органах мочевыводящей системы — почках, мочеточниках, мочевом пузыре — образуются камни (конкременты), способные препятствовать нормальному оттоку мочи, а также провоцировать неприятные ощущения при мочеиспускании.
Это серьезная болезнь, способная привести даже к неблагоприятным исходам. При малейшем подозрении на наличие камней нужно срочно обратиться к врачу. После диагностики может быть назначено как медикаментозное, так и хирургическое лечение.
Заболевания, передающиеся половыми путем
Кроме того, значительная часть жалоб на болезненное мочеиспускание приводит к выявлению инфекций, передающихся половым путем. Хламидиоз, трихомониаз, гонорея и множество других болезней проявляют себя, прежде всего, выделениями из половых органов и возникновением дискомфорта при мочеиспускании.
Жжение, рези и зуд, покраснения и высыпания в промежности — повод обследоваться на наличие возбудителя этих инфекций. К тому же зуд при мочеиспускании и после него может возникать при кандидозе, многим известном как молочница. Такие болезни могут вызывать закономерное смущение, но скрывать их или пытаться вылечить «народными» средствами — плохая идея, способная привести к серьезным осложнениям.
Прохождение анализов с дальнейшим лечением у специалиста — гораздо более разумный подход.
Опухоли мочеполового тракта
Рост опухоли внутри уретры или мочевого пузыря может сопровождаться постоянными болями при мочеиспускании. Это может быть доброкачественный полип или злокачественное новообразование.
Постклимактерические изменения
Урогенитальное старение является причиной появления неприятных симптомов со стороны мочеполового тракта: боли и рези при мочеиспускании, подтекание мочи, учащение позывов к мочеиспусканию, в том числе в ночное время. Это является следствием атрофических процессов в слизистой урогенитального тракта, мышечном и связочном аппарате малого таза[5].
Чтобы начать лечение, нужно понять, какой именно патологический процесс стал причиной неприятных симптомов. Для этого пациенткам лучше обратиться за помощью к гинекологу, терапевту или урологу. Они соберут анамнез, проведут осмотр и назначат диагностику, которая может включать:
- анализы мочи: общий, по Зимницкому, Нечипоренко, бактериальный посев мочи,
- общий анализ крови и биохимический анализ крови,
- УЗИ почек, малого таза и мочевого пузыря,
- цистоскопию,
- гинекологический осмотр,
- рентгеноконтрастное исследование мочевого пузыря,
- компьютерную томографию и др.
После выявления диагноза приступают к лечению основного заболевания.
При остром цистите и уретрите обычно назначают антибиотикотерапию. В ряде случаев это приводит к полному излечению и клиническому исчезновению всех симптомов.
Традиционно возбудителем острого неосложненного цистита являются постоянные обитатели толстого кишечника: E.coli.
Препаратами первого ряда могут быть антибактериальные средства, такие как нитрофураны, триметоприм/сульфаматексазол, фосфомицины, фторхинолоны.
Если под маской посткоитального цистита скрывается хронический уретрит уреаплазменного, хламидийного или микоплазменного происхождения, были эффективны схемы с назначением рокситромицина и доскициклина[6].
Однако, при рецидивирующем характере заболевания, это приносит лишь временное улучшение и может способствовать развитию множественной устойчивости микробных штаммов, так как ведущую роль в патогенезе в некоторых случаях могут наличие анатомических предпосылок к реинфицированию: появление спаек между уретрой и влагалищем, возникновение уретрального рефлюкса.
В таких случаях врачи могут рекомендовать хирургическую коррекцию: транспозицию дистального отдела уретры. Показаниями к операции являются: наличие условно-патогенной флоры в бактериальном посеве мочи, достоверное повышение бактериурии, закисление рН мочи из-за рефлюкса и др.[3]
Коррекцией постклимактерических изменений занимаются гинекологи. При выявлении онкологического заболевания, пациенты направляются на специфическое лечение к онкологам и хирургам.
При наличии связи болей и полового акта, пациенткам могут быть рекомендованы поведенческие меры профилактики:
- посткоитальное мочеиспускание для механического вымывания микробов,
- использование антибактериальных кремов после полового акта,
- подмывание после полового акта,
- коррекцию сексуальных паттернов для уменьшения вовлечения уретры в сексуальный контакт,
- использование средств для коррекции микробной флоры влагалища[3].
При циститах и уретритах полезно пить больше жидкости, соблюдать правила личной гигиены, использовать только гипоаллергенные и натуральные средства и белье.
Также рекомендуется вести здоровый образ жизни, выполнять упражнения Кегеля для сохранения тонуса мышц малого таза, запрещается поднимать тяжести, заниматься тяжелой атлетикой.
Оставить комментарий