У некоторых младенцев на коже присутствуют характерные родимые пятна, напоминающие по форме и цвету пятна от вина. Данная проблема диагностируется сразу при рождении и, в случае отсутствия лечения, сопровождает человека на протяжении всей жизни. Что же такое винные пятна на лице и теле, из-за чего они появляются и как их лечить? Ответы на эти вопросы приведены ниже.
Пламенеющий невус (или, как называют это заболевание в народе, винные пятна на коже) представляют собой нарушение развития мелких кровеносных сосудов.
В результате патологического расширения капилляров на коже человека возникает пятно неправильной формы, цвет которого варьируется от светло-розового до пурпурного, бордового и фиолетового.
Чаще всего пламенеющий невус располагается на коже лице и шеи, однако в некоторых случаях может локализоваться и на остальных участках тела. По мере взросления человека винное пятно увеличивается в размерах. Данная патология является врожденной и развивается примерно в 0,3% случаев.
Винное родимое пятно не способно перерождаться в злокачественную опухоль, поэтому оно не представляет собой прямой опасности для жизни пациента. Однако нужно учитывать, что пламенеющий невус может привести к появлению ряда проблем, так что лечить его обязательно нужно.
Точных данных относительно причин возникновения данной патологии в современной медицине нет. Однако считается, что предпосылками к ее развитию может быть следующее:
- Скачки гормонального фона у женщины в период вынашивания малыша.
- Наличие у будущей матери некоторых инфекционных заболеваний мочевыделительной системы.
- Негативное воздействие окружающей среды на организм женщины во время беременности (облучение, проникновение токсинов и пр.)
- Отсутствие у ребенка контакта нервных окончаний со стенками капилляров, приводящее к расширению капиллярной сетки и ее переполнению кровью.
Характерные внешние особенности не дают спутать пламенеющий невус с другими патологиями. Узнать его можно по следующим признакам:
- Винные пятна на коже имеют неправильную форму, напоминающую географическую карту. По мере взросления человека их площадь пропорционально увеличивается.
- Цвет – от розоватого до темно-бордового. С возрастом могут приобретать синюшный оттенок. При легком нажатии пальцем пятна светлеют, затем снова темнеют.
- На начальных стадиях развития пламенеющий невус не причиняет физического дискомфорта; зуд и воспалительные процессы отсутствуют.
- С течением времени поверхность «поцелуя ангела» (это еще одно народное название данной патологии) может стать неровной, с выпуклыми узелками – ангиомами.
Диагностика пламенеющего невуса обычно не представляет сложностей. Врач ставит диагноз на основании внешних признаков после проведения визуального осмотра кожи пациента.
Так как винные пятна на лице и теле часто не причиняют физического дискомфорта, некоторые пациенты предпочитают не лечить их. Однако это ошибочное решение, так как данная патология может стать причиной развития ряда осложнений:
- При локализации в височной области или на веках пламенеющий невус способен привести к снижению остроты зрения и развитию глаукомы.
- Кожа в районе пятен со временем может уплотняться, а если винные пятна находятся над суставами, то это затрудняет их пожвижность.
- Появляющиеся на поверхности невуса ангиомы (узелки) могут травмироваться и кровоточить.
Винные пятна могут повлиять на социальную адаптацию человека, снизить его самооценку, вызвать появление комплекса неполноценности, затруднить личную жизнь.
Наиболее эффективным и радикальным методом лечения данной патологии является лазерное удаление винного пятна. Воздействие на кожу лазером безопасно, не оставляет после себя шрамов и рубцов и пользуется заслуженной популярностью среди дерматологов. Для получения подобной услуги в СПб вы можете обратиться в медицинские центры «ЭкспрессМедСервис».
Источники:
- Дан В. Н., Сапелкин С. В. Ангиодисплазии (врожденные пороки развития сосудов). М.: Вердана, 2008.
- Адаскевич В. П. Диагностические индексы в дерматологии. — М.: Медицинская книга, 2004. — 165с.
- Бабаянц Р. С., Лоншаков Ю.И. Расстройства пигментации кожи.— М.: Медицина, 1987.— 144 с.
Проявления коронавируса: какие высыпания на коже должны насторожить
© Shutterstock
Автор Маргарита Гехт
03 июня 2020
COVID-19 в первую очередь поражает дыхательные пути, но с увеличением количества зараженных проявились и новые симптомы, например кожные. Поэтому в диагностику новой болезни все чаще вовлекаются дерматологи.
Маргарита Гехт, ведущий дерматолог фонда «Дети-бабочки»
Кожные симптомы у людей с коронавирусом проявляются по-разному. Некоторые указывают на более мягкое течение COVID-19, а другие служат маркером тяжелого варианта болезни. Знание кожных проявлений при COVID-19 поможет раньше диагностировать инфекцию и правильно оценивать риски каждого пациента.
Что известно о кожных симптомах коронавируса
Пока нет окончательных суммированных данных о дерматологических проявлениях COVID-19 со всего мира, но есть информация из Китая, Испании, Англии и США. В этих странах исследования проводились на базе национальных медицинских центров, в которых лечили пациентов с коронавирусом, — всего врачи описали более 350 случаев COVID-19 c кожной симптоматикой.
Первые исследования из центрального Китая говорили о том, что кожные заболевания у пациентов с COVID-19 встречаются редко. Среди первых 1099 человек, зараженных в Ухане, только у двоих пациентов наблюдались кожные симптомы (0,2%).
Первыми поражения кожи заметили у пациентов отделений интенсивной терапии, что не удивительно: к ним приковано более пристальное внимание врачей.
Сейчас появился специальный онлайн-реестр по дерматологии нового коронавируса, где все страны могут делиться зафиксированными случаями кожных проявлений COVID-19. Его основная цель — быстро и качественно собрать медицинские сведения, которые помогут в лечении заболевания.
Как отличить разные виды высыпаний
Для того чтобы перейти к клиническим формам кожных проявлений коронавируса, нужно сначала разобраться в дерматологической терминологии. Высыпания различаются между собой, но под каждым из них подразумевается некий морфологический элемент, который мы видим на коже.
К морфологическим элементам, характерным для COVID-19, относятся:
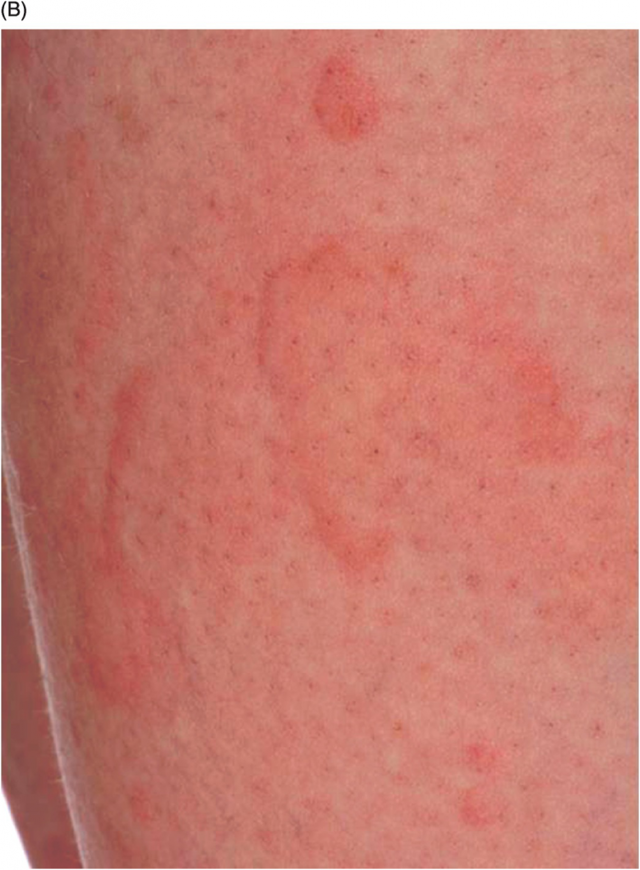
- Пятна или макулы, которые проявляются только изменением цвета кожи. Красные, фиолетовые и ярко-розовые появляются при травме сосуда. Коричневые показывают локальные скопления меланина, например, после долгого пребывания на солнце без защитного крема.
- Пятна на теле и лице могут напоминать мелкую сыпь, образовывать очертания в виде полосок, кровоподтеков и синяков, или экхимозов, если говорить медицинскими терминами. Самое маленькое пятно, до 15 мм, называется розеолой, а больше 20 мм — эритемой. Обычно это даже не один элемент, а слияние нескольких.
- Папулы представляют из себя возвышающийся над уровнем кожи элемент, цвет которого может варьироваться от обычного до ярко-красного.
- Пузырьки и везикулы похожи на папулы, но внутри они содержат жидкость. Большие по размеру высыпания называют буллами и пузырями.
- Волдыри (уртикария) — высыпания белого, бледно-розового или даже светло-красного цвета. Волдыри возвышаются над кожей и часто сопровождаются зудом. Они могут быть маленькими, 2-3 см, или большими, 10-15 см. По форме бывают круглыми, овальными или неправильными, с кружевными краями.
Частые кожные проявления при COVID-19
Самый распространенный вариант кожных проявлений нового коронавируса — эритематозно-отечные очаги. Это пятна разного диаметра и всевозможных оттенков красного. Они не чешутся, но пораженная кожа на ощупь становится теплой или даже горячей.
- «Розовые» высыпания — шелушащиеся пятна овальной формы чаще всего располагаются на боковых поверхностях туловища и могут доставлять дискомфорт из-за зуда.
- Кожные проявления встречаются не хаотично: многие из них характерны для определенной возрастной группы пациентов или тяжести течения болезни.
- Тяжелое течение COVID-19
Акро-ишемия поражает кончики пальцев, подушечки стоп или кожу пяточной области. Тяжелое течение COVID-19 может привести к гиперкоагуляции — чрезмерному сгущению крови. Она с трудом проходит по кровеносным сосудам, особенно мелким — капиллярам и венулам, что приводит к их повреждениям, застоям крови и образованию кровяных сгустков — тромбов.
Самые тяжелые и сложные пациенты — это те, у кого помимо кончиков фаланг синюшнюю окраску кожных покровов имеют и слизистые (так называемый цианоз).
Высыпание по типу крапивницы (уртикарной сыпи) может появиться раньше «классических» симптомов коронавируса в виде кашля и лихорадки.
У детей крапивница появлялась в 19% случаев от общего числа зараженных коронавирусом и была связана с более тяжелым течением заболевания, чем у других сверстников. Но не каждая уртикарная сыпь — проявление COVID-19.
В этом случае на вирус может указать повышенная температура, которая не характерна для обычной крапивницы.
Чаще всего у пациентов с новым коронавирусом встречается макулопапулезная или пятнисто-папулезная сыпь. Она длится около девяти дней с момента появления и поражает преимущественно бедра, предплечья и плечи.
Средняя тяжесть COVID-19
Сыпь, напоминающую ветрянку, исследователи связывают с промежуточной тяжестью течения коронавируса. Чаще всего такой симптом проявляется у пациентов среднего возраста.
Как и в случае с ветрянкой, сыпь представляет собой мелкие одинаковые пузырьки, которыми усыпана кожа туловища. Но истинная ветряная оспа и подобная ей вирусная экзантема появляются только после контакта с тем, кто уже заражен этими инфекциями.
В случае с COVID-19 такая сыпь длится около десяти дней и исчезает вместе с остальными симптомами, а иногда и раньше них.
Легкая форма COVID-19
Высыпания на пальцах рук и ног, похожие на обморожения, могут появиться при легком течении коронавируса у детей или молодых людей. Средний возраст заболевших с высыпаниями по типу обморожения — 14 лет.
Это проявление врачи нашли у 25 пациентов в Испании и 11 детей в на севере Италии.
У них не было ни типичных для коронавируса симптомов, ни объективных причин обморожения, а результат анализа на COVID-19 был положительным.
При высыпании по типу обморожения над поверхностью кожи появляются пятна ярко-красного цвета с розово-фиолетовым оттенком. Пораженные участки, как правило, расположены асимметрично, а после выздоровления симптомы безо всякого лечения проходят, не оставляя шрамов.
Сыпь с петехиями, мелкими точечными кровоизлияниями, как и с пурпурной сыпью, не поражала кожу ладоней и стоп, не было проявления и на слизистой полости рта. Не всегда такой симптом свидетельствует о коронавирусе, его могут вызвать и другие инфекционные заболевания или реакция на лекарства. Отличить их помогут биохимические анализы крови и вирусологическое исследование.
Из 27 детей с легкой формой заболевания у двоих развилось таргетоидное (целевое или кольцевое) поражение, напоминающее многоформную эритему. В этом случае округлые пятна имеют красный центр с везикулой, напоминающий мишень. Эти высыпания могут быть сгруппированы между собой. Такая симптоматика характерна для простого герпеса, но никто из заболевших им не страдал.
При таргетоидных поражениях есть три цветовые зоны: темный центр с волдырем или корочкой, бледно-розовая приподнятая из-за отека поверхность вокруг и ярко-красное внешнее кольцо. Таргетоидные поражения появляются на любом участке тела, включая слизистые оболочки, например губы.
Кожные проявления во время пандемии COVID-19 привлекают все большее внимание, поскольку они могут быть полезны для ранней постановки диагноза, особенно у детей и пожилых людей.
Если вы заметили у себя или своего ребенка высыпания, вспомните, не контактировали ли вы с людьми, больными ветрянкой или другими инфекциями с характерной сыпью. Не может ли это быть проявлением аллергии на продукты, косметику или чистящие средства. Если нет, сразу обращайтесь к дерматологу, который точно установит диагноз и назначит лечение.
Бляшки на коже
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм. В дерматологии выделяют множество разновидностей бляшек — около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний. Разновидности бляшек По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться. По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции). Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.
Возможные причины появления бляшек
Сухие бляшки на коже у взрослых могут быть проявлением следующих заболеваний:
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
Появление на коже красных бляшек говорит об их хорошем кровоснабжении. Возможными причинами такого состояния могут быть следующие нозологии:
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона — токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
Коричневые бляшки возникают в тех случаях, когда в пораженном участке дермы откладывается меланин, что и обуславливает коричневый (темный) цвет. Возможными причинами могут быть следующие заболевания:
- Невус Беккера – аномалия развития дермы, когда на коже появляются темные бляшки с неровной поверхностью, на которых со временем могут начать расти волосы.
- Пигментный невус – «родимое пятно», может возвышаться над кожей, имеет коричневую или темную окраску.
- Меланома – самая злокачественная опухоль кожи, характеризующаяся стремительным метастазированием. Развивается преимущественно из невусов и родинок. При изменении характера поверхности, границ родинки, увеличении ее размеров, появлении кровоточивости необходимо незамедлительно обратиться к дерматологу или онкологу для исключения развития меланомы.
- Базальноклеточный рак кожи чаще локализуется на голове, лице, шее, не метастазирует, характеризуется медленным ростом.
- Сенильная кератома встречается у людей пожилого возраста, развивается, вероятнее всего, из-за недостатка витаминов, обилия потребляемых животных жиров, чувствительности кожи к ультрафиолету вследствие нарушения ее защитных функций. Типичная локализация – лицо, шея, открытые участки тела.
- Себорейная кератома – желтоватая бляшка на коже, которая со временем трансформируется в темно-коричневый нарост, который склонен шелушиться, сильно зудеть, покрываться трещинами, кровоточить и может служить входными воротами для инфекции.
К каким врачам обращаться При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи. Диагностика и обследования при появлении бляшек Для диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения. Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание. Панель респираторные аллергены (Respiratory Panel)
Синонимы: Комплексная панель тестов на респираторные аллергены; Respiratory allergens panel, Allergen respiratory profile, Allergy testing. Краткое описание исследования «Панель респираторные аллергены» Панель респираторные аллергены домашняя пыль (кле…
4 775 руб
Панель пищевые аллергены (Food Panel), IgE
Панель пищевые аллергены: фундук, арахис, грецкий орех, миндальный орех, коровье молоко, яичный белок, яичный желток, казеин, картофель, сельдерей, морковь, …
4 775 руб
Панель разные аллергены (Food and Respiratory Panel)
Панель разные аллергены: Смесь аллергенов травы: колосок душистый; рожь многолетняя; тимофеевка; рожь культивированная; бухарник шерстистый (GP3) IgE Рожь многолетняя (G5) IgE Подорожник (W9) IgE Полынь обыкновенная (W6) IgE Соевые боб…
4 775 руб
При псориазе обращение к дерматологу и ревматологу поможет снизить выраженность проявлений заболевания, если назначена соответствующая терапия. Для диагноза обычно достаточно осмотра, определения, настолько характерны кожные проявления псориаза, но при необходимости проводится дифференциальная диагностика, включающая клинический анализ крови, кал на наличие яиц глистов и простейших и гистологическое исследование кожи. Анализ кала на яйца гельминтов (яйца глистов,helminth eggs)
Синонимы: Анализ кала на яйца глистов. Ova and Parasite Exam; O&P, PRO stool; Stool O & P test. Краткое описание исследования «Анализ кала на яйца гельминтов» Гельминты (глисты) – паразитические черви, вызывающие группу болезней, называемых гельминтозами. Чаще всего у че…
495 руб
Анализ кала на простейшие (PRO stool)
Наибольшее значение имеет обнаружение в кале следующих простейших (intestinal protozoa), вызывающих заболевания у человека: Entamoeba Histolytica (дизентерийная амеба) вызывает амёбиаз. Встречается в кишечнике человека в двух формах. Тканевая форма вызывает изъязвление стенок кишечника. Нали…
495 руб
Заболевания желудка и кишечника также могут привести к появлению бляшек на коже.
Для выявления патологии органов желудочно-кишечного тракта достаточно обратиться к терапевту или гастроэнтерологу, провести ряд эндоскопических обследований (гастроскопию, а при необходимости и колоноскопию), УЗИ органов брюшной полости, выполнить некоторые скрининговые анализы крови на болезни печени, кишечника, желудка.
Гастроскопия
Исследование слизистой оболочки верхнего отдела желудочно-кишечного тракта с возможностью выполнения биопсии или эндоскопического удаления небольших патологических образований.
Колоноскопия
Эндоскопическое исследование толстого кишечника для поиска участков патологии, проведения биопсии и удаления небольших полипов и опухолей.
Обследование печени: скрининг
1 630 руб
Гастропанель
3 940 руб
Для уточнения диагноза «кератома» проводят биопсию кожи и выполняют соскоб эпителия с последующим микроскопическим и гистохимическим исследованием.
При выявлении в соскобах или при биопсии атипичных клеток необходимо незамедлительно обратиться к онкологу.
При появлении на коже ксантом рекомендовано обратиться к кардиологу, сдать анализы крови на липидный профиль и уровень глюкозы крови, провести скрининг сахарного диабета. Липидный профиль: скрининг
1 140 руб
Глюкоза (в крови) (Glucose)
Синонимы: глюкоза в крови, анализ глюкозы в крови натощак, анализ сахара в крови. Fasting blood glucose, FBG, fasting plasma glucose, blood glucose, blood sugar, fasting blood sugar, FBS. Краткая характеристика определяемого вещества Глюкоза Основной экзо- и эндогенный субстрат энергетическ…
280 руб
Контроль диабета: расширенный
4 960 руб
Что делать при появлении бляшек на коже? Любые вновь появившиеся новообразования следует показать дерматологу. Их косметическое удаление без предварительной консультации специалиста чревато серьезными последствиями. Кроме того, существуют симптомы, которые требуют незамедлительного обращения к врачу:
- изменение формы бляшки – края стали неровными;
- изменение поверхности бляшки – появились трещины, изъязвления;
- изменение размеров бляшки – она стала быстро расти над поверхностью кожи или активно распространяться по ней;
- изменение цвета бляшки – в случаях злокачественности обычно наблюдается неравномерный цвет образования с участками более темного и светлого оттенков;
- появление кровоточивости — как контактной, так и спонтанной;
- увеличение регионарных (близлежащих) лимфоузлов.
Лечение бляшек При появлении на коже бляшек аллергической природы назначают антигистаминные препараты, в случаях тяжелого течения заболевания – глюкокортикостероиды. Кроме того, важно придерживаться гипоаллергенной диеты. Бляшки микотической природы требуют противогрибковых препаратов как местного (мази, кремы), так и системного действия (таблетки). Прием этих препаратов сопряжен с высоким риском побочного действия, в связи с чем он возможен только после консультации врача, точной верификации диагноза и подтверждения этиологии заболевания. Лечение псориаза многоступенчатое и комплексное, оно подразумевает постоянное наблюдение у ревматолога, прием цитостатиков и других препаратов, использование мазей и шампуней для улучшения состояния кожи, применение антигистаминных препаратов для уменьшения зуда, включение в схему лечения физиотерапии и гипоаллергенной диеты. При подтверждении наличия заболеваний органов желудочно-кишечного тракта правильно подобранная терапия может остановить появление новых бляшек на коже, а также предупредить развитие осложнений основного заболевания.
Источники:
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Купероз на лице: причины, лечение, как избавиться [советы дерматолога La-Roche Posay]
Тонкая сосудистая сеточка в разных областях кожи на лице свидетельствует о слабости сосудов. Наиболее часто это несовершенство появляется на сухой, истонченной чувствительной коже и избавиться от него довольно непросто. Расскажем, от чего возникает купероз и какой крем выбрать для его лечения.
Что такое купероз и причины его появления
Купероз на лице – это косметический дефект, который появляется из-за расширенных кровеносных сосудов. Они просвечиваются сквозь кожу и имеют вид «звездочек» или «паутинки» из капилляров.
Чаще всего купероз встречается в области щек, подбородка, крыльев носа. Сосудистые звездочки на коже говорят о ломкости и слабости сосудов. Сосуды, утратившие эластичность, теряют способность сокращения после нагрузок, происходит застой крови и их расширение. Подобное несовершенство встречается преимущественно у обладателей малопигментированной и тонкой кожи I и II фототипов.
По конфигурации сосудистые звездочки от купероза разделяют на:
- Паукообразные
- Точечные
- Линейные
Сосудистые звездочки могут появиться в любом возрасте и у женщин, и у мужчин. Однако статистика показывает, что чаще всего эта проблема встречается у пациентов после 35 лет.
Дерматологи выделяют 4 основные стадии проявления купероза:
- 1 стадия — при долгом пребывании в жаркой среде с очень сухим воздухом на лице появляется раздражение. На коже проявляется несколько расширенных капилляров. Проблема носит локальный характер.
- 2 стадия — с течением времени соседние расширенные капилляры объединяются в одну сетку, сосуды становятся более заметными и приобретают ярко выраженный оттенок.
- 3 стадия — сетка сосудов становится более заметной, покраснение не проходит самостоятельно и приобретает постоянный характер.
- 4 стадия — патологический процесс затрагивает не только мелкие сосуды, а все сосуды на поверхности лица. Из-за массивного капиллярного спазма появляются зоны локального побледнения кожи, капилляры становятся максимально заметными.
Купероз вызван застоем крови в сосудах кожи: стенки растянутых капилляров истончаются и проявляются на поверхности кожи сосудистой сеточкой. В результате это может стать причиной повышенной чувствительности кожи, обезвоженности, раздражения, шелушение тканей.
Врач-дерматовенеролог Александр Прокофьев, медицинский эксперт марки La Roche-Posay.
Основные факторы появления купероза на лице:
- Авитаминоз, а именно недостаток витаминов А, С;
- Истончение, ослабление реактивного эпидермиса;
- Прием некоторых гормональных препаратов;
- Гормональные колебания организма (дисбаланс эстрогена и прогестерона), например, во время беременности или на фоне менопаузы;
- Длительное воздействие экстремально высоких или низких температур, например, во время закаливания, перегрева на солнце, в бане, обморожение;
- Повышенное артериальное давление;
- Вредные привычки (курение, алкоголь);
- Чрезмерная инсоляция;
- Несбалансированное питание: чрезмерно острая или пересоленая пища является одним из факторов ослабления сосудов.
Как избавиться от купероза на лице с помощью косметики?
К сожалению, с помощью одной косметики избавиться от сосудистых звездочек на лице не получится – заметные расширенные сосуды получиться минимизировать лишь в комплексе с салонными эстетическими процедурами. Для профилактики повторного возникновения сосудистой сеточки важно правильно сформировать бьюти-рутину и использовать косметику для гиперчувствительной кожи.
В зависимости от первопричины кровеносного застоя, для борьбы с куперозом также могут прописать лекарственные препараты, витаминные и минеральные комплексы и добавки.
Для эффективного ухода за кожей, склонной к куперозу, используйте косметические средства, которые:
- Снижают раздражение и успокаивают эпидермис
- Снижают чувствительность кожи
- Укрепляют стенки капилляров
Откажитесь от абразивных продуктов в пользу мягких гоммажей и пилингов. В основе формул средств против купероза ищите успокаивающие компоненты: розовую воду, эфирные масла, экстракт конского каштана, витамины А, С, Е, К, Р. Снять раздражение кожи помогут такие компоненты: пантенол, экстракты растений, аллантоин.
Если вам нужно быстро убрать купероз на лице, то используйте тональный крем для чувствительной кожи. Например, гипоаллергенный тональный крем Rosaliac CC Crème. Его формула специально разработана для кожи, склонной к покраснениям и куперозу. Средство мгновенно замаскирует сосудистые звездочки, а амбофенол в составе поможет уменьшить покраснение кожи.
Для очищения кожи с куперозом используйте деликатные очищающие средства. Например, мицеллярный гель Rosaliac Gel. Он эффективно снимет макияж, очистит чувствительную кожу от загрязнений и успокоит ее.
Для увлажнения кожи нанесите эмульсию Rosaliac UV Légère. Она не только деликатно увлажняет и смягчает кожу, но и укрепляет стенки сосудов. Улучшение микроциркуляции крови позволяет заметно уменьшить покраснение кожи.
Для усиления защитной функции кожи и устранения временных покраснений используйте крем Rosaliac UV Riche. Его формула содержит витамины GG и PP, которые эффективно устраняют временные покраснения и укрепляют стенки сосудов.
Кожа вокруг глаз более тонкая и нежная, поэтому для ухода за ней нужны специализированные средства.
Избавиться от купероза вокруг глаз (эффективно снять покраснения) поможет уход Toleriane Ultra Yeux. Средство уменьшит ощущение дискомфорта и снизит припухлость кожи под глазами.
При постоянном применении заметно снижаются покраснения, проходит раздражение и неприятная отечность в области век.
Лечение купероза в салоне
В борьбе против сосудистых звездочек на лице прекрасно зарекомендовали себя три эстетических тактики, которые позволяют заметно минимизировать подобный дефект:
- Лазерная терапия: на участок кожи воздействуют лазером, место воздействия прогревается на необходимой глубине, поврежденный капилляр «запаивается» и разглаживается.
- Фотоомоложение: аналогичный результат достигается посредством светового воздействия на кожу.
- Озонотерапия: по принципу мезотерапии подразумевает введение под кожу озоно-кислородной смеси, разрушающей поврежденный капилляр, но благоприятно влияющей на кровеносную систему в целом.
Возможно ли кремом вылечить купероз на лице?
Ответ – нет. К сожалению, полностью избавиться от купероза с помощью косметики, масок, народных средств, упражнений или самомассажа не получится – расширенный сосуд не исчезнет и продолжит просвечивать под кожей.
Врач-дерматовенеролог Александр Прокофьев, медицинский эксперт марки La Roche-Posay.
Сосудистую сеточку удаляют в клинике с помощью специальной аппаратуры. Косметические средства могут успокоить чувствительную кожу, снять покраснения, предотвратить появление новых звездочек и расширение существующих. Косметика лишь маскирует проявление купероза, улучшает микроциркуляцию и предупреждает усугубление ситуации.
Как выбрать крем для кожи с куперозом?
- Отдавайте предпочтение косметическим средствам с маркировкой «для ухода за кожей, склонной к покраснениям».
- В достаточном объеме напитывайте и увлажняйте кожу (выбирайте крем с увлажняющим эффектом): обезвоженная кожа быстрее истончается, снижается эластичность сосудистой стенки и повышают ее ломкость.
- Ищите пептиды в основе формул средств против купероза – они восстанавливают сосуды, нормализуя их клеточный обмен.
- Выбирайте аптечную косметику: активные формулы таких средств могут решать несколько проблем одновременно и отличаются высоким содержанием действующих компонентов: витаминов и минералов, гиалуроновой кислоты, ферментов, пептидов, термальной воды, натуральных экстрактов антиоксидантов.
- Среди всего ассортимента аптечных брендов особенно выделяют французских производителей косметики, действенность средств которых подтверждена сертификатами качества и одобрена дерматологами и косметологами.
- В любое время года используйте дневной крем с SPF не менее 30, во время пляжного отдыха используйте санскрин с максимальной защитой.
Как ухаживать за кожей, склонной к куперозу: советы дерматолога
В уходе за кожей с видимыми сосудистыми звездочками, важно придерживаться следующих рекомендаций:
- Выбирайте косметику с гипоаллергенной формулой для реактивной кожи;
- Откажитесь от использования средств с плотной маслянистой текстурой;
- Не используйте агрессивные средства для глубокого очищения кожи: жесткие скрабы и кислотные пилинги;
- Минимизируйте температурные контрасты (не злоупотребляйте посещением бани и сауны);
- Исключите чрезмерное давление на кожу и активные массажи лица;
- В солнечную погоду не забывайте нанести средств с SPF-защитой.
Нарушения пигментации кожи (витилиго, альбинизм, мелазма): причины, симптомы, диагностика, лечение
Нарушения пигментации могут быть первичными, а также вторичными, возникающими на месте разрешившихся первичных высыпных элементов (папул, пустул, пузырьков, пузырей).
Первичные гиперпигментации могут быть ограниченными (мелазма, веснушки) или же иметь генерализованный характер.
Распространенные гиперпигментации наблюдаются при болезни Аддисона (бронзовый оттенок кожи), заболеваниях гепатобилиарной системы (окраска кожи от соломенно-желтой до темно-желтой и оливковой), при хронических интоксикациях, при хроническом дефиците белкового питания и витамина В12 (гиперпигментированные пятна грязно-коричневого цвета на коже туловища, гипермеланоз вокруг мелких суставов кистей в сочетании с преждевременным поседением волос).
В целом пигментные нарушения подразделяют на эпидермальную депигментацию (лейкодермию), эпидермальную гиперпигментацию (меланодермию) и изменение цвета на серый или голубой (церулодермию). Каждые из перечисленных нарушений подразделяют на первичные и вторичные.
К первичным эпидермальным депигментациям относят витилиго, альбинизм, хронический идиопатический каплевидный гипомеланоз (см. фотостарение) и другие заболевания.
Среди вторичных лейкодермий выделяют депигментацию после острых и хронических воспалительных дерматозов (аллергического дерматита, экземы, атопического дерматита, псориаза и др.), после ожогов и травм, постпаразитарную и сифилитическую лейкодерму.
Вторичная депигментация может возникать после использования гидрохинона (конфеттиподобная лейкодерма), на фоне длительной и бесконтрольной терапии топическими глюкокортикостероидами, при контакте кожи с солями ртути, резиной, сандаловым маслом.
К первичным меланодермиям относят мелазму, веснушки, лентиго, невус Беккера, некоторые фотодерматозы, а к вторичным — гиперпигментацию после острых и хронических воспалительных дерматозов, криодеструкции, лазерной деструкции, дермабразии, склеротерапии вен и др.
К первичным церулодермиям относят невусы Ота и Ито, мелазму, меланоз Риля и другие заболевания. Вторичные церулодермии могут возникать после ряда хронических воспалительных дерматозов (например, красный плоский лишай), на фоне приема некоторых медикаментов (например, фиксированная сульфаниламидная эритема).
Эпидермальная депигментация может быть связана с уменьшением количества или отсутствием меланоцитов (меланоцитопеническая) или со cнижением или отсутствием синтеза меланина (меланопеническая). Причины меланодермии и церулодермии является увеличение продукции меланина или количества меланоцитов. При вторичной церулодермии возможно также отложение гемосидерина в дерме.
Возрастные пятна
| Старческие пятна, также называемые печеночными пятнами и солнечным лентиго, представляют собой плоские коричневые, коричневые или черные пятна. Они различаются по размеру и, как правило, появляются на лице, руках, плечах и руках – областях, которые наиболее подвержены воздействию солнца. Пигментные пятна очень часто встречаются у людей в возрасте старше 50 лет. Однако у молодых людей они также могут возникать, особенно, у тех, кто проводит много времени на солнце. Хотя старческие пятна могут выглядеть как злокачественные новообразования, они безвредны и не нуждаются в лечении. Возрастные пятна являются косметическим дефектом. С ними можно бороться с помощью отбеливающих косметических средств или удалить. Тем не менее, предотвращение появления старческих пятен – защита солнца и использование солнцезащитного крема – может быть самым простым способом сохранить молодой внешний вид вашей кожи. |
Старческие пятна обычно развиваются у людей с светлой кожей, но их можно увидеть и у тех, кто имеет более темную кожу. Старческие пятна:
|
| Когда обратиться к врачу? |
Старческие пятна являются косметическим дефектом, но, как правило, не опасны и не требуют медицинской помощи. Тем не менее, ваш врач должен осмотреть их, если пятна темные или их внешний вид изменился, так как эти изменения могут быть признаками меланомы – агрессивной злокачественной опухоли кожи. Любые изменения старческих пятен на коже должны быть оценены врачом, особенно если:
|
| Старческие пятна вызваны в первую очередь многолетним воздействием ультрафиолетового (УФ) излучения от солнца. Использование ламп для загара и соляриев может также способствовать развитию возрастных пятен. Пигмент в верхнем слое кожи (эпидермисе), который придает коже ее нормальный цвет, называется меланином. УФ излучение ускоряет выработку меланина, приводя к появлению загара, который помогает защищать глубокие слои кожи от ультрафиолетовых лучей. На участках кожи, которые часто и длительно подвергаются солнечному излучению, возрастные пятна появляются, когда меланин производится в очень больших количествах. |
Хотя любой человек может иметь старческие пятна, вы можете быть более склонны к их появлению, если вы:
|
| Как подготовиться к приему врача? |
Обратитесь к семейному врачу или врачу общей практики. В некоторых случаях, когда вы звоните, чтобы записаться на прием, Вы можете быть направлены к специалисту по кожным заболеваниям (дерматологу). Чего ожидать от вашего врача Ваш врач может задать вам ряд вопросов, таких как:
Вопросы для врача Вопросы, которые вы можете задать врачу, включают:
|
Диагностика старческих пятен включает:
Дифференциальная диагностика Некоторые другие поражения кожи могут напоминать старческие пятна, поэтому врач должен исключить:
|
Если вы недовольны появлением старческих пятен, вы можете осветлить или удалить их с помощью различных методов. Так как пигмент расположен в нижнем слое эпидермиса – верхнего слоя кожа – любые методы лечения, предназначенные для осветления старческих пятен, – должны проникать этот слой кожи. Процедуры, с помощью которых удаляют старческие пятна, включают в себя:
Поскольку старческие пятна считаются косметическим дефектом, ваша страховка может не покрывать процедуры по их устранению. Поскольку эти процедуры могут иметь побочные эффекты, тщательно обсудите все варианты лечения с дерматологом. Кроме того, убедитесь, что ваш дерматолог прошел обучение описанным выше методикам и имеет опыт их применения. |
| Изменение образа жизни и домашнее лечение |
| Много видов кремов и лосьонов для осветления старческих пятен доступно в магазинах, в аптеках и интернет-магазинах. Они могут улучшить внешний вид кожи, в зависимости от того, насколько темные пятна и как часто вы наносите крем. Регулярное употребление в течение нескольких недель или месяцев может быть необходимо для получения заметных результатов. Если вы выберете отбеливающий крем безрецептурного отпуска, выберите тот, который содержит гидрохинон, гликолевую или койевую кислоту. Обратите внимание, что некоторые продукты, особенно те, которые содержат гидрохинон, могут вызвать раздражение кожи. |
Чтобы избежать образования старческих пятен, следуйте этим советам:
|




Оставить комментарий