- 17 Ноя 2017 Онлайн-отчет врачу о принятой таблетке – это реально! Заболевания, вызванные расстройствами в работе нервной системы, часто сопровождаются нарушениями памяти и внимания. Вследствие этого пациенты могут забы…
- 14 Июл 2017 Мобильные датчики помогут исследовать болезнь Паркинсона Получение и обработка данных о состоянии человека с заболеванием Паркинсона теперь возможна посредством новой мобильной технологии. Исследованиями занял…
- 14 Июл 2017 Боковой амиотрофический склероз и стволовые клетки Стволовые клетки — это не фантастика, а современный метод лечения, позволяющий улучшить состояние больного и изменить процесс течения заболевания.
- 14 Июл 2017 Инновации в лечении амблиопии — очки «Amblyz» Сегодня хотелось бы представить Вам абсолютно новую и эффективную методику устранения диагноза амблиопия, изобретенную специалистом Омри Бен Эзра — очки…
- 13 Июл 2017 Болезнь Паркинсона теперь можно лечить новым способом Медицинский центр «Сорока» в конце 2015 года представил новый способ бороться с этим страшным заболеванием. Специалисты Израиля нашли новое решение, кот…
- 14 Июл 2017 Наноплёнка может заменить повреждённую сетчатку глаза Израильские исследователи изобрели гибкую светочувствительную плёнку, способную стать частью дефектной сетчатки глаза или протеза. Таким образом, возмож…
- 14 Июл 2017 Преимущественный метод лечения невралгии тройничного нерва В Израиле врачи клиники Сураски (Ихилов) теперь используют новую методику лечения болевого синдрома лицевых нервов. Это касается невралгии тройничного н…
- 14 Июл 2017 Нейродегеративные заболевания и их причины Исследования нейродегенеративных заболеваний в последнее время стали активно развиваться на просторах Израиля. Усилия врачей наконец-то ознаменовались п…
- 13 Июл 2017 Ученые раскрыли загадку, почему у нервов бывают дегенеративные патологии В наши дни медицина весьма развита. Раскрыты загадки многих болезней и способы их лечения. Но некоторые заболевания так и остаются секретом для медиков….
- 13 Июл 2017 Гипербарическая камера позволяет восстановить и улучшить функции мозга В центре Асаф ха-Рофэ в Израиле работает самая большая и лучшая гипербалическая камера в Израиле и во всем мире.
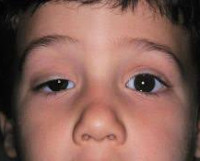
Синдром Горнера
Синдром Горнера – симптомокомплекс, обусловленный поражением симпатической нервной системы, проявляющийся офтальмологическими нарушениями, расстройствами потовыделения и тонуса сосудов на стороне поражения. Клиническая картина представлена птозом, миозом, эндофтальмом в сочетании с гиперемией и дисгидрозом половины лица. Для постановки диагноза применяется проба с оксамфетамином, биомикроскопия глаза, КТ глазниц, тест на изучение реакции зрачков. Терапевтическая тактика сводится к назначению электрической нейростимуляции. Возможна коррекция косметических дефектов при помощи пластических операций.
Синдром Горнера (синдром Бернара-Горнера, окулосимпатический синдром) – вторичная патология, которая развивается на фоне других заболеваний.
В 75% случаев возникновение приобретенной формы связано с выполнением блокады плечевого сплетения надключичным доступом при использовании большого объема анестетика. Иногда появление синдрома свидетельствует о тяжелых поражениях шеи или грудной клетки (злокачественные новообразования лёгких, медиастинит).
Впервые болезнь описал швейцарский офтальмолог Иоганн Фридрих Горнер в 1869 году. Патология с одинаковой частотой встречается среди лиц мужского и женского пола.
Синдром Горнера
Различают врождённую или приобретённую форму заболевания. Врожденный вариант возникает вследствие родовой травмы. Описаны случаи наследования окулосимпатического синдрома по аутосомно-доминантному типу, при этом признаки вовлечения в патологический процесс вегетативной нервной системы могут отсутствовать. Основные причины развития приобретенного варианта:
- Ятрогенное вмешательство. Синдром Горнера – частое осложнение неправильной постановки дренажа по Бюлау. Симптомы также появляются после пересечения нервных волокон, блокады шейного сплетения или звездчатого ганглия в области грудной клетки или шеи.
- Травматические повреждения. Заболевание нередко обусловлено тупой травмой основания шеи с поражением грудной или шейной симпатической нервной цепи. Клинические проявления наблюдаются на стороне, противоположной от зоны повреждения.
- Отогенные патологии. Болезнь может возникать в результате распространения инфекции из полости среднего уха при отите. Этому способствует перфорация барабанной перепонки и лабиринтит в анамнезе.
- Злокачественные новообразования. Сдавливание опухолью нервных волокон приводит к появлению клинической симптоматики синдрома Горнера. Наиболее частыми причинами являются опухоль Панкоста или бронхогенная карцинома верхушки лёгкого.
- Неврологические болезни. Развитие патологии может быть связано с латеральным медуллярным синдромом, параличом Дежерин-Клюмпке или рассеянным склерозом. Реже этиологическим фактором становится сирингомиелия.
- Сосудистые патологии. Распространённая причина синдрома Горнера – аневризма аорты. Локальные изменения на уровне артерий, кровоснабжающих зону поражения, также могут выступать в роле триггера.
- Болезни щитовидной железы. Окулосимпатический синдром может возникать на фоне щитовидно-шейной венозной дилатации или зоба. Часто прослеживается взаимосвязь между проявлениями болезни и гиперплазией щитовидной железы.
В основе развития заболевания лежит центральное, пре- или постганглионарное поражение симпатических нервных волокон. Из-за нарушения иннервации верхней тарзальной мышцы или мышцы Мюллера возникает классическое опущение верхних век или перевёрнутый птоз. Выраженность цилиоспинального рефлекса снижается.
Патологическая пигментация меланоцитов, формирующих основу радужки, приводит к гетерохромии. Конъюнктива выглядит гиперемированной, что обусловлено расширением сосудов при параличе гладких мышц или патологии симпатической вазоконстрикторной реакции. Паралич или парез орбитальной мышцы глаза ведет к энофтальму.
Симптоматика болезни развивается с противоположной стороны от зоны поражения.
Для патологии характерно одностороннее течение. Пациенты предъявляют жалобы на опущение верхнего века или небольшое поднятие нижнего. Визуально определяется анизокория, вызванная сужением одного из зрачков. На поражённой стороне лица отмечается нарушение потоотделения и гиперемия. Глаз выглядит посаженным вглубь глазницы, выраженность эндофтальма незначительная.
Клиническую симптоматику усугубляет сужение глазной щели. Выделение слез резко затруднено, в редких случаях глаз кажется «мокрым». Из-за стойкого миоза ухудшается темновая адаптация, больные отмечают, что стали хуже видеть в сумерках, хотя острота зрения сохраняется.
Развитие заболевания в детском возрасте часто приводит к тому, что со стороны поражения радужка имеет более светлый оттенок.
Нарушение иннервации является предрасполагающим фактором к развитию воспалительных заболеваний переднего сегмента глаза (конъюнктивит, кератит, блефарит).
Из-за измененной топографии глазного яблока по отношению к слезной железе возникает её дисфункция, это потенцирует развитие ксерофтальмии. Западение глаза способствует проникновению инфекционных агентов в орбиту.
В тяжелых случаях возможно формирование флегмоны или субпериостального абсцесса глазницы. У большинства больных развивается вторичная гемералопия, которая не поддается классическим методам лечения.
Постановка диагноза базируется на результатах физикального осмотра и специальных методов исследования. При осмотре выявляется миоз, гетерохромия и западение глазного яблока на пораженной стороне. Реакция зрачков на свет вялая или не определяется. Основные методы диагностики:
- Тест с оксамфетамином. Используется для установления причины миоза. Если третий нейрон не задействован, применение амфетамина ведёт к появлению стойкого мидриаза. В заключении указывают, на каком промежутке поврежден нервный путь.
- Биомикроскопия глаза. Отмечается инъекция сосудов конъюнктивы. Прозрачность оптических сред глаза не снижена, структура радужки неоднородна. Может наблюдаться неравномерное распределение пигмента.
- Тест на определение задержки расширения зрачка. При болезни Горнера птоз сочетается с суженным зрачковым отверстием. При поражении глазодвигательного нерва в результате исследования выявляется сочетание опущения века с мидриазом.
- КТ орбит. Исследование осуществляется для определения этиологии болезни. Компьютерная томография дает возможность визуализировать объемные образования глазницы и травматические повреждения органа зрения.
Дифференциальная диагностика проводится с анизокорией различного генеза и синдромом Пти.
При обнаружении анизокории пациенты подлежат дальнейшему обследованию, поскольку данный симптом также может наблюдаться при нарушении мозгового кровообращения, аномалиях развития глаза. Болезнь Пти часто называют обратным окулосимпатическим синдромом.
При этой патологии определяется мидриаз, экзофтальм, расширение складок век, офтальмогипертензия, не свойственные классическому окулосимпатическому синдрому.
Заболевание тяжело поддается лечению. Доказана определенная эффективность применения нейростимуляции. Благодаря низкоамплитудным электрическим импульсам происходит стимуляция пораженных мышц, это способствует улучшению трофики и полному либо частичному восстановлению утраченных функций.
Если болезнь возникла на фоне гормонального дисбаланса, показана заместительная терапия гормональными средствами. При низкой эффективности метода рекомендуется оперативное устранение косметического дефекта. Применение методик пластической хирургии позволяет провести коррекцию птоза и энофтальма. Изучается возможность применения кинезиотрапии в лечении заболевания.
Суть методики сводится выполнению массажа для стимуляции пораженных зон.
Исход синдрома Горнера может быть неблагоприятным в прогностическом плане при невозможности устранить причину повреждения нервных волокон. Если этиологическим фактором является гормональная дисфункция, назначение заместительной терапии позволяет купировать все проявления болезни. Специфические превентивные меры не разработаны.
Неспецифическая профилактика сводится к своевременной диагностике и лечению заболеваний ЛОР-органов и щитовидной железы, коррекции гормонального фона. Если клиническая картина болезни связана с объемными образованиями глазницы, пациенты должны состоять на диспансерном учете у офтальмолога. Рекомендована КТ орбит в динамике.
Хроническая мигрень
Что такое хроническая мигрень?
Хроническая мигрень – заболевание, при котором голова болит 15 дней в месяц и более. При этом приступы, типичные для мигрени, бывают не реже восьми раз в месяц. Это описание, которое дает III Международная классификация головных болей.
Как возникает хроническая мигрень?
Как правило, до того, как у человека разовьется хроническая мигрень, он страдает более редкими приступами (эпизодической мигренью). Когда заболевание переходит в хроническую стадию, головная боль может утрачивать мигренозные черты.
Она может стать двусторонней, сжимающей, а не пульсирующей. Становятся слабее сопутствующие симптомы – рвота, свето- и звукобоязнь.
Тем не менее, хоть хроническая мигрень и меньше похожа на классическую, она также чувствительна к специфическим противомигренозным средствам – триптанам.
Смотреть все
Что такое мигрень и как с ней справляться. Лекция невролога-цефалголога.
Мигрень. Проблемы диагностики и лечения. Лекция для врачей невролога Юлии Азимовой
Интервью о головной боли. Невролог Кирилл Скоробогатых на «Вечерней Москве».
В чем проблема с лечением хронической мигрени?
До 3-4% людей во всем мире страдают хронической ежедневной или практически ежедневной головной болью. Основная причина которой – хроническая мигрень. Тем не менее, обычно врачи с трудом её диагностируют.
Они принимают её за хроническую головную боль напряжения, считают, что боль вызывают остеохондроз или недостаточное кровоснабжение мозга (что вообще не соответствует современным научным представлениям о природе мигрени).
Что же на самом деле вызывает хроническую мигрень?
Проводились крупные исследования, которые выявили, что на развитие хронической мигрени влияют:
- чрезмерное употребление лекарств для снятия головной боли (обезболивающих),
- лишний вес,
- депрессия, стрессы и/или повышенная тревожность,
- гипотиреоз,
- учащение эпизодических приступов мигрени.
Одним из значимых факторов перехода мигрени в хроническую также считают предшествующее, даже за много лет, физическое или эмоциональное насилие.
Однако, причина ли всё это или следствие хронической мигрени – пока только обсуждается. Что научно доказано: на начальном этапе развития хронической мигрени, когда редкие приступы становятся чаще, в мозге происходят определенные биохимические изменения.
Мозг «заучивает» боль. Если начать профилактическое лечение на этом этапе, можно предотвратить хроническую мигрень. Если же с начала развития хронической мигрени прошло больше 6 месяцев, шансы на успех уменьшаются. Поэтому важно не откладывать лечение.
Что делать, если подозреваете, что приступы мигрени стали чаще?
- Начните вести дневник головной боли. Например @Мигребот в Телеграм. Вам нужно учитывать, на сколько дней в месяц вы «выпадаете из жизни» из-за мигрени, какие лекарства, включая безрецептурные, и в каком количестве принимаете, какие события предшествовали учащению приступов (травма головы, начали принимать новое лекарство и т.д.). Попробуйте вспомнить, сколько раз в месяц голова болела раньше
- Обратитесь к специалисту. Хроническую мигрень гораздо легче предотвратить, чем лечить. Не ждите, пока она станет ежедневной!
- Если вы принимаете обезболивающие с опиатами/опиоидами (кодеин, гидрокодон, меперидин, трамадол, оксикодон) и препараты, содержащие буталбитал – понадобится отказаться от них или сократить их прием.
Если головная боль уже стала хронической
- не терпите головную боль, снимайте приступы быстро и агрессивно (принимайте достаточную дозу препарата в начале приступа). При этом избегайте слишком частого приема препарата одного и того же класса. Попросите доктора посоветовать вам несколько средств различных фармакологических групп;
- активно используйте немедикаментозные методы лечения;
- если у вас лишний вес, постарайтесь избавиться от него;
- попросите у специалиста помощи в лечении сопутствующих заболеваний, если они есть. Нужно лечить депрессию, тревогу, нарушения сна.
При лечении хронической мигрени особенно важна открытость и честность между врачом и пациентом. Благодаря партнерским отношениям вовремя начатое лечение развивающейся хронической мигрени может дать замечательный результат.
Литература:
- «Международная классификация головных болей 2-ое издание (полная русскоязычная версия)», 2006, 380 с.
- Никитин С.С., Артеменко А.Р., Куренков А.Л. «Лечение хронической мигрени». // Журнал неврологии и психиатрии им.С.С.Корсакова. – 2011. — N 5. — С.85-89.
- Табеева Г.Р., Яхно Н.Н. «Мигрень». // ГЭОТАР-медиа. – 2011. – 624с.
- Barbanti P., Aurilia C., Egeo G., Fofi L. «Migraine prophylaxis: what is new and what we need?» // Neurol Sci. – 2011. – v.32. — Suppl 1. — S111-115
- Manack A.N., Buse D.C., Lipton R.B. «Chronic migraine: epidemiology and disease burden». // Curr Pain Headache Rep. – 2011. – v.15. – p.70-78.
- Rothrock J.F. «Migraine “chronification”». // Headache. – 2008. – v.48. – p.181-182
- Rothrock J.F. «Migraine “chronification”: what can you do». // Headache. – 2009. – v.49. – p.155-156
Синдром Горнера: особенности заболевания и лечение
Характеризуется поражением симпатических нервов шейного отдела и грудного отдела спинного мозга. Проявляется в области глаз с поражением мышечных тканевых соединений организма и глазных яблок.
Болезнь была открыта доктором Горнером, но до него данное заболевание исследовали еще несколько медиков, которые описывали это заболевание. В итоге болезнь была названа в его честь, но в некоторых странах еще называют синдром Бернара Горнера или синдром Клода Горнера.
Причины
Среди основных причин выделяют:
- нарушения в работе нервной системы;
- врожденный синдром Горнера;
- медицинские вмешательства.
- Врожденный частичный синдром Горнера – неполный вид заболевания, которое может не иметь ярко выраженной симптоматики, и диагноз может поставить только дипломированный врач – офтальмолог.
- Эти причины являются положительными, но наличие данной патологии свидетельствует о серьезной проблеме в области шеи или, же грудного отдела — опухоль Панкоста, или опухолевидные новообразования верхушки легкого, щитовидно – шейная венозная дилятация, новообразования ЦНС, идиопатический синдром Горнера, при котором основное заболевание выявить трудно, нейробластома, скрытие травмы, герпетический энцефалит и много других.
- Также синдром Горнера классифицируют как:
- идиопатический – независимое происхождение болезни от тех патогенных факторов, которые вызывают именно эту болезнь. То есть, в данном случае это отдельно выделяемая болезнь, а не симптомокомлекс другого заболевания;
- вторичный – в данном случае наоборот – синдром Горнера является симптомом другого заболевания.
Существует классификация по уровню поражения нейронной цепочки, которая передает электрические импульсы:
- поражение первого нейрона – возникает при рассечении поперечном методом спинного мозга в области шеи или в грудном отделе;
- поражение второго нейрона – развивается, когда симпатический нерв сдавлен близлежащей опухолью;
- поражение третьего нейрона – возникает, когда были поражены двигательные волокна нерва симпатической формы.
Симптомы
Это заболевание определяется по внешним симптомам, которые возникают на лице больного.
Есть три основных симптома:
- энофтальм – западение глазного яблока;
- миоз – уменьшение зрачка, которое считается аномальным;
- птоз – опущение верхнего века пораженного глаза.
Но это не все симптомы, которым можно характеризовать это заболевание, их гораздо больше, и в их число входят следующие:
- нарушение адаптированной способности зрачка. В норме, у здорового человека зрачок имеет способность адаптироваться к разной степени освещения, а у больных синдромом Горнера эта способность нарушена;
- гетерохрония – когда глаза имеют разный цвет;
- ангидроз – в области пораженного нерва нарушается потоотделение;
- сниженная выработка слезной жидкости;
- опухание лица со стороны пораженного нерва;
- наличие типичного для описываемой болезни такого симптома как синдром Пти – расширение кровеносных сосудов в пораженном глазу, что вызывает его красный цвет и определяется при офтальмологическом осмотре.
Но вышеперечисленные симптомы не обязательно должны присутствовать, так как они не являются основными симптомами болезни.
Диагностика
Для начала проводят визуальный осмотр, при котором нужно определить хотя бы 2-3 симптома. Также проводят сбор подробного жизненного анамнеза. Но все же, основным методом диагностики данной болезни являются тести, которые дают однозначный результат в постановке диагноза.
Используется такие тесты:
- Кокаиновая проба – в пораженное глазное яблоко закапываю одну каплю кокаина. В норме это приводит к расширению зрачка, так как кокаин блокирует обратный захват норадреналина. При данном синдроме будет отмечен недостаток норадреналина, и зрачок не будет расширяться.
- Тест с оксамфетамином, который позволяет выяснить причину миоза – если третий нейрон интактен, амфетамин вызовет у него опустошение нейромедиаторного пузырька, что приведет к стойкому мидриазу. Если же третий нейрон поврежден, то вещество амфетамин не окажет на него никакого влияния, тем самим зрачок останется суженым.
- Тест с перепадами освещения – как упоминалось в симптоматике, здоровый человек бистро привыкает к перепадам освещения. Для определения нарушения нужно знать время нормальной адаптации, и сопоставить его со временем адаптации больного.
- Выявить причину птоза – при синдроме Горнера он будет неполным, хотя при других заболеваниях, например при поражении глазодвигательного нерва, он практически всегда полный, то есть века опущена полностью.
Проводятся так же дополнительные методы диагностики: МРТ, рентген, КТ, проведение которых дают возможность выявить опухоли, которые возможно служат причиной возникновения заболевания вследствие их давления на симпатический нерв.
Лечение
Следует заметить, что данный синдром – это скорее косметический дефект и ряд некоторых неудобств, нежели какое-то серьезное заболевание. Но не следует забывать, что за возникновением данной патологии могут стоять достаточно серьезные заболевания и проблемы, решение которых должно быть незамедлительное.
В курс лечения входит:
- нейростимуляция – прикрепленные к мышцам электроды дают короткие электрические импульсы пораженным областям, что приводит к улучшению местного кровотока и восстановлению (частичному или полному);
- лекарственный курс – с помощью индивидуально подобранных препаратов, которые предназначены также для стимуляции пораженной области лица. Нужно запомнить, что самолечением заниматься нельзя, медикаменты должен назначить опытный врач после исследований и постановки диагноза;
- пластическая коррекция пораженных областей для устранения дискомфорта;
- кинезотерапия – лечебные физические нагрузки.
Профилактика заболевания
Данное заболевание имеет уникальный характер, поэтому и не имеет своего целенаправленного лечения.
Следует помнить, что если есть хоть малейшее подозрение на этот синдром, нужно обязательно обратиться к врачу, пройти полный курс исследований для поиска причины данной патологии.
Это сможет предотвратить развитие более тяжелой формы заболевания, или найти причину, по которой синдром стал симптомом какой-нибудь страшной болезни.
Прогноз зависит от того, насколько рано была выявлена болезнь и насколько эффективно было ее лечение.
Эта загадочная мигрень
Болит голова. Один из первых симптомов множества заболеваний. Но есть болезнь, для которой длительная, изматывающая, порой почти непереносимая головная боль — главное проявление. Это мигрень.
Мигрень — спутница цивилизации
Врачам эта болезнь известна уже более трех тысяч лет, но ее причины до сих пор полностью не выяснены. Из всех живых существ мигренью страдает только человек. Мигрень чаще встречается у людей, склонных к тревожно-депрессивным состояниям, эмоционально возбудимых, не обладающих психологической устойчивостью к стрессам.
Название «мигрень», пришедшее в русский язык из французского, — это искаженное греческое слово «гемикрания», что в переводе означает «болезнь половины головы» (от hemi — половина, cranios — череп). Именно так назвал это заболевание древнеримский врач Гален (II век н. э.
) Действительно, при мигрени боль возникает преимущественно в одной половине головы, хотя потом может распространиться и на другую.
В наши дни головными болями различных видов страдают более 80% людей, но не все считают это болезнью и не обращаются к врачам. Конечно, не всякая головная боль связана с мигренью. Врачи выделяют два типа головных болей: боли напряжения — двусторонние, сдавливающие, и мигренозные боли — пульсирующие, локализованные с одной стороны.
Виноваты гены
Мигрень, а точнее, предрасположенность к ней, наследуется генетически. Большинство исследова телей считают, что у этого заболевания доминантный тип наследования, причем оно передается по материнской линии. Среди мужчин, болеющих мигренью, в четырех случаях из пяти от этого заболевания страдали матери.
Обычно первые признаки болезни появляются в период полового созревания. У женщин она встречается в 3-4 раза чаще, чем у мужчин, причем приступы мигрени нередко связаны с менструальным циклом. В большинстве случаев мигрень возникает у молодых — до 30 лет. Мигрень встречается и у детей (известны случаи заболевания в пятилетнем возрасте). К старости болезнь затухает.
Интенсивность и частота приступов головной боли во многом зависят от обстоятельств жизни человека. Если все благополучно, то приступы возникают редко. Стрессы, физические и эмоциональ ные перегрузки провоцируют мигрень. Мигрень, как правило, не вызывает осложнений, не представляет угрозы для жизни и не ведет к полной потере трудоспособности. Она просто мешает жить.
Как это происходит
Простая мигрень протекает в три стадии. Обычно за несколько часов или даже дней до начала болевой фазы ухудшается работоспособность и настроение, появляются симптомы-предвестники: бледность, безразличие, сонливость, зевота, тошнота.
При так называемой «зрительной» мигрени непосредственно перед приступом перед глазами появляются вспышки, мелькания, зигзагообразные полосы. Затем возникает острая головная боль, которая продолжается от нескольких до 15-20 часов.
Обычно во время приступа человек не переносит яркого света, громких звуков, теряет аппетит, у него усиливается тошнота, иногда до рвоты, краснеет лицо, появляется боль в груди, озноб. И наконец, после приступа наступает третья стадия — длительный сон.
Врачи отмечают и другие клинические проявления мигрени, например нарушения двигательной активности конечностей. Причем, если болит правая половина головы, то нарушения возникают в левой ноге или руке, и наоборот.
Считается, что в первой стадии мигрени кровеносные сосуды головы сужаются и из-за этого происходит снижение кровотока. Затем, в болевой фазе, расширяется сонная артерия.
С мигренью ассоциируются такие психофизиологические черты натуры, как повышенная возбудимость и эмоциональная лабильность, обидчивость, амбициозность, нетерпимость к ошибкам других, любовь к совершенству, инициативность, честолюбие. От этой болезни страдают люди сильные, волевые, активные.
Мигрень часто сосуществует с истерией, эпилепсией и аллергией. Больные мигренью обычно упрямы, эгоцентричны, легко раздражаются, внутренне напряжены. Вместе с тем они добросовестны, даже склонны к дотошности и излишней детализации.
Нередко они испытывают беспричинное беспокойство, неудовлетворенность, разочарование.
Чего избегать и опасаться
Спровоцировать приступ мигрени могут весьма разнообразные обстоятельства — стресс, разрядка после эмоциональных переживаний, отрицательные эмоции, изменение погоды, наступление менструации, недосыпание или, напротив, избыточный сон со сновидениями, физические нагрузки.
В этот ряд входят и пищевые продукты: какао, шоколад, молоко, сыр, орехи, яйца, соевый соус, сардины, помидоры, сельдерей, цитрусовые, красное вино, жирная пища. Нерегулярное питание (например, большие перерывы между приемом пищи), запоры, алкоголь — также факторы риска. Иногда причиной приступа становятся лекарства — пероральные противозачаточные средства или препараты, расширяющие сосуды.
Яркий свет, мелькание изображения на экране телевизора или компьютера, сильный шум тоже могут стать «спусковым крючком» мигрени.
Причины мигрени
Биохимические механизмы возникновения приступов мигрени изучены мало, однако известно, что при этом нарушается обмен некоторых веществ, прежде всего серотонина, а также катехоламинов и гистамина. Участие в развитии мигрени принимают пептид брадикинин (он обладает сильным сосудорасширяющим действием), простагландины и гепарин.
Не исключено, что мигрень обусловлена врожденными нарушениями работы гипоталамуса — отдела мозга, который регулирует обмен веществ, температуру тела, осуществляет взаимодействие нервной и эндокринной систем, — а также таламуса, контролирующего сенсорные функции организма.
При этих нарушениях уровень серотонина в мозге снижается, что приводит к таким симптомам, как тошнота и рвота, озноб, сон после приступа боли, депрессия. Постоянная нехватка серотонина «мобилизует» тромбоциты, которые содержат большое количество этого вещества.
Происходит резкий выброс серотонина из тромбоцитов, что приводит к моментальному сужению сосудов головного мозга. Излишки крови, которые из-за сосудистого спазма вынуждены проходить через наружную сонную артерию, давят на сосудистую стенку, расширяют артерию и вызывают болевой приступ.
В правом полушарии мозга тромбоцитов содержится больше, поэтому правая сторона головы у страдающих мигренью болит чаще. Неудивительно, что для снятия головной боли во время приступа мигрени наиболее эффективны препараты, регулирующие обмен серотонина, — дигидроэрготамин, триптаны.
Кстати, провоцирующее действие некоторых продуктов питания, особенно шоколада, связано именно с тем, что в них присутствуют вещества, способствующие образованию серотонина, — тирамин и фенилэтиламин.
Ищем выход
Можно ли узнать о приближении приступа не по субъективным ощущениям, а с помощью медицинских приборов? По данным московского невролога члена-корреспондента РАМН А. Вейна, у больного мигренью постепенно нарастает биоэлектрическая активность мозга.
Когда она достигает максимума, начинается приступ, а активность мозга сразу возвращается к норме. Затем все начинается снова. Нарастание активности мозга помогает снизить аспирин.
У некоторых больных длительное системное применение аспирина в малых дозах в течение 6-7 месяцев вне зависимости от того, есть головная боль или нет, эффективно предупреждает возникновение приступов.
И все же мигрень плохо поддается лечению. Чаще всего во время приступов принимают обычные болеутоляющие и сосудорасширяющие средства.
При лечении мигрени иногда используют блокаторы бета-адренорецепторов, ингибиторы моноаминоксидазы (фермента, разрушающего серотонин и другие биогенные амины), клонидин, противоэпилептические средства, транквилизаторы, гепарин, 5-гидрокситриптофан.
Лечение осложняется тем, что при мигрени нарушается всасываемость препаратов и лекарства плохо усваиваются.
Мигрень и гениальность
Некоторые исследователи, например В. П. Эфроимсон, автор книги «Гениальность и генетика» (М., 1998), считают, что подагра, синдром Марфана и другие болезни выступают как спутники творческой одаренности.
Известно, что при таких заболеваниях организм вырабатывает избыточные количества веществ, обладающих психостимулирующим действием (при подагре — мочевая кислота).
И не исключено, что благодаря этим веществам творческие задатки реализуются более успешно.
Может быть, и мигрень связана с гениальностью? Действительно, список выдающихся личностей, страдавших мигренью, впечатляет: Юлий Цезарь, Александр Македонский, Понтий Пилат, Э. По, Петр I, Ч. Дарвин, Л. Бетховен, П. Чайковский, Ф.
Шопен, Р. Вагнер, К. Маркс, З. Фрейд, А. Чехов, К. Линней, Г. Гейне, Г. Мопассан, Ф. Ницше, Наполеон, Ф. Достоевский, Н. Гоголь, Кальвин, Б. Паскаль, А. Нобель… Из женщин — Шарлотта Бронте, Елизавета I Тюдор, Вирджиния Вульф.
Однако, по мнению А. Вейна, среди гениев процент заболевания мигренью такой же, как и среди всей популяции. Но среди больных мигренью много людей честолюбивых и целеустремленных. Так что иногда приступ мигрени — это плата за жизненную активность.
Доктор биологических наук Р. ГЛЕБОВ.
Кое-что еще о мигрени
Образы мигрени
Нередко при мигрени перед началом головной боли возникают нарушения зрительного восприятия. Голландский невропатолог Мишель Феррари попросил своих пациентов нарисовать или описать то, что они видят, и его поразило сходство этих образов с картинами Пабло Пикассо.
Это сходство особенно заметно, если посмотреть на произведения художника, относящиеся к концу 30-х годов, такие, как «Плачущая женщина» и «Портрет женщины в шляпе». На этих портретах человеческое лицо словно рассечено вертикальными линиями, так что глаза и уши имеют искаженные размеры и пропорции, а один глаз выше другого.
Сам художник никогда не жаловался на сильную головную боль, однако, говорил, что изображает мир не таким, каким видит, а таким, каким мыслит. Феррари считает, что Пикассо мог страдать от приступов мигрени и переносить на полотно вызванные болезнью образы.
Врачам известна редкая форма мигрени, при которой все ограничивается именно аурой и нарушениями зрения, а фаза головной боли не наступает.
главный подозреваемый — серотонин
Серотонин, продукт превращения аминокислоты триптофана, впервые был выделен из сыворотки крови в 1950-е годы. Организм взрослого человека содержит от 5 до 10 мг серотонина, 90% которого находится в кишечнике, а остальное — в тромбоцитах и мозге. Животные тоже вырабатывают серотонин, причем у ос и скорпионов он входит в состав яда.
Обнаружен он и в растениях, в том числе в съедобных плодах — ананасах, бананах, сливах. В организме человека серотонин выполняет важные функции — прежде всего это нейромедиатор, то есть передатчик нервных сигналов. Чтобы передать сигнал, медиатор должен прореагировать с определенным участком нейрона — рецептором.
Но, кроме того, серотонин обладает способностью сужать кровеносные сосуды.
Первые указания на то, что серотонин участвует в развитии мигрени, были получены более 40 лет назад, когда ученые обнаружили, что лекарственный препарат метисергид, который блокирует рецепторы серотонина, предотвращает или уменьшает интенсивность и частоту приступов.
Казалось бы, причина мигрени найдена — повышенное содержание серотонина. Однако дальнейшие исследования показали, что связь между мигренью и серотонином более сложна. Перед приступом уровень серотонина в крови действительно повышается, а затем, во время приступа, быстро снижается. Почему это происходит, пока не ясно.
Непонятно также, почему, несмотря на уменьшение концентрации серотонина, приступ продолжается еще несколько часов или даже один-два дня.
Некоторые исследователи считают, что резкие изменения уровня серотонина или других связанных с ним биохимических факторов включают механизм «обратной связи», и начинается циклический процесс нарастания болезненных симптомов.
Как ни странно, разорвать этот порочный круг можно, повысив уровень серотонина в крови, например, сделав больному инъекцию этого вещества. Головная боль после такой серотониновой подкормки проходит, но как метод лечения этот способ не годится из-за обилия побочных эффектов. Правда, есть другой путь: направленное воздействие на серотониновые рецепторы.
Сейчас известно семь типов серотониновых рецепторов, и у каждого из них есть несколько подтипов. На взаимодействии с этими рецепторами основано действие многих лекарств, применяемых для лечения мигрени. Некоторые препараты, например уже упомянутый метисергид, блокируют серотониновые рецепторы без особого разбора. Другие лекарства, триптаны, действуют совсем иначе.
Суматриптан, который по молекулярной структуре близок к серотонину, способен взаимодей ствовать именно с теми рецепторами серотонина, которые участвуют в развитии приступа мигрени. Стимуляция этих рецепторов повышает уровень серотонина, и приступ прекращается.
Золмитриптан, препарат нового поколения триптанов, действует еще более избирательно и потому дает меньше побочных эффектов.
Токсин лечит мигрень
Ботулинический токсин, который вырабатывают бактерии Clostridium botulinum, вызывает опасное пищевое отравление. Но этот сильнодействующий нервно-паралитический яд может стать лекарством.
Препарат ботокс, представляющий собой очищенный и разбавленный токсин, уже несколько лет используют в косметологи для борьбы с морщинами.
Американский косметолог Ричард Глогау случайно обнаружил, что у некоторых из его пациенток, страдающих от мигрени, после инъекций ботокса не только разглаживалась кожа лица, но и прекращались головные боли.
Дополнительные исследования показали, что более чем у половины пациентов инъекции ботокса в области бровей, лба и задней части головы почти мгновенно снимают боль и предотвращают приступы мигрени на три-шесть месяцев, а у остальных наступает заметное улучшение. Правда, после уколов на коже остаются болезненные фиолетовые пятнышки, да и стоит такое лечение недешево.
Источник: http://nauka.relis.ru
 Онлайн-отчет врачу о принятой таблетке – это реально! Заболевания, вызванные расстройствами в работе нервной системы, часто сопровождаются нарушениями памяти и внимания. Вследствие этого пациенты могут забы…
Онлайн-отчет врачу о принятой таблетке – это реально! Заболевания, вызванные расстройствами в работе нервной системы, часто сопровождаются нарушениями памяти и внимания. Вследствие этого пациенты могут забы…  Боковой амиотрофический склероз и стволовые клетки Стволовые клетки — это не фантастика, а современный метод лечения, позволяющий улучшить состояние больного и изменить процесс течения заболевания.
Боковой амиотрофический склероз и стволовые клетки Стволовые клетки — это не фантастика, а современный метод лечения, позволяющий улучшить состояние больного и изменить процесс течения заболевания.  Инновации в лечении амблиопии — очки «Amblyz» Сегодня хотелось бы представить Вам абсолютно новую и эффективную методику устранения диагноза амблиопия, изобретенную специалистом Омри Бен Эзра — очки…
Инновации в лечении амблиопии — очки «Amblyz» Сегодня хотелось бы представить Вам абсолютно новую и эффективную методику устранения диагноза амблиопия, изобретенную специалистом Омри Бен Эзра — очки…  Болезнь Паркинсона теперь можно лечить новым способом Медицинский центр «Сорока» в конце 2015 года представил новый способ бороться с этим страшным заболеванием. Специалисты Израиля нашли новое решение, кот…
Болезнь Паркинсона теперь можно лечить новым способом Медицинский центр «Сорока» в конце 2015 года представил новый способ бороться с этим страшным заболеванием. Специалисты Израиля нашли новое решение, кот…  Наноплёнка может заменить повреждённую сетчатку глаза Израильские исследователи изобрели гибкую светочувствительную плёнку, способную стать частью дефектной сетчатки глаза или протеза. Таким образом, возмож…
Наноплёнка может заменить повреждённую сетчатку глаза Израильские исследователи изобрели гибкую светочувствительную плёнку, способную стать частью дефектной сетчатки глаза или протеза. Таким образом, возмож… 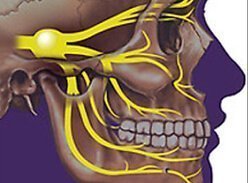 Преимущественный метод лечения невралгии тройничного нерва В Израиле врачи клиники Сураски (Ихилов) теперь используют новую методику лечения болевого синдрома лицевых нервов. Это касается невралгии тройничного н…
Преимущественный метод лечения невралгии тройничного нерва В Израиле врачи клиники Сураски (Ихилов) теперь используют новую методику лечения болевого синдрома лицевых нервов. Это касается невралгии тройничного н… 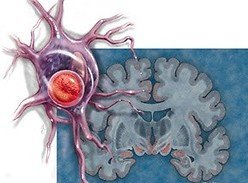 Нейродегеративные заболевания и их причины Исследования нейродегенеративных заболеваний в последнее время стали активно развиваться на просторах Израиля. Усилия врачей наконец-то ознаменовались п…
Нейродегеративные заболевания и их причины Исследования нейродегенеративных заболеваний в последнее время стали активно развиваться на просторах Израиля. Усилия врачей наконец-то ознаменовались п…  Ученые раскрыли загадку, почему у нервов бывают дегенеративные патологии В наши дни медицина весьма развита. Раскрыты загадки многих болезней и способы их лечения. Но некоторые заболевания так и остаются секретом для медиков….
Ученые раскрыли загадку, почему у нервов бывают дегенеративные патологии В наши дни медицина весьма развита. Раскрыты загадки многих болезней и способы их лечения. Но некоторые заболевания так и остаются секретом для медиков…. 



Оставить комментарий