Коронавирус повышает тромбообразование. Тромбоз глубоких вен и тромбоэмболия легочных артерий очень часто встречается среди тяжелобольных людей с КОВИД. В связи с этим, антикоагулянты стали частью лечение пациентов с коронавирусной инфекцией.
Какой риск тромбоза у пациента с КОВИД?
Риски у реанимационных пациентов
- Среди реанимационных пациентов частота тромбозов доходит до 30%, даже при использовании профилактических доз антикоагулянтов1.
- В исследованиях, где всем пациентам делали УЗИ глубоких вен, тромбоз был обнаружен у 65-69% пациентов2,3!
- Во многих исследованиях, у пациентов с тромбозом был выше Индекс Массы Тела, что указывает на то, что лишний вес и ожирение может повышать риск тромбообразования при КОВИД.
Риски у госпитализированных пациентов
Среди госпитализированных пациентов, которые не нуждались в реанимации, тромбоэмболия обнаруживается примерно у 3-6%4,5. У некоторых пациентов, тромбы были диагностированы в первые 24 часа госпитализации.
В исследованиях, где всем пациентам делали УЗИ глубоких вен, тромбоз обнаруживается чаще, в 12-21% случаев6,7.
Анализ 3000 госпитализированных пациентов, принимающих профилактические дозы антикоагулянтов, выявил дополнительные факторы риска тромбоза8:
- Возраст и мужской пол
- Сердечно-сосудистые заболевания
- Перенесенный инфаркт миокарда
- Д-димер > 500 нг/мл
Какие анализы и обследования нужны госпитализированным пациентам?
Это нужно проверить у всех госпитализированных пациентов9
- Общий анализ крови
- Коагуляция: МНО, Протромбиновое время
- Фибриноген
- Д-димер
- УЗИ глубоких вен при подозрение на тромбоз глубоких вен
- КТ ангиография легочных артерий при подозрение на тромбоэмболию легочной артерии
Только результаты анализов не должны быть причиной начала или прекращения антикоагулянтов, при отсутствии клинических показаний. Например, повышенный Д-димер не специфичен для тромбоэмболии, поэтому не может диагностировать ее.
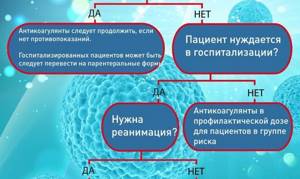
Кому нужны антикоагулянты, в каких дозах и как долго?
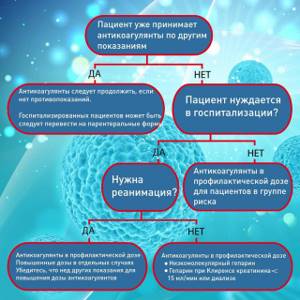
Все госпитализированные пациенты должны получать профилактическую дозу антикоагулянтов. Как правило, применяются подкожные инъекции.
Профилактические дозы
- Эноксапарин 40 мг один раз в день (при клиренсе креатинина > 30 мл/мин)
- Эноксапарин 30 мг один раз в день (при клиренсе креатинина > 15-30 мл/мин)
- Гепарин 5000 Ед каждый 8-12 часов (при клиренсе креатинина < 15 мл/мин)
- Апиксабан 2.5 мг два раза в день
- Ривароксабан 10 мг один раз в день
Эноксапарин снижает риск тромбоза. Кроме того, он может обладать противовоспалительными свойствами.
Исследования показали, что антикоагулянты снижают смертность у госпитализированных пациентов с КОВИД. Наибольший эффект наблюдается среди интубированных пациентов (71% пациентов, принимающих антикоагулянты выжили по сравнению с 37% пациентами, не принимающих антикоагулянты)10 и пациентов с очень высоким Д-димером, в 6 раз выше верхней границы нормы11.
Как уже было сказано выше, у многих реанимационных пациентов развиваются тромбы, несмотря на профилактическую дозу антикоагулянтов. В связи с этим, многие эксперты рекомендуют повышенные дозы антикоагулянтов в реанимации.
Кому нужна терапевтическая доза антикоагулянтов?
- Если пациент уже принимает антикоагулянты по другим показаниям (мерцательная аритмия, тромбоз и т.д.), то их нужно продолжить. На время госпитализации, может быть следует перейти на инъекции
- Новый диагноз тромбоза глубоких вен или тромбоэмболия легочных артерий
- Тромбоз катетеров несмотря на профилактические дозы антикоагулянтов
Решение начать полную дозу антикоагулянтов должно быть взвешенным. Отдельные изменения в анализах, как например повышение Д-димера, не может быть единственной причиной повышение дозы антикоагулянта.
Терапевтические дозы
- Эноксапарин 1 мг/кг два раза в день
- Гепарин в/в под контролем протромбинового времени
- Апиксабан 5 мг два раза в день
- Ривароксабан 20 мг один раз в день
Нужно ли назначать терапевтические дозы антикоагулянтов тяжелым пациентам или пациентам в реанимации, у которых нет признаков тромбоэмболии?
На данный момент точного ответа нет. Результаты исследований противоречивы: в одном исследование терапевтические дозы антикоагулянтов повышают12 смертность, в другом – понижают13, в третьем – никак не влияют14. Чтобы понять нужны ли терапевтические дозы антикоагулянтов тяжелым больным с КОВИД, необходимы рандомизированные исследования.
Поэтому, эмпирическое назначение терапевтических доз антикоагулянтов остается противоречивым. Если у пациента подозревается тромбоз, рекомендуется провести соответствующие обследования или искать другие причины для повышение дозы антикоагулянтов.
Кому нужно продолжать антикоагулянты после выписки из больницы?
Пациентам с диагностированным тромбозом необходимо минимум три месяца антикоагулянта в терапевтической дозе.
Риск тромбоза у выписанных пациентов незначительно повышен15. Но антикоагулянты в профилактической дозе после выписки из больницы рекомендуются людям в группе риска, если нет опасности кровотечения16:
- Предыдущий тромбоз
- Недавняя операция или травма
- Иммобилизация
- Ожирение
В таком случае антикоагулянты в профилактической дозе назначаются на 31-39 дней.
Нужны ли антикоагулянты не госпитализированным пациентам?
Большинство не госпитализированных пациентов не нуждается в антикоагулянтах. Но антикоагулянты могут быть назначены пациентам в группе риска (предыдущий тромбоз, недавняя операция или травма, иммобилизация, ожирение). В таком случае, антикоагулянты в профилактической дозе назначаются на 31-39 дней.
Антиагреганты и КОВИД
В данный момент идут исследования роли антиагрегантов при КОВИД. На данный момент нет данных для их назначения пациентам исключительно из-за КОВИД. Однако, если пациент принимает препараты из этой группы, то их можно продолжить принимать по стандартным показанием
На любые вопросы – отвечу в своем инстаграмм @MalyshevMD
Источники
- Incidence of thrombotic complications in critically ill ICU patients with COVID-19, Klok et al., Thromb Res. 2020;191:145. Epub 2020 Apr 10
- Venous Thrombosis Among Critically Ill Patients With Coronavirus Disease 2019 (COVID-19)., Nahum et al., JAMA Netw Open. 2020;3(5):e2010478. Epub 2020 May 1.
- High incidence of venous thromboembolic events in anticoagulated severe COVID-19 patients., Llitjos et al., J Thromb Haemost. 2020;18(7):1743. Epub 2020 May 27.
- Incidence of venous thromboembolism in hospitalized patients with COVID-19., Middeldorp et al., J Thromb Haemost. 2020;18(8):1995. Epub 2020 Jul 27.
- Venous and arterial thromboembolic complications in COVID-19 patients admitted to an academic hospital in Milan, Italy.. Lodigianin et al.,Thromb Res. 2020;191:9. Epub 2020 Apr 23.
- Systematic assessment of venous thromboembolism in COVID-19 patients receiving thromboprophylaxis: incidence and role of D-dimer as predictive factors., Artifoni et al., J Thromb Thrombolysis. 2020;50(1):211.
- Incidence of deep vein thrombosis among non-ICU patients hospitalized for COVID-19 despite pharmacological thromboprophylaxis., Santoliquido et al., J Thromb Haemost. 2020;18(9):2358. Epub 2020 Aug 27.
- Thrombosis in Hospitalized Patients With COVID-19 in a New York City Health System. Bilalogly et al., JAMA. 2020;324(8):799
- ISTH interim guidance to recognition and management of coagulopathy in COVID-19., Akima et al., J Thromb Haemost. 2020;18(8):2057. Epub 2020 Jul 15.
- Association of Treatment Dose Anticoagulation With In-Hospital Survival Among Hospitalized Patients With COVID-19., Paranhpe et al., J Am Coll Cardiol. 2020;76(1):122. Epub 2020 May 6.
- Anticoagulant treatment is associated with decreased mortality in severe coronavirus disease 2019 patients with coagulopathy., Tang et al., J Thromb Haemost. 2020;18(5):1094. Epub 2020 Apr 27.
- Clinical Outcomes With the Use of Prophylactic Versus Therapeutic Anticoagulation in Coronavirus Disease 2019., Motta et al., Crit Care Explor. 2020;2(12):e0309. Epub 2020 Dec 16.
- Therapeutic Anticoagulation Is Associated with Decreased Mortality in Mechanically Ventilated COVID-19 Patients., Muoi et al
- Thrombosis, Bleeding, and the Observational Effect of Early Therapeutic Anticoagulation on Survival in Critically Ill Patients With COVID-19., Al-Samkari H et al., Ann Intern Med. 2021
- Postdischarge venous thromboembolism following hospital admission with COVID-19., Roberts et al., Blood. 2020;136(11):1347.
- COVID-19 and Thrombotic or Thromboembolic Disease: Implications for Prevention, Antithrombotic Therapy, and Follow-Up: JACC State-of-the-Art Review., Bikdeli et al., J Am Coll Cardiol. 2020;75(23):2950. Epub 2020 Apr 17.
Клексан: где купить, состав
Клексан – лекарственное средство, активно предотвращающее образование тромбов в крови, благодаря чему сокращается риск развития ишемических инсультов и других опасных последствий, связанных с нарушением кровоснабжения отдельных органов.
Содержание:
Состав, производитель и форма выпуска Клексана
Основным действующим веществом из состава Клесана выступает эноксапарин. Это низкомалекулярный гепарин, относительная малекулярная масса которого составляет 4500 дальтон. Получают препарат путем гидролиза щелочного типа из слизистых оболочек свиного кишечника гепаринового бензилового эфира.
В качестве профилактики использование Клексана практически не изменяет скорость и качество свертываемости крови. При повышении дозы до лечебной, увеличивается показатель АЧТВ в среднем в 2 раза.
Выпускается препарат французской фирмой «SANOFI WINTHROP INDUSTRIE». Клексан – это раствор для инъекций. Он бесцветный, прозрачный, допускается легкое окрашивание в желтоватый оттенок.
Вещество расфасовано в герметичные стерильные одноразовые шприцы. Дозировка может быть разной, в зависимости от количества входящих в состав активных единиц:
- 10000 анти-Ха МЕ;
- 8000 анти-Ха МЕ;
- 6000 анти-Ха МЕ;
- 2000 анти-Ха МЕ.
В соответствии с уровнем концентрации, в шприце находится следующий объем:
- 1 мл;
- 0,8 мл;
- 0,6 мл;
- 0,2 мл.
Упаковка содержит от одного до пяти блистеров, в каждом из которых запечатано по два шприца.
Клексан уколы: для чего назначают
Клексан вводится подкожно. Такой метод введения позволяет добиться 100% биодоступности активного вещества. Метаболизм вещества происходит в печени через деполимеризацию и десульфатирование. Образующиеся метаболиты не обладают такой высокой активностью, как действующее вещество.
Полувыведение препарата наступает спустя 4 часа после однократного введения. Если под кожу было введено несколько доз, период полувыведения можно наблюдать не ранее, чем через 7 часов. Чуть меньше половины препарата выводится почками. Из-за чего у возрастных пациентов может наблюдаться задержка препарата, так как функции почек у людей старше 60 лет, чаще всего, нарушены.
Назначают Клексан в следующих случаях:
- При необходимости обеспечить профилактику образования тромбов крупных вен после проведенных хирургических операций.
- Для лечения тромбозов.
- Для обеспечения высоких реологических показателей крови у малоподвижных пациентов, и тех, кто вынужден соблюдать строгий постельный режим.
- На гемодиализе, когда необходимо обеспечить однородность кровотока.
- В качестве комплексного лечения после инсультов.
- Во время реабилитации после перенесенного инфаркта.
Особенно часто Клексан назначается пациентам старшего возраста по результатам ультразвукового исследования сонной артерии, после перенесенного микроинсульта.
Clexane: противопоказания
В первую очередь, следует учитывать индивидуальную непереносимость компонентов из состава инъекций. Если были отмечены какие-либо негативные реакции на препараты гепарина, Клексан используют строго под наблюдением врача, начиная с минимальной разовой дозы.
Другими противопоказаниями являются:
- аневризмы;
- кровотечения;
- нарушения свертываемости;
- беременность, если у будущей мамы установлен искусственный сердечный клапан;
- детский возраст (до 18 лет).
Под строгим наблюдением врача проходит лечение у пациентов с:
- язвой желудка;
- гемофилией;
- тромбоцитопенией;
- ишемическим инсультом в анамнезе;
- артериальной гипертензией;
- сахарным диабетом;
- бактериальным эндокардитом;
- перикардитом;
- поражением почек;
- наличием обширных ран на теле.
Клексан не назначают женщинам, если после родов прошло менее 6 месяцев, и людям, перенесшим операцию на органе зрения менее 3 месяцев назад.
Клексан: инструкция по применению
В связи с тем, что препарат вводится строго подкожно, принято использовать для инъекций живот. Пациент в момент введения препарата должен находиться в положении лежа на спине. Порядок действий:
-
Надеть одноразовые перчатки.
-
Вынуть шприц из упаковки.
-
Снять защитный колпачок с иглы.
-
Обработать кожу живота спиртом или специальной спиртовой салфеткой.
-
Пальцами одной руки собрать кожную складку на животе больного.
-
Другой рукой ввести иглу шприца вертикально, на всю длину.
-
Небольшим и равномерным усилием ввести препарат под кожу, не торопясь.
-
Извлечь иглу.
-
Не надевая защитный колпачок, утилизировать шприц.
-
Обработать место укола спиртовой салфеткой.
-
Утилизировать перчатки.
Массировать или растирать место укола нельзя. При спешном введении может образоваться шишка в месте укола, поэтому вводить Клексан нужно не торопясь. Размер дозы устанавливает врач, исходя из диагноза и индивидуальных особенностей состояния пациента.
Где можно купить Клексан 4000
Как правило, самой назначаемой дозой стал Клексан 4000, поэтому именно этой дозировки можно не найти в аптеках города. Можно выйти из ситуации, благодаря двукратному введению Клексана 2000 или обойтись половиной шприца Клесана 8000. Но в этом случае потребуется приобрести отдельно стерильные иголки того же типа, что надеты на шприцы заводским методом.
Продается препарат по рецепту. Может быть предложен аналог Клексана – Эликвис, 2,5 мг которого идентичны 4000 единиц Клексана.
Возможные побочные эффекты Клексана
Главным, и самым опасным побочным эффектом препаратов, снижающих образование тромбов, является риск кровотечений. При прохождении курса лечения Клексаном одновременно с эпидуральной анестезией наблюдались случаи неконтролируемого образования гематом головного мозга, провоцирующих паралич с необратимыми последствиями.
Редко после введения препарата подкожно могут обрабатываться гематомы в месте укола. Для их устранения используют гели, укрепляющие стенки сосудов и стимулирующие рассасывание синяков и отеков.
Как правильно применять Клексан?
Клексан — лишь один из многих препаратов, которые применяются в медицине, в том числе акушерстве, гинекологии и репродуктологии для разжижения крови. Таким же эффектом обладают, например, фраксипарин, фрагмин и другие. Все это — низкомолекулярные гепарины.
Их особенность — противостояние формированию тромбов, благодаря которому удается спасти жизнь многим людям (в том числе при сегодняшней опасной вирусной инфекции), а также — сохранить беременность и помочь избежать осложнений при терапии гормональными препаратами.
Нарушение свертываемости крови лежит в основе очень многих патологических процессов. Подробно расписывать весь сложный механизм формирования тромбов не буду, скажу лишь, что это наиболее распространенная причина потери беременности на раннем сроке.
Источниками таких осложнений могут стать, как тяжелый гестоз, так и самое опасное состояние — ДВС-синдром, т. е.
состояние, когда из-за массированного формирования тромбов свертывающая система крови «ломается» и больше не может работать, после этого кровотечение уже практически невозможно остановить.
От всех этих проблем спасает адекватное и своевременное применение антикоагулянтов.
Когда мы их применяем
- После переноса на фоне стимуляции овуляции для профилактики синдрома гиперстимуляции яичников (если есть риск развития такого осложнения, и по какой-то причине перенос не удалось отложить);
- В случае подготовки эндометрия к беременности на фоне применения заместительной гормональной терапии с большими дозировками эстрогенов (они обладают достаточно опасным побочным эффектом — риском формирования тромбов);
- При привычном невынашивании беременности (потере от 2 беременностей), особенно если при обследовании в крови выявлены антитела к фосфолипидам, волчаночный антикоагулянт, повышенный уровень д-Димера, мутация Лейдена и другие предрасполагающие к нарушению гемостаза факторы.
- Во время беременности обязательно контролируется уровень д-димера, гемостазиограмма и иные факторы, на основании которых принимается решение о продолжении приема препаратов гепарина (иногда их приходится принимать до самых родов).
Когда мы их отменяем
- При кровянистых выделениях из половых путей;
- Перед любым оперативным вмешательством;
- Перед плановым кесаревым сечением или родами не менее чем за 2 дня, чтобы избежать кровотечения.
Я прекрасно знаю, насколько вы грамотны и начитаны.
Вы практически в деталях наслышаны о тромбофилиях, мутации Лейдена, повышении уровня д-Димера и прочих (достаточно сложных!) вещах, когда приходится прибегать к вмешательству в процесс гемостаза. И многие девушки, приходя на прием, сами просят назначить Клексан, прочитав на форумах, насколько он полезен и важен.
И часто их в этом поддерживают доктора из женских консультаций, которые назначают антикоагулянты, мониторя уровень д-димера на фоне беременности, пугая при этом и без того запуганных женщин возможными осложнениями. Но вот тут хотелось бы малость притормозить ваше рвение.
Несмотря на те хвалебные слова препарату, что я написала выше, я прошу вас не применять его без назначений врача и не повышать рекомендуемые дозировки!
Однажды мне довелось присутствовать на очень поучительной лекции врача гематолога, кандидата медицинских наук Виноградовой Марии Алексеевны.
Тогда она поделилась несколькими случаями из своей практики, когда неоправданный прием гепаринов только на основании анализа крови на тромбофилии и мониторинга уровня д-Димера привел к тяжелым осложнениям во время беременности: формированию пневмонии из-за внутрилегочного кровотечения, носовых и ушных кровотечений. Все это удалось устранить путем отмены лишних препаратов. Но, по ее словам, борьба с аналогичными ситуациями в ее практике происходит постоянно.
Всегда важно помнить, что у любой медали две стороны. Благоприятный эффект препарат дает лишь тогда, когда правильно подобрана дозировка, и проводится адекватный мониторинг его эффективности. Нет необходимости применять гепариновые препараты в качестве профилактической терапии (за несколько месяцев до протокола, например).
С такими случаями мне тоже приходилось сталкиваться, когда женщина применяла Клексан «для подготовки к беременности» в связи с тем, что у нее выявлены несколько форм так называемых тромбофилий. Гепарины действуют, только пока вы их колете.
Накопительным эффектом эти лекарства не обладают, поэтому такая подготовка ни к чему кроме потери средств и провоцирования осложнений не приведет.
Дозировка препаратов подбирается индивидуально, исходя из веса пациента и под строгим контролем гемостазиограммы. Длительность приема препарата определяется также индивидуально, в зависимости от показаний — от нескольких дней до нескольких месяцев.
И еще один момент, который важно знать: препараты гепаринов входят в список ОМС и выдаются в программе ЭКО по ОМС бесплатно (правда количество ампул в этом случае ограничено).
Принимающим варфарин | Нашим пациентам | Сосудистый центр им. Т.Топпера
Если вы перенесли тромбоз глубоких вен нижних или верхних конечностей, вероятнее всего лечащий врач назначит вам непрямые антикоагулянты. Основным препаратом этой группы на сегодняшний день как у нас, так и за рубежом, является варфарин.
В нашей стране достаточно широко применяется ещё один препарат этой группы — фенилин. Могут быть использованы другие препараты кумаринового ряда (аценокумарол, маркумар, мариван).
Приведенные рекомендации большей частью применимы к любому антикоагулянту.
Цель назначения этого лекарства — предотвращение повторного образования тромбов, чреватого резким ухудшением вашего состояния или развитием опасных для жизни осложнений.
Риск повтора тромбоза достаточно велик в течение первого года после первого эпизода болезни, поэтому, с учетом различных факторов, варфарин назначается на срок от 2 до 12 месяцев. В редких случаях проводится более длительная терапия.
Непрямые антикоагулянты не оказывают действия на уже образовавшийся тромб.
Для определения продолжительности лечения иногда требуются специальные (в том числе генетические) исследования крови с целью выявления повышенной склонности к тромбообразованию.
Назначенное вам лечение получает очень большое число пациентов во всем мире. Его применяют не только во флебологии, но и в такой области медицины, как сосудистая хирургия. Помимо тромбозов глубоких вен основанием для назначения антикоагулянтной терапии часто являются перенесенные инфаркты, нарушения ритма сердца, протезирование клапанов и периферических сосудов и многое другое.
Как контролировать лечение
Проведение антитромботической (антикоагулянтной) терапии может спасти Вашу жизнь и здоровье, но требует повышенного внимания и обязательного выполнения рекомендаций врача. Варфарин — препарат понижающий способность крови сворачиваться, поэтому его избыток может приводить к геморрагическим осложнениям, т.е.
к кровотечениям. Чтобы избежать осложнений необходимая доза варфарина контролируется с помощью анализа крови, который называют МНО (Международное Нормализованное Отношение). Иногда в ответах лаборатории оно может обозначаться INR. В течение всего периода приема варфарина МНО должно находиться в интервале 2.0 — 3.0.
Если МНО меньше 2.0, то свертываемость крови не снижена и возможны тромботические осложнения. Если МНО больше 4.0 — весьма реальны геморрагические осложнения. Повышение МНО от 2.5 до 4.0 говорит о необходимости снижения дозы препарата, но, обычно, не несет прямой угрозы.
При некоторых заболеваниях необходимой верхней границей МНО является 4.0 — 4.4.
В отсутствие возможности определения МНО допустим контроль по протромбиновому времени (ПВ), однако этот способ значительно менее надежен. Для расчета дозы варфарина другие анализы крови не нужны. Для выявления побочного действия препарата периодически назначаются общий анализ крови, мочи и некоторые биохимические исследования.
Как принимать препарат
Варфарин выпускается в таблетках по 2.5 миллиграмма. Чаще всего «стартовая» и «поддерживающая» дозы препарата составляют 5 миллиграмм (2 таблетки) в сутки. Во многих случаях для более «тонкой» регулировки Вам будет изменяться доза лекарства, которую Вы принимаете не за сутки, а за неделю.
При этом может потребоваться или разделение таблетки «пополам», или прием в разные дни разного количества таблеток.
Для удобства контроля за лечением, Вам может быть выдана специальная учетная книжечка, либо Вы сами можете вести блокнот с дневником лечения, где полезно отмечать дозы варфарина, уровень МНО, другие лабораторные данные.
Варфарин принимается всей суточной дозой в одно время, желательно в 17 — 19 часов. Запивают таблетки водой. Не рекомендуется прием вместе с пищей, можно принимать натощак. Фенилин, обычно принимается в 2 приема.
Подбор дозы варфарина
Наиболее сложный и ответственный этап. Не рекомендуются «нагрузочные» начальные дозы варфарина (более 5 мг).
Подбор дозы может проводиться как на фоне применения низкомолекулярных гепаринов (фраксипарин, клексан), так и без них, как в стационаре, так и амбулаторно.
Период подбора в среднем занимает от 1 до 2 недель, но в некоторых случаях увеличивается до 2 месяцев. В это время Вам понадобится частое определение МНО, до 2 — 3 раз в неделю или ежедневно.
Каждый раз, получив очередной результат исследования, Ваш врач определит изменение дозы лекарства и дату очередного анализа.
Если в нескольких анализах подряд МНО остается в интервале 2.0 — 2.5, это означает, что доза варфарина подобрана. Дальнейший контроль за лечением будет значительно проще.
Контроль за дозой варфарина
Если доза препарата подобрана, достаточен более редкий контроль — сначала 1 раз в 2 недели, затем 1 раз в месяц. Отдельно определяется периодичность дополнительных исследований. Необходимость внеочередного определения МНО может возникнуть в ряде случаев, о которых мы поговорим ниже. При любых сомнениях обратитесь к своему врачу за советом.
В настоящее время существуют портативные аппараты для самостоятельного определения МНО (по типу систем для контроля уровня сахара крови у больных диабетом), однако их стоимость очень велика и, в большинстве случаев тромбоза глубоких вен, приобретение их нецелесообразно.
Что может повлиять на лечение
- Любые сопутствующие заболевания (в том числе «простуда» или обострение хронических заболеваний)
- Применение лекарств, влияющих на систему свертывания крови. Особенно это касается большого класса лекарств, в который входит аспирин. К нему же относятся многие препараты, назначаемые в качестве противовоспалительных и обезболивающих средств (диклофенак, ибупрофен, кетопрофен и т. д.). В качестве легкого анальгетика на фоне лечения варфарином лучше использовать парацетамол в обычных дозировках. В любом случае, необходимость нового лекарства и продолжительность его приема необходимо согласовать с лечащим врачом. При одновременном назначении варфарина и аспирина МНО поддерживается в интервале 2.0 — 2.5.
- Применение лекарств, влияющих на усвоение, выведение и метаболизм варфарина. Чаще всего приходится учитывать назначение антибиотиков широкого спектра действия, пероральных противодиабетических средств. Однако, применение любого нового лекарства может изменить действие варфарина. В случае необходимости сопутствующего лечения обычно назначаются дополнительный анализ МНО в начале и в конце терапии.
- Изменения питания.
Варфарин действует на свертываемость крови через витамин К, который в разных количествах содержится в пище.
Не нужно избегать продуктов с высоким содержанием витамина К! Питание должно быть полноценным. Следует только следить, чтобы не было значительного изменения их доли в рационе, например в зависимости от сезона.
Если Вы значительно увеличите употребление пищевых продуктов, богатых витамином К. на фоне подобранной стабильной дозы варфарина, это может сильно ослабить его действие и привести к тромбоэмболическим осложнениям.
Максимальное количество витамина К (3000 — 6000 мкг/кг) содержится темно-зеленых листовых овощах и травах (шпинат, петрушка, зеленая капуста), а в зеленом чае до 7000 мкг/кг; промежуточное количество (1000 — 2000 мкг/кг) — в растениях с более бледными листьями (белокочанная капуста, салат, брокколи, брюссельская капуста).
Значительное количество витамина содержится в бобовых, майонезе (за счет растительных масел), зеленом чае. Жиры и масла содержат разное количество витамина К (300 — 1000 мкг/кг), больше его в соевом, рапсовом, оливковом маслах. Содержание витамина К в молочных, мясных, хлебобулочных изделиях, грибах, овощах и фруктах, черном чае, кофе — низкое (не более 100 мкг/кг).
Регулярное употребление ягод и сока клюквы может усилить действие варфарина.
Небольшие дозы алкоголя при нормальной функции печени не влияют на терапию антикоагулянтами, однако к употреблению спиртного необходимо относиться осторожно.
Прием поливитаминов, содержащих витамин К, может ослабить действие варфарина.
О чем надо немедленно сообщить врачу
- Черный (дегтеобразный) цвет стула
- Розовый или красный цвет мочи
- Кровотечения из носа или десен (в т.ч. при чистке зубов)
- Необычно обильные или продолжительные выделения при менструации
- Синяки или припухлости на теле, возникающие без видимой причины
- Любые значительные изменения в самочувствии и здоровье
- Появление кожных пятен на бедрах, брюшной стенке, молочных железах
Чего нужно избегать
- Занятий травматичными видами спорта, где возможны удары, ушибы, падения.
- Внутримышечных уколов. При амбулаторном лечении в большинстве случаев можно подобрать лекарства для приема внутрь.
- Повторного приема лекарства в течение одного дня. Если Вы не помните, принимали ли сегодня варфарин — пропустите прием.
Это важно
Всегда сообщайте любому медицинскому работнику, к которому Вы обратились, о том что Вы принимаете антикоагулянты. Вашу «учетную» книжку или дневник лечения желательно носить с собой.
Большинство стоматологических процедур (кроме удаления зубов) можно получать не меняя режима лечения. При удалении зуба обычно достаточно воспользоваться тампоном с кровоостанавливающим средством местно (аминокапроновая кислота, тромбиновая губка).
При наличии проблем с артериальным давлением нужен его регулярный контроль и поддержание на уровне не выше 130/80 мм.рт.ст.
Варфарин и беременность
В период беременности прием варфарина противопоказан. В случае наступления беременности непрямые антикоагулянты немедленно отменяются, при необходимости дальнейшей профилактики тромбоза обычно используются гепарины. Поэтому при подозрении на беременность воздержитесь от приема препарата до консультации с врачом.
Возможно использование варфарина в период кормления грудью. Варфарин выделяется с грудным молоком в крайне незначительном количестве и не оказывает влияния на процессы свертывания крови у младенца, но для полной безопасности рекомендуется воздержаться от кормления грудью в течение первых трех дней лечения матери препаратом.
Клексан : инструкция по применению
Предупреждения и меры предосторожности
Несмотря на то, что концентрации различных НМГ выражаются в международных единицах анти-Xa (МЕ), их эффективность не сводится только к их анти-Xa активности.
Может быть небезопасной замена одной схемы дозирования НМГ на другую схему дозирования НМГ или на схему дозирования для препарата на основе другого синтетического полисахарида в связи с тем, что различные схемы дозирования изучались в разных клинических исследованиях.
Таким образом, рекомендуется индивидуальный подход и соблюдение специфических инструкций для применения каждого лекарственного препарата.
Клексан 30 000 анти-Xa МЕ/3 мл: Этот лекарственный препарат содержит 15 мг /мл бензилового спирта. Препарат может быть токсичным и вызывать анафилактическую реакцию у новорожденных и детей в возрасте младше 3 лет.
Особые предупреждения
Риск кровотечения
Необходимо соблюдать рекомендуемые режимы дозирования (дозы и длительность лечения). Несоблюдение этих рекомендаций может привести к развитию кровотечения, в частности, у пациентов группы повышенного риска (например, пациенты пожилого возраста, пациенты с почечной недостаточностью).
- Случаи тяжелых кровотечений были зарегистрированы в следующих ситуациях:
- — пациенты пожилого возраста, в частности, вследствие возрастного снижения функции почек
- — больные с почечной недостаточностью
- — масса тела ниже 40 кг
- — лечение длительностью, превышающей рекомендуемую среднюю продолжительность в 10 дней
- — несоблюдение терапевтических рекомендаций (в частности, касающихся длительности лечения и коррекции дозы в соответствии с массой тела в случае лечения)
— одновременное применение лекарственных препаратов, повышающих риск кровотечения (см. «Лекарственные взаимодействия»).
Во всех случаях, важно проводить специальный мониторинг для больных пожилого возраста и/или больных с почечной недостаточностью, а также в случае лечения более 10 дней.
В некоторых случаях может быть полезно определение анти-Xa активности для выявления кумуляции препарата (см. «Меры предосторожности»).
- Риск развития гепарин-индуцированной тромбоцитопении (ГИТ)
- При развитии следующих тромботических осложнений у больных, находящихся на лечении НМГ (лечебная или профилактическая доза):
- — обострение тромбоза после лечения
- — флебит
- — эмболия легочной артерии
- — острая ишемия нижних конечностей
— или даже инфаркт миокарда или ишемический инсульт всегда следует предположить развитие ГИТ и в срочном порядке определить число тромбоцитов (см. «Особые указания»).
- Применение в педиатрии
- В связи с отсутствием соответствующих данных, применение НМГ в педиатрической практике не рекомендовано.
- Механические простетические клапаны сердца
Применение эноксапарина для профилактики тромбоэмболических осложнений у пациентов с механическими простетическими клапанами сердца специально не изучалось. Тем не менее, были зарегистрированы отдельные случаи тромбоза у пациентов с механическими простетическими клапанами сердца, получавших эноксапарин для профилактики тромбоэмболических осложнений.
Применение у беременных женщин
В клиническом исследовании с участием беременных женщин с механическим простетическим клапаном сердца, которые получали 100 анти-Xa МЕ/кг эноксапарина два раза в сутки для снижения риска развития тромбоэмболических осложнений, у 2 из 8 женщин было отмечено развитие тромбоза, приведшее к блокаде клапана со смертью матери и плода.
Также в ходе постмаркетингового наблюдения были зарегистрированы отдельные случаи тромбоза клапана у беременных женщин с механическими простетическими клапанами сердца, которые получали эноксапарин для профилактики тромбоэмболических осложнений.
Таким образом, риск развития тромбоэмболических осложнений для этой группы пациентов может быть более высоким.
- Медицинская профилактика
- Если присутствует эпизод острого инфекционного или ревматического заболевания, проведение профилактического лечения оправдано лишь в том случае, если присутствует хотя бы один из следующих факторов риска венозной тромбоэмболии:
- — возраст старше 75 лет
- — онкологическое заболевание
- — наличие в анамнезе венозной тромбоэмболии
- — ожирение
- — гормональная терапия
- — сердечная недостаточность
- — хроническая дыхательная недостаточность
- Имеется лишь ограниченный опыт применения препарата для профилактики у пациентов в возрасте старше 80 лет с массой тела менее 40 кг.
- Меры предосторожности
- Кровотечение
Также, как и в случае со всеми антикоагулянтами возможно развитие кровотечения (см. «Побочные действия»). В случае развития кровотечения, следует выяснить его причину и начать соответствующее лечение.
- Функция почек
- Прежде чем начать лечение НМГ, важно оценить функцию почек, в частности, у больных 75-летнего возраста и старше, определяя клиренс креатинина по формуле Кокрофта на основании недавнего измерения веса тела:
- Для мужчин, КК = (140-возраст) x вес/(0,814 x креатинин плазмы крови), где возраст выражен в годах, вес — в кг, и креатинин плазмы крови — в мкмоль/л.
Для женщин эту формулу следует скорректировать, умножая полученный результат на 0,85. Если креатинин плазмы крови выражен в мг/мл, показатель следует умножить на 8,8.
У пациентов с диагнозом тяжелой почечной недостаточности (КК около 30 мл/мин) применение НМГ в качестве лечебной терапии противопоказано (см. «Противопоказания»).
Лабораторные анализы
Мониторинг числа тромбоцитов у пациентов, находящихся на лечении НМГ, и риск гепарин-индуцированной тромбоцитопении (т.е. ГИТ II типа):
НМГ могут вызывать ГИТ II типа, тяжелую иммуно-опосредованную тромбоцитопению, которое может приводить к развитию артериальной или венозной тромбоэмболии, которая может быть жизнеугрожающей или влиять на функциональный прогноз (см. также «Побочные действия»). Для оптимального обнаружения ГИТ, следует проводить наблюдение за пациентами следующим образом:
- — хирургическое вмешательство или недавно перенесенная травма (в течение 3 месяцев):
- Независимо от типа назначенной терапии — лечебная или профилактическая, необходимо систематически проводить лабораторные анализы для всех пациентов, так как частота развития ГИТ > 0,1%, или даже >1% при операциях и травмах. В рамках данного анализа оценивается число тромбоцитов:
- — до лечения НМГ или как минимум в течение 24 часов после начало терапии
- — затем 2 раза в неделю в течение 1 месяца (период максимального риска)
- — затем, если терапия продолжается, 1 раз в неделю до прекращения терапии
- — случаи, помимо хирургического вмешательства или недавно перенесенной травмы (в течение 3 месяцев):
- Независимо от типа назначенной терапии — лечебная или профилактическая, необходимо систематически проводить лабораторные анализы по тем же причинам, что и в хирургии и травматологии (см. описание выше) у пациентов:
- — ранее получавших нефракционированный гепарин (НФГ) или НМГ в последние 6 месяцев, с учетом того, что частота ГИТ >0,1%, или даже >1%
- — с наличием значительных сопутствующих заболеваний, с учетом потенциальной степени тяжести ГИТ у этих пациентов.
- В других случаях с учетом меньшей частоты ГИТ (
Оставить комментарий