Дата публикации 4 марта 2020Обновлено 26 апреля 2021
Анальные бахромки — это кожные эластичные складки, выступающие вокруг ануса. Их размеры в среднем от 5 до 15 мм. Внешне складки напоминают бахрому. Бахромки не угрожают здоровью и являются косметическим дефектом, однако при травмировании могут воспаляться.
Анальные бахромки — распространённый диагноз в эстетической проктологии. Одинаково часто встречается у мужчин и женщин, крайне редко выявляется у детей. Зачастую бахромки появляются после 25-30 лет.
Группы риска:
- женщины, рожавшие три раза и более;
- пациенты с лишним весом (индекс массы тела > 25) и малоподвижным образом жизни;
- пациенты, злоупотребляющие алкоголем, острой, копчёной и жирной пищей. Эти продукты негативно влияют на состояние слизистой кишечника, вызывают прилив крови к органам малого таза и могут приводить к обострению заболевания, на фоне которого появились бахромки.
Анальные бахромки не опасны для здоровья, но часто являются следствием других патологий. Эти патологии сопровождаются растяжением кожи перианальной зоны, т. е. вокруг анального отверстия:
- Наружный геморрой — распространённая причина появления анальных бахромок. В период обострения наружные геморроидальные узлы под кожей в области ануса воспаляются и увеличиваются. В результате кожа над ними растягивается. После уменьшения узлов в перианальный области остаются кожные складки. Чем чаще и длительнее обострение, тем сильнее растягивается ткань. Затем у геморроя наступает ремиссия (порой длительная), иногда даже без специального лечения. А вот последствия остаются на всю жизнь в виде эстетического дефекта перианальной зоны.
- Роды с длительными потугами. Механизм появления бахромок при родах аналогичен с геморроем и связан с повышенным давлением на область ануса. В результате узлы набухают, растягивают кожу, которая затем остаётся в виде складок.
- Сфинктерит (воспаление слизистой сфинктера) и анальные трещины. Вызывают местное воспаление, которое приводит к появлению бахромок.
- Хронические запоры — редкая причина анальных бахромок. Складки могут возникнуть при сильном натуживании и раздражении кожи твёрдыми каловыми массами [1][3][4][5][6][7][8][9][10].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Обычно складки в области ануса пациент обнаруживает самостоятельно во время гигиенических процедур. Эти складки могут появляться по всей окружности ануса и затрудняют личную гигиену.
Других проявлений у анальных бахромок, как правило, нет — они безболезненны, не мешают опорожнению прямой кишки, не причиняют дискомфорта при движениях. Большинство пациентов приходит на приём с жалобами на эстетический дефект, приносящий психологический дискомфорт.
Но бывают и исключения. Если в перианальную область попадает микробная флора, бахромки воспаляются. Появляется зуд, раздражение, боль и небольшая кровоточивость. Складки увеличиваются в размерах, возникает покраснение. В тяжёлых случаях, при повреждении бахромок и инфицировании ранки, возможен некроз ткани или развитие парапроктита — гнойного воспаления тканей, окружающих прямую кишку.
Бахромки могут периодически вызывать неприятные ощущения, которые затем затихают. Подобное бывает у пациентов с сопутствующими воспалительными заболеваниями прямой кишки: внутренним геморроем, анальной трещиной, свищами.
Обычно присутствуют и другие симптомы хронической патологии: резкая боль при дефекации и кровотечение при наличии трещины, выпадение геморроидальных узлов при внутреннем геморрое или боли и выделение гноя при свищах [1][2][4][7][8][10].
Предрасполагающие факторы появления анальных бахромок и их основной причины — геморроя — схожи. К ним относятся:
- неправильное питание;
- запоры;
- сидячий образ жизни;
- беременность.
Эти факторы приводят к ухудшению кровообращения в области заднего прохода. В результате нарушается отток по кавернозным венам, увеличиваются геморроидальные тельца и образуются геморроидальные узлы. Геморроидальные узлы воспаляются, тромбируются и растягивают кожу перианальной области.
Площадь покровного эпителия и подкожной ткани увеличивается. В первую очередь повреждаются эластические волокна, но изменения происходят и в эпидермисе, и в подкожно-жировой клетчатке. При слишком сильном натяжении волокон возможен их разрыв. Кожа становится тонкой и хрупкой, меняет цвет и теряет эластичность.
У геморроя наступает фаза ремиссии, узел уменьшается, но сократительная способность кожи нарушена, и она принимает вид небольших, свободно свисающих складок.
Хронические запоры и чрезмерное натуживании во время дефекации приводят к схожему процессу растяжения кожи перианальной области [6][7][9].
Анальные бахромки, возникшие в результате геморроя, по МКБ-10 имеют код I84.6 (остаточные геморроидальные кожные метки).
По клиническим проявлениям анальные бахромки делятся на две группы:
- Неосложнённые анальные бахромки.
- Симптомные анальные бахромки:
- сторожевой бугорок — разрастание соединительной ткани возле анального отверстия;
- «раздражённая» бахромка — воспалённая, гиперемированная бахромка.
Первая группа отличается безболезненностью, для второй характерна отёчность и дискомфорт. Симптомные бахромки возникают, как правило, в результате анальной трещины или геморроя [11].
Анальные бахромки обычно не причиняют дискомфорта. Однако некоторые факторы вызывают раздражение складок. Например:
- неудобное бельё (стринги);
- недостаточная гигиена;
- потливость летом.
Эти факторы вызывают микроповреждения кожи, через которые проникают патогенные микроорганизмы (стафилококки, стрептококки, некоторые энтеробактерии), кожные складки инфицируются. Далее, с разной скоростью, в зависимости от вида патогена и сопутствующих факторов, развивается местное гнойное воспаление. Этот процесс сопровождается неприятными симптомами: отёком, зудом, раздражением и болью.
Без лечения инфекционный процесс распространяется на смежные органы. На фоне этого развивается проктит — воспаление прямой кишки. Патология проявляется:
- дискомфортом и болезненностью в области прямой кишки;
- зудом, болью при дефекации;
- слизистыми или гнойными выделениями из заднего прохода (иногда с кровью) .
В запущенных случаях в гнойный процесс вовлекается и параректальная клетчатка — скопление жировой ткани, окружающей прямую кишку, и развивается парапроктит с формированием гнойных ходов (свищей).
Анальные бахромки затрудняют интимную гигиену. При недостаточной гигиене каловые массы раздражают кожу, возникают эрозии и поверхностные язвы. Раздражённые кожные складки начинают «мокнуть»: отделяется жидкость или жидкость с примесью крови.
Появляются резкие боли в области ануса, акт дефекации становится крайне болезненным. Это приводит к запорам и ухудшению общего состояния. Глубокие язвы вызывают хроническое кровотечение и, как следствие, — постгеморрагическую железодефицитную анемию.
Заболевание проявляется слабостью, бледностью и сухостью кожных покровов, ломкостью ногтей и волос [3][4][7][8][10].
Зачастую пациент ещё до обращения к врачу знает о мягких эластичных кожных складках, выступающих или свисающих вокруг ануса. Диагноз «анальная бахромка» ставит проктолог при внешнем осмотре перианальной области. Во время осмотра врач собирает анамнез и выясняет:
- На фоне чего появились складки.
- Проводилось ли ранее обследование толстой кишки и какие заболевания были выявлены.
- Наличие хронических заболеваний кишечника и характер дефекаций: склонность к запорам или жидкому стулу.
- Что беспокоит пациента: эстетический дефект или сопутствующие симптомы: кровотечение, зуд, жжение, боль.
Далее, врач осматривает пациента — оценивает строение анального канала, размещение и количество анальных бахромок. Обращает внимание на сопутствующие патологические изменения: трещины, свищи, геморрой, выпадение прямой кишки.
Если это осложнённые бахромки, то внешне они увеличены в размерах, отёчны, гиперемированы (переполнены кровью). При этом может присутствовать зуд и выделение влаги.
Также врач проводит дифференциальную диагностику для исключения опасных образований — полипов и папиллом. Эти новообразования могут перерождаться в рак и требуют другого подхода к лечению. При появлении сомнений, проводят гистологическое исследование (изучение образцов поражённой ткани). При анальных бахромках аномальные изменения в структуре тканей не выявляются.
Затем, в соответствии со стандартами проктологического осмотра, врач оценивает тонус сфинктера, проводит пальцевое ректальное исследование, аноскопию (осмотр нижнего отдела прямой кишки с помощью аноскопа) и ректороманоскопию (осмотр всей прямой кишки до ректосигмоидного угла с помощью ректоскопа). Это необходимо для исключения возможных сопутствующих заболеваний прямой кишки.
- Общие анализы крови, мочи и кала для диагностики анальных бахромок не требуются.
- Дифференциальная диагностика проводится с заболеваниями:
- воспалительные патологии аноректальной области (анальные трещины, парапроктит);
- перианальные кондиломы;
- выпадение прямой кишки;
- папилломы, полипы и злокачественные опухоли.
После установления причины появления бахромок, врач предложит варианты лечения [3][4][7][8][10].
Анальные бахромки — проблема деликатная и интимная, поэтому многие пытаются лечиться самостоятельно. Но не существует таблеток, мазей или народных средств, которые помогли бы их убрать. Самолечение только осложнит ситуацию. Анальные бахромки не вылечить консервативными методами.
Удалить анальные бахромки можно амбулаторно при помощи малоинвазивной хирургии. Быстро и безболезненно, под местным наркозом, т. е. через некоторое время после операции пациент может отправиться домой. Все процедуры проводят в один приём, курсовое лечение не требуется.
Но, прежде чем удалять анальные бахромки, необходимо определить причину их появления. Невыявленная этиология может привести к рецидивам в будущем. Рецидивы после хирургического удаления бывают крайне редко.
Показания к операции:
- Эстетический дефект (нет медицинских показаний).
- Желание больного облегчить гигиену (оправдано с медицинских позиций при выраженных бахромках).
- Осложнённые анальные бахромки с частыми обострениями, непроходящем зудом и жжением, невозможностью полноценного испражнения.
- Сторожевая бахромка при трещине, устойчивой к консервативной терапии.
Существует четыре основные методики удаления бахромок:
- Классическая хирургическая операция. Это традиционный и проверенный метод, который гарантирует полное удаление кожных складок скальпелем. Но это техника устарела, так как имеет существенные недостатки: формирование рубца на месте иссечения и реабилитационный период около месяца. На смену ему пришли малоинвазивные методики.
- Криодеструкция — быстрое и безболезненное разрушение анальных бахромок с помощью жидкого азота. Во время операции нет кровотечений, не требуется длительное восстановление, не нужна госпитализация. Но есть и минусы: заживление раны (до 10 дней) и возможное образование рубцов.
- Радиоволновое удаление — эффективный и нетравматичный метод, при котором на проблемную зону воздействуют радиоволновым излучением. В результате кожные складки разрушаются. Не травмируются окружающие ткани, не требуется госпитализация, повреждённые ткани быстро восстанавливаются, рубцы отсутствуют. Сам процесс абсолютно безболезненный.
- Лазерная коагуляция — распространённый метод удаления кожных складок лазером. Техника эффективна и безвредна, во время операции не требуется анестезия и отсутствует риск инфицирования. Регенерация происходит очень быстро, поэтому нет реабилитационного периода. Минусы: рубцы, которые быстро затягиваются, практически незаметные, но всё же остаются[1][3][4][7][9][10].
При использовании современных методов удаления анальных бахромок осложнения встречаются очень редко. Иногда ранки после операции долго заживают, тогда назначают стимулирующие препараты. Процесс дефекации некоторое время может сопровождаться болезненностью и дискомфортом. Интенсивность этих ощущений зависит от индивидуальных особенностей пациента и плотности каловых масс.
Избежать рецидивов и осложнений после операции помогут меры профилактики :
- для предотвращения запоров и раздражения прооперированной области исключить острую, солёную и жирную пищу, выпечку;
- пить до двух литров жидкости в сутки;
- подмываться гигиеническим душем;
- избегать чрезмерной физической активности и не поднимать тяжести.
После операции для оценки скорости заживления необходимо периодически посещать проктолога. Частоту осмотров назначает лечащий врач.
Прогноз, как правило, благоприятный. При отказе от хирургической операции для профилактики осложнений пациенту необходима тщательная гигиена заднего прохода.
Предотвратить травмирование аноректальной области поможет замена туалетной бумаги на подмывание и отказ от неудобного и синтетического нижнего белья. При малейшем подозрении на развитие воспаления необходимо незамедлительно обратиться к врачу.
Профилактика анальных бахромок заключается в предупреждении геморроя и других патологий, нарушающих кровообращение в малом тазу. Пациентам, особенно входящим в группу риска, рекомендовано регулярное ежегодное посещение врача проктолога и осмотр аноректальной области с ректороманоскопией.
Меры профилактики:
- Сбалансировано питаться с достаточным количеством воды и клетчатки (не менее 400 грамм овощей и фруктов в день по рекомендации ВОЗ).
- Не злоупотреблять алкоголем.
- Заниматься адекватной состоянию здоровья физической активностью.
- Контролировать вес.
- Носить удобное нижнее бельё из натуральных материалов и использовать качественную мягкую туалетную бумагу, влажную туалетную бумагу без спирта и отдушек, средства для подмывания без отдушек с рH 5,5.
- Использовать гигиенический душ [2][3][4][7][8][9][10].
- Emeka Ray-Offor, Solomon Amadi. Hemorrhoidal Disease: Predilection Sites, Pattern of Presentation, and Treatment // Ann Afr Med. — 2019; 18 (1): 12-16.ссылка
- Леванович В. В., Коханенко Н. Ю. Избранные лекции по факультетской хирургии. — СПб.: Изд-во Н-Л, 2011. — 464 с.
- Клинические рекомендации по диагностике и лечению взрослых пациентов с острым и хроническим геморроем. — Москва, 2013. — 19 с.
- Varut Lohsiriwat. Treatment of hemorrhoids: A coloproctologist’s view // World J. Gastroenterol. — 2015; 21 (31): 9245-9252.ссылка
- Arthur Staroselsky, Alejandro A. Nava-Ocampo, Sabina Vohra, Gideon Koren. Hemorrhoids in pregnancy // Can Fam Physician. — 2008; 54 (2): 189-190.ссылка
- Pasha J. Nisar, John H. Scholefield. Managing haemorrhoids // BMJ. — 2003; 327(7419): 847-851.ссылка
- Caroline Sanchez, Bertram T. Chinn. Hemorrhoids // Clin Colon Rectal Surg.— 2011; 24 (1): 5-13.ссылка
- Moonkyung Cho Schubert, Subbaramiah Sridhar, Robert R. Schade, Steven D. Wexner. What every gastroenterologist needs to know about common anorectal disorders // World J. Gastroenterol. — 2009; 15 (26): 3201-3209.ссылка
- Austin G. Acheson, John H. Scholefield. Management of haemorrhoids // BMJ. — 2008; 336(7640): 380-383. ссылка
- Парфенов А. И. Геморрой // 7-я Ежегодная конференция, посвящённая памяти академика А. М. Вейна. — Москва. — 2011.
- Jennifer L. Bonheur, Jared Braunstein. Anal skin tags in inflammatory bowel disease: New observations and a clinical review // Inflammatory Bowel Diseases. — 2008; 14(9): 1236–1239.ссылка
Геморроидальные узлы: отвечаем на самые популярные вопросы о геморрое
Геморрой — это заболевание, которое развивается на протяжении многих лет. Первоначально он может не причинять человеку ощутимого дискомфорта. Болевые ощущения могут быть временными и быстро проходящими.
Большинство людей предпочитают не придавать значения временному дискомфорту и не спешат с визитом к врачу, чем позволяют заболеванию развиться и усложняют процесс лечения. Геморрой не может пройти самостоятельно и будет лишь прогрессировать, причиняя человеку все больший дискомфорт и вред здоровью.
Со временем больные начинают замечать кровь на туалетной бумаге и нижнем белье, а болевые ощущения усиливаются, не проходят так быстро, как ранее. Дополнительно возникают жжение и зуд.
Чем более запущенным является заболевание, тем сложнее оно поддается лечению. Поэтому важно при первых симптомах записаться на прием к врачу, чтобы получить эффективное лечение и не допустить развития болезни.
На ранних стадиях заболевание успешно лечится современной медициной при помощи консервативных методов.
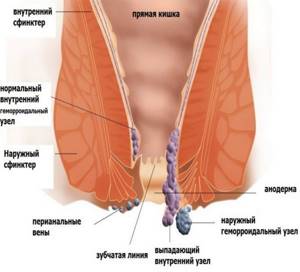
Как выглядит геморроидальный узел?
Когда во внутренних и наружных геморроидальных венах происходят патологические изменения, в анальном канале образуются узлы. К изменению размеров сосудов приводят застойные явления, обусловливающие образование тромбов. Если внутренние узлы сложно рассмотреть и обнаружить, то наружные заметны при осмотре. Именно они являются причиной болевых ощущений, которые усиливаются при дефекации.
Непосредственно у анального отверстия находится нижнее венозное сплетение. В нем и возникают наружные узлы. Они способны вследствие травмирования и воспаления перерождаться в онкологию. Помимо внутреннего и наружного геморроя, встречается и комбинированный.
При нем патологические изменения возникают и в пещеристых телах прямой кишки, и в анальной области, ее венозном сплетении. Причиной крови в кале, на туалетной бумаге или нижнем белье чаще всего являются внутренние узлы.
Это происходит по причине их увеличения и истончения тканей, которое происходит со временем.
Интенсивность кровяных выделений зависит от стадии заболевания.
Как начинается геморрой (самые ранние симптомы):
- ощущение наличия инородного тела в прямой кишке (причем не только при движении, но и в спокойном состоянии);
- боль/тяжесть в нижней части живота;
- нарушение дефекации (возникновение запоров или, наоборот, диареи).
Патологические изменения в венозных сплетениях анального канала и прямой кишки возникают вследствие следующих факторов:
- малоподвижный образ жизни. Если несколько часов подряд стоять или сидеть, нарушается кровоснабжение органов малого таза. Это приводит к возникновению застойных явлений, приводящих к образованию узлов;
- дисфункции ЖКТ. Они приводят к тому, что образуются застои венозного тока из-за физического сдавливания отдельных сосудов, что может стать причиной образования геморроидальных узлов;
- регулярное поднятие тяжестей и физические нагрузки также вызывают изменение давления в геморроидальных венах, что становится причиной их аномального расширения и образования патологии;
- перегрев и переохлаждение, которые человек испытывает регулярно, могут негативно повлиять на кровоснабжение прямой кишки и анального канала;
- избыточный приток крови к тканям вызывает прием алкоголя и острой пищи, что увеличивает риск развития заболевания;
- анальный секс и различные нетрадиционные практики часто становятся причиной образования узлов;
- беременность способствует снижению кровоснабжения и обусловливает застойные явления в сосудах, а во время родов на все венозные сплетения, находящиеся в промежности, оказывается повышенное давление, поэтому многие женщины после родов сталкиваются с геморроем;
- образование узлов возможно вследствие наследственной предрасположенности;
- болезни печени, новообразования в области малого таза и другие проблемы со здоровьем, вследствие которых нарушается кровоснабжение.
Методы лечения геморроидальных узлов
Геморроидальные узлы на начальных стадиях лечатся консервативными методами. Пациентам назначают прием лекарственных препаратов перорально, а также местно мази и свечи. Современные лекарственные средства при своевременном обращении к врачу помогают избавиться от данной проблемы.
В запущенных случаях применяется хирургическое лечение. Существует четыре стадии развития заболевания. В зависимости от клинической картины специалисты назначают схему лечения.
Важно, несмотря на интимную сторону проблемы, своевременно обратиться к проктологу, который после тщательной диагностики разработает соответствующую схему лечения. Ни в коем случае нельзя откладывать с визитом к проктологу. Еще одной распространенной ошибкой являются попытки самостоятельного лечения.
Многие не считают данное заболевание опасным и стараются при помощи народной медицины или купленных без рецепта лекарственных средств в аптеке бороться с проблемой.
Так поступать ни в коем случае нельзя, поскольку самолечение не только не решит проблему, но и способно усугубить ситуацию, вывести заболевание на более сложную стадию. Только опытный специалист способен предложить комплексное лечение, в результате которого пациент сможет выздороветь.
Как лечить геморроидальные узлы
Рассмотрим все этапы развития заболевания. На первой стадии большинство пациентов не ощущают боли. Зуд, дискомфорт и жжение могут проявляться лишь в процессе дефекации.
Если на данном этапе обратиться к проктологу, лечение будет простым и быстрым.
Однако большинство людей предпочитают не обращать внимание на имеющиеся симптомы и упускают возможность вылечить заболевание на начальной стадии.
Вторая стадия заболевания характеризуется тем, что узлы существенно увеличиваются в размерах. Происходит истончение стенок геморроидальных узлов, в результате чего при дефекации может наблюдаться кровь, больные могут ее видеть на туалетной бумаге, в кале или на нижнем белье.
В процессе дефекации, когда человек тужится, узлы могут выпадать из анального отверстия, но они еще способны самостоятельно возвращаться на место. Данная клиническая картина также предполагает лечение консервативными методами.
Сегодня разработано немало комплексных методик, с помощью которых удается победить заболевание.
На третьей стадии дистрофические изменения претерпевает анальный сфинктер. Это приводит к тому, что узлы начинают выпадать. Они не способны вправиться на место самостоятельно, поэтому приходится это делать вручную. Кровотечения становятся более обильными, и люди начинают испытывать сильные боли, а также зуд. На данной стадии применяется хирургическое лечение.
Последняя, четвертая стадия, характеризуется полным ослаблением анального отверстия. Это приводит к невозможности вправить на место узлы. Воспаляются не только патологические образования, но и прилегающие к ним ткани.
При третьей и четвертой стадиях заболевания показано хирургическое лечение. Например, латексное лигирование, инфракрасная коагуляция геморроидальных узлов (не удаление или лечение лазером) являются наиболее безопасными и эффективными способами лечения.
Современные методики предоставляют возможность избежать общей анестезии, исключить возможность инфицирования, не предполагают пребывание в стационаре и сводят до минимума период реабилитации.
После инфракрасной коагуляции больной должен придерживаться рекомендаций врача и уже через 1-2 дня сможет приступить к трудовой деятельности.
Нужно ли удалять геморроидальный узел?
На данный вопрос каждый проктолог после комплексной диагностики сможет ответить однозначно. Все зависит от индивидуальной клинической картины.
При начальных стадиях заболевания успешно применяют консервативное комплексное лечение и помогают пациентам избавиться от недуга. Не стоит заниматься самолечением, чтобы болезнь не развилась до выпадения узлов, т.
к. тогда другого способа, кроме хирургического, не существует
Выпадение геморроидальных узлов не только приносит значительный дискомфорт, но и становится причиной болевых ощущений. Важно понимать, что геморроидальные узлы травмируются, воспаляются и способны перерождаться из доброкачественных в злокачественные. Поэтому необходимо их незамедлительно удалять.
Важно при появлении любых некомфортных ощущений в области прямой кишки или анального канала отбросить ложный стыд и обратиться к проктологу.
Ответственность за состояние здоровья взрослого человека полностью лежит на нем. Врачи, используя современные методики лечения, всегда готовы прийти на помощь.
Важно, чтобы обращение за квалифицированной помощью было своевременным. Чем раньше будет диагностировано такое заболевание, как геморрой, тем проще будет от него избавиться, не допустить усугубления ситуации.
Только опытный проктолог способен в этом помочь.
Сколько может быть геморроидальных узлов?
На этот вопрос точного ответа быть не может. Каждый человек индивидуален, поэтому все зависит от степени запущенности заболевания и особенностей тканей прямой кишки, анального канала. Такой узел может быть один, но чаще всего встречается ситуация, когда образований несколько.
Также следует отметить, что просто хирургическое лечение не способно полностью избавить от проблемы. Поскольку в тканях произошли патологические изменения, высока вероятность рецидива.
Важно после хирургического вмешательства принимать назначенные врачом лекарственные препараты, усиливающие кровоснабжение, ввести рекомендуемые врачом физические упражнения, чтобы не допустить застоя крови.
Также пациентам обязательно прописываются лекарства, которые укрепляют сосуды, препятствуют их аномальному увеличению.
Отдельное внимание следует уделить рациону питания. Важно обеспечить сбалансированный рацион, употреблять рекомендованное врачом количество клетчатки и пить воду в необходимых объемах, чтобы кишечник нормально функционировал.
Также из пищи понадобится исключить алкоголь и острое, чтобы искусственно не создавать условия для повышения давления в геморроидальных венах. После хирургического лечения важна комплексная терапия, назначить которую способен только лечащий врач.
Ни в коем случае не стоит заниматься самолечением, поскольку это путь к рецидиву.
Может ли геморроидальный узел пройти сам?
Геморрой и образование узлов — это патологические изменения в тканях, которые возникают как следствие различных причин.
Такое заболевание не может пройти самостоятельно без профессионального лечения. На ранних стадиях заболевания врачом назначается комплексная терапия, позволяющая успешно бороться с патологией.
Если ничего не предпринимать или заниматься самолечением, ухудшений не избежать.
Ждать, что геморроидальный узел пройдет самостоятельно, бессмысленно. Любой человек, который заботится о собственном здоровье и заинтересован не допустить развития заболеваний, что своевременное обращение к врачу — залог скорого выздоровления. К состоянию собственного здоровья следует относиться ответственно, тогда его получится сохранить до глубокой старости.
Что такое выпадение геморроидальных узлов?
При развитии геморроя изменяются комплексно все ткани прямой кишки и анального канала. На третьей стадии заболевания ослабляется сфинктер — мышца, которая управляет анальным отверстием. Это происходит вследствие развития патологического процесса. Люди, которые стесняются или по другим причинам не посещают проктолога, занимаются самолечением, часто сталкиваются с данной проблемой.
Как правило, выпадение узла становится этапом заболевания, которое побуждает человека записаться к проктологу. Если же начать квалифицированное лечение заболевания на ранних стадиях, выпадений узлов можно вовсе избежать.
Выпадение может происходить и на второй стадии болезни. Но узлы тогда еще способны возвращаться на место (вправляться) самостоятельно.
Поэтому человек может не замечать их выпадения либо считать, что проблема еще не является настолько серьезной, чтобы обратиться к проктологу.
Проблема, безусловно, является интимной, поэтому больные до последнего стесняются идти на прием, чем совершают огромную ошибку и наносят существенный вред собственному здоровью.
Что делать при выпадении геморроидальных узлов?
Если заболевание смогло настолько развиться, выход только один — незамедлительный визит к врачу. Если до этого вы занимались самолечением, выпадение узла — это его естественный этап развития заболевания. Стеснение и чувство неудобства пора отложить, поскольку болезнь достигла опасной стадии.
Если произошло выпадение, и вы это ощутили, но узел вправился самостоятельно, есть надежда, что врачу удастся без хирургического вмешательства исправить ситуацию.
Использовать консервативные методы лечения или нет, решает проктолог в каждом случае индивидуально. Клиническая картина может в существенной степени отличаться у разных пациентов.
Поэтому только комплексное диагностическое исследование позволит проктологу принять единственно правильное решение.
Если произошло выпадение узла, но потом он вернулся сам на место, это не значит, что это больше не повторится. Больной должен отдавать себе отчет, что без комплексного профессионального лечения болезнь будет только прогрессировать.
При выпадении узлов в ситуации, когда их приходится вправлять вручную, лечение осуществляется только хирургическим способом.
После этого пациенту назначается комплексная терапия и даются рекомендации по системе питания.
Поскольку в тканях анального канала и прямой кишки произошли серьезные патологические изменения, высока вероятность рецидива. Поэтому важно строго соблюдать врачебные рекомендации.
Возникновение геморроидальных узлов — это проблема, с которой сталкиваются многие. Не стесняйтесь посетить проктолога при первых ощущениях дискомфорта при дефекации. Это позволит избежать более серьезных проблем и быстро восстановить здоровье.
Рейтинг статьи:
3.13 из 5 на основе 15 оценок
Парапроктит: причины, виды, симптомы. Методы лечения парапроктита
Парапроктит – это воспаление ткани (жировой клетчатки), окружающей прямую кишку.
Парапроктит – одно из тех заболеваний, которые не поддаются лечению в домашних условиях. Можно снять остроту симптомов парапроктита, но проблемы останутся (в виде хронического парапроктита или его осложнений).
Лечение парапроктита, как и других проктологических заболеваний, порою откладывают, стесняясь обращаться к врачу. Этого делать не следует.
Своевременная врачебная помощь позволит Вам вернуть утраченное качество жизни.
Причины парапроктита
В большинстве случаев воспаление вызывают условно-патогенные бактерии и грибы, которые в норме присутствуют в кишечнике человека; однако, если им удаётся преодолеть слизистую оболочку и попасть в ткань, окружающую прямую кишку, в условиях отсутствия кислорода они начинают стремительно размножаться и вызывают острый воспалительный процесс. Как правило, парапроктит вызывается сразу комплексом возбудителей, в число которых может входить стрептококки, стафилококки, кишечная палочка.
Спусковым механизмом развития парапроктита может быть любое повреждение слизистой прямой кишки. Поэтому в число факторов риска парапроктита входят:
- анальные трещины;
- проктит (воспаление слизистой оболочки прямой кишки);
- запоры (плотные каловые массы могут травмировать слизистую);
- диарея (длительное расстройство стула приводит к повреждению слизистой оболочки);
- геморрой (лопнувшие геморроидальные узлы образуют открытые ранки).
Часто инфекция проникает через анальные железы. Данные железы предназначены для выделения ферментов, способствующих перевариванию пищи, и слизи, облегчающей прохождение каловых масс.
Анальные железы выходят в прямую кишку в криптах – тканевых карманах, открытых навстречу движения каловых масс. В случае нарушения процесса опорожнения прямой кишки или при травме крипты (даже незначительной), крипта может закупориться.
В результате в железе развивается воспалительный процесс, и инфекция по её протоку попадает в клетчаточные пространства.
Иногда инфекция может попасть в околопрямокишечные ткани с током крови. В этом случае источником инфекции могут быть воспалительные процессы в других органах.
Виды парапроктита
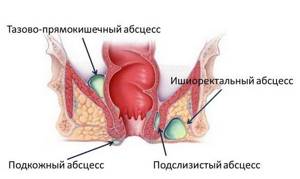
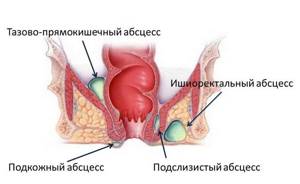
В области прямой кишки выделяют несколько клетчаточных пространств. Воспаление клетчатки, как правило, развивается изолированно в каком-либо одном пространстве, в зависимости от этого различают следующие виды парапроктита:
- подкожный (параректальный абсцесс);
- седалищно-прямокишечный (ишиоректальный абсцесс);
- тазово-прямокишечный (пельвиоректальный);
- подслизистый.
Подкожный парапроктит наиболее просто диагностируется и сравнительно легко лечится. Самой опасной формой является пельвиоректальный парапроктит (заболевание встречается редко) – его симптомы неспецифичны, а очаг воспаления располагается глубоко в области малого таза.
В зависимости от характера течения заболевания парапроктит может быть острым и хроническим.
Симптомы парапроктита
Начало воспалительного процесса может отмечаться незначительным повышением температуры (до 37°C). При переходе воспаления в клетчаточное пространство, т.е. развитии собственно острого парапроктита, одномоментно проявляется комплекс симптомов. В первую очередь, это:
Подкожный парапроктит свои ярко выраженные симптомы: область воспаления, находящаяся рядом с анальным отверстием выделяется покраснением, отеком и уплотнением тканей. При ощупывании испытывается резкая боль.
При других видах парапроктита могут наблюдаться расстройство мочеиспускания, задержка стула, ложные позывы к дефекации.
Воспаление приводит к расплавлению клетчаточной ткани и накоплению гноя.
При отсутствии своевременного лечения возникший гнойник прорывается и образуется свищевое отверстие – или наружу (в области промежности, на передней брюшной стенке или бедре), или в просвет кишки.
У женщин гнойник может вскрываться, образовав свищевое отверстие во влагалище. Самый опасный вариант – открытие свищевого отверстия в брюшную полость.
После образования свища основная масса гноя выходит, и острота симптомов снижается. Однако гнойные процессы продолжаются, болезнь переходит в хроническую форму.
Симптомы хронического парапроктита
При хроническом парапроктите боль и дискомфорт ощущаются лишь в том случае, если выход гноя через свищ по какой-либо из причин затруднён. Обычно боли наблюдаются только при внутреннем свище.
Боль усиливается во время дефекации, а потом затихает, поскольку растяжение кишечника во время прохождения каловых масс способствует выходу гноя. Гной или сукровица выделяются постоянно.
При прямокишечном свище, имеющем наружное отверстие в области промежности, выделения раздражают кожу, вызывая зуд.
Для хронического парапроктита характерно волнообразное течение болезни. Свищевой канал время от времени перекрывается грануляциями, забивается отмершими тканями, в результате в очаге воспаления опять начинает накапливаться гной и возвращаются симптомы острого парапроктита. Потом гнойник снова прорывается и острота симптомов исчезает.
Методы лечения парапроктита
Единственный метод лечения парапроктита – операция.
Квалифицированные хирурги-проктологи «Семейного доктора» имеют богатый опыт лечения парапроктита любой степени сложности и иссечения параректальных свищей различной локализации. Операции проводятся в операционном блоке на базе комфортабельного стационара под местной или общей анестезией.
Лечение острого парапроктита
При остром парапроктите обнаруживается и вскрывается скопление гноя.
Лечение хронического парапроктита
При хроническом парапроктите также вскрываются зона образования гноя, обеспечивается тщательный его отток и очищение раны. После чего осуществляется иссечение свища.
Очень важно, чтобы операцию проводил опытный и квалифицированный хирург, поскольку анальные свищи при хроническом парапроктите могут давать рецидивы, то есть возникать повторно. Это бывает, если воспалительный процесс полностью прекратить не удалось, например, по причине некачественного дренажа области воспаления.
При обнаружении свища не следует откладывать визит к врачу, поскольку в любой момент может случиться рецидив воспаления и нагноения с возвращением остроты симптомов. Самостоятельно свищ зажить не может.
Все заболевания
Узлы и шишки в заднем проходе
Узлы и шишки, которые возникают в заднем проходе по разным причинам — явление довольно распространенное. Кроме ощущения в заднем проходе инородного тела, иногда, бывает еще сильный зуд, жжение, кровь. Эти тревожные симптомы, не должны откладывать поход к врачу.
Попытка вылечиться «бабушкиными методами» опасна для пациента, вы только запускаете механизм осложнений.
Небольшой нарост в области анального отверстия, указывает на развитие у пациента перианальной папилломы или остроконечной кондиломы. Но, именно «шишка» в заднем проходе, имеющая синюшный цвет, указывает на первые симптомы развития геморроя.
Данная патология требует обследования врачом проктологом и соответствующего лечения.
Правильно подобранная терапия позволит избежать осложнений болезни, кровотечения и прочих нежелательных результатов!
Заболевания
Узлы и шишки, кожные складки в области анального отверстия, как и чувство инородного тела в анальном какнале, это первые симптомы таких заболеваний, как:
- Геморрой;
- Тромбоз геморроидальных узлов;
- Анальные кондиломы;
- Анальные полипы;
- Анальные бахромки.
Комплексная диагностика:
- Пальцевое обследование прямой кишки;
- Аппаратную диагностику:
- Видеоаноскопия;
- Видеоректороманоскопия;
- Консультацию врача с постановкой диагноза.
Лечение
Мы предлагаем ряд современных, эффективных, безоперационных методов лечения проктологических заболеваний.
Наши методы:
- Аппарат Проксон — ультразвуковая кавитация внутренних узлов
- Латексное лигирование
- Инфракрасная фотокоагуляция (аппарат INFRARED)
- Радиоволновой метод лечения (аппарат СУРГИТРОН)
- Склеротерапия
- Медикаментозное лечение
- Физиолечение
- Лечение активным кислородом (озонотерапия)
- Гирудотерапия (лечение пиявками)
Причины
Причин вызывающих появление жалоб в области заднего прохода много, вот только некоторые из них:
- Первыми подвергаются заболеванию люди, страдающими частыми запорами, беременные женщины, у которых наблюдается повышенное внутрибрюшное давление;
- Подвергаются заболеванию люди, которые мало двигаются, очень долго находятся в сидячем положении;
- Иногда причиной геморроя может быть наследственный фактор;
- Дополнительными факторами образования жалоб в области в заднего прохода могут служить некоторые виды лекарств, чрезмерное употребление алкогольных напитков и препаратов слабительного действия;
- Одной из причин болезни служат некоторые виды спорта такие, как катание на лошадях, тяжелая атлетика, велоспорт, гребля и т.д.
Главный врач медицинского центра «Алан Клиник» в Москве
Врач проктолог, хирург.
Кандидат медицинских наук. Член ESCP (европейского общества колоректальных хирургов), Ассоциации колопроктологов России, Российского общества хирургов (РОХ), Российского общества колоректальных хирургов (РОКХ).
Оставить комментарий