Примерно 20 % занимают менингоэнцефалиты среди всех нейроинфекций. Для новорожденных данная инфекция характеризуется большой частотой неврологических патологий и летальных исходов. Это часто связано с несостоятельностью иммунной системы и невозможностью самостоятельно бороться с патогенными микроорганизмами.
Менингоэнцефалит – тяжёлое инфекционное и воспалительное заболевание с преимущественным поражением оболочек и вещества головного мозга. У детей характеризуется высокой частотой развития осложнений, которые могут привести к пожизненной инвалидности и даже смерти ребёнка.
Заболевание начинается остро, с внезапным появлением симптоматики. Характеризуется стремительным развитием. Данное заболевание достаточно часто связано с передачей инфекции от матери плоду, а затем новорождённому при прохождении его через родовые пути.
Виды:
- Лептоменингит. Поражает паутинные и мягкие оболочки мозга.
- Пахименингит. Поражение твёрдой мозговой оболочки.
- Арахноидит. Поражение преимущественно паутинных оболочек. Возникает очень редко.
Типы:
- Спинальный. Патологический процесс распространяется в спинной мозг.
- Церебральный. Патологический процесс располагается в головном мозге.
Формы:
- Первичный. При такой форме патологии очаг воспаления располагается сразу в головном мозге.
- Вторичный. Попадание инфекции в головной мозг из очага, расположенного в каком-то другом органе.
После того, как возбудитель внедрился в организм, возникает воспаление и образуются периваскулярные инфильтраты. Они в свою очередь ведут к нарушению кровообращения головного мозга и ишемии. Секреция ликвора ускоряется. В связи с этим повышается внутричерепное давление. Происходит раздражение оболочек головного мозга.
Основные симптомы заболевания:
- Нестерпимая головная боль.
- Неукротимая рвота, постоянное срыгивание.
- Повышение температуры тела.
- Ригидность затылочных мышц.
- Судорожные приступы, потеря сознания.
- Парезы, нарушения движения глазных яблок.
- Кожная сыпь.
- Отказ от еды, частый плач.
- Выбухание родничка.
Причины
- Бактериальный менингоэнцефалит. Возбудителями патологии могут послужить стрептококки, стафилококки, грамположительные и грамм отрицательные микроорганизмы, менингококки, пневмококки, бледная трепонема.
- Вирусный менингоэнцефалит. Причинами могут быть вирус клещевого энцефалита, цитомегаловирус, герпес вирус, аденовирус, вирусы гриппа, кори, краснухи, Эпштейн – Барра, Коксаки, ветряной оспы, ВИЧ-инфекция, вирус эпидемического паротита, энтеровирусы.
- Грибковый менингоэнцефалит.
- Заболевание, вызванное простейшими микроорганизмами. Например, токсоплазмой, малярийным плазмодием.
- Аутоиммунный менингоэнцефалит. При определенных сбоях организм начинает вырабатывать антитела против собственных клеток и тканей головного мозга.
- Туберкулезный. Развивается на фоне туберкулеза легких. Возбудителем является микобактерия (палочка Коха).
- Ассоциации из нескольких возбудителей.
При запоздалой диагностике и несвоевременном лечении данного заболевания есть риск развития серьёзных последствий и множественных осложнений.
Возможные последствия
- Отёк головного мозга вследствие скопления экссудата, который может спровоцировать смещение мозговых структур. Может возникнуть вклинение ствола мозга в большое затылочное отверстие. Отёк ствола мозга может вызвать гибель новорождённого.
- Гнойный менингоэнцефалит.
- Повышение внутричерепного давления. Признаки: напряжение, выбухание и пульсация в области большого родничка, запрокидывание головки, пронзительный и монотонный крик.
- Сепсис, инфекционно-токсический шок. Вследствие размножения бактерий и попадания их токсинов в кровеносное русло.
- Почечная недостаточность.
- Нарушение глотания.
- Нарушение дыхательной функции: дыхание поверхностное и частое.
- Со стороны сердца: тоны аритмичные, редкие.
- Эпилепсия.
- Парезы конечностей и параличи.
- Асимметрия лица.
- Постнекротические кисты головного мозга. Часто возникает после перенесённого герпес вирусного менингоэнцефалита.
- Петрификаты и кисты в таламусе.
- Кровоизлияния в паренхиму мозга, ДВС — синдром.
- Обширные внутрижелудочковые кровоизлияния, атрофия вещества головного мозга.
- Атрофия зрительного нерва, конъюнктивит, анизокория, воспаление сосудистой оболочки глаз.
- Развитие астенического и невротического синдромов.
- Потеря чувствительности, слуха и зрения.
- Абсцесс головного мозга.
- Глухота.
- В старшем возрасте могут быть расстройства речи, задержка умственного и психического развития, слабоумие.
- Кома при молниеносном течении заболевания.
- Распространённый некроз кожи.
- Ишемический инсульт, как итог длительного повышения внутричерепного давления.
Рекомендации
- При появлении даже незначительных симптомов заболевания незамедлительно обратиться за помощью к педиатру или инфекционисту для своевременной постановки диагноза и адекватного лечения.
- После перенесённого менингоэнцефалита дети должны регулярно наблюдаться у своего лечащего врача, состоять на учёте в диспансере и следовать всем рекомендациям.
- В некоторых случаях, после перенесённого вирусного или бактериального заболевания, необходимо санаторно-курортное лечение.
- Необходимо следить за режимом сна и отдыха новорождённого, регулярностью питания.
- Ежедневно нужно гулять на свежем воздухе.
- После рождения ребёнка следует провести иммунопрофилактические меры.
- Обязательно пролечить очаги инфекции.
- При контакте с больным человеком пройти курс антибактериальной терапии.
Выводы
Менингоэнцефалит – достаточно серьёзное и опасное заболевание, которое представляет угрозу для детского организма. Смертность новорождённых при отсутствии лечения достигает 100%. Но при своевременных диагностических мероприятиях и правильно подобранной терапии есть шанс избежать негативных последствий и восстановить ребёнку здоровье.
Менингоэнцефалит
Менингоэнцефалит — нейроинфекционное заболевание, протекающее с сочетанным поражением церебрального вещества и оболочек. Проявляется инфекционными, оболочечными, вариабельными очаговыми симптомами. Диагностируется в результате неврологического осмотра, церебральной МРТ/КТ, исследования ликвора, лабораторной диагностики, направленной на поиск возбудителя. Лечение базируется на этиотропной терапии (антибиотики, антивирусные, антимикотические, противопаразитарные фармпрепараты) в комбинации с патогенетическими, симптоматическими средствами.
Термин «менингоэнцефалит» обозначает одновременное воспалительное поражение оболочек («менингеа») и вещества («энцефалон») головного мозга. Сочетанное воспаление может возникать изначально или являться результатом распространения патологического процесса.
При вторичном вовлечении мозгового вещества менингоэнцефалит выступает осложнением менингита, при переходе воспаления на церебральные оболочки — осложнением энцефалита. Из-за незрелости гематоэнцефалитического барьера и иммунной системы заболеванию наиболее подвержены дети младшего возраста. Патология распространена повсеместно.
Отдельные этиологические формы (комариный, клещевой менингоэнцефалит) отличаются эндемичностью и сезонностью.
Менингоэнцефалит
Основной этиофактор заболевания — инфекция. Первичное инфицирование церебральных структур обусловлено непосредственным проникновением в них нейротропных возбудителей.
Вторичное инфицирование происходит при распространении инфекционного процесса из расположенных поблизости очагов (отит, синусит), при общих инфекционных заболеваниях (кори, краснухе, гриппе).
Основными возбудителями энцефалита выступают вирусы, бактерии, реже — простейшие, патогенные грибы. Инфицирование возможно вследствие:
- Попадания возбудителя в носоглотку. Происходит воздушно-капельным, алиментарным способами. Проникновение в полость черепа реализуется гематогенным путём, провоцирует воспалительные изменения поражённых тканей, приводящие к развитию менингоэнцефалита.
- Укуса насекомого. Трансмиссивный путь передачи характерен для ряда вирусных менингоэнцефалитов и энцефалитов (японского комариного энцефалита, клещевого энцефалита, энцефалита Сент-Луис). Насекомое является переносчиком возбудителя, который при укусе попадает в кровоток и заносится в церебральные ткани, провоцируя заболевание.
- Наличия инфекции в организме. При существовании туберкулёзных, сифилитических очагов, хронического гнойного отита, гнойных процессов челюстно-лицевой области, околоносовых пазух возможно гематогенное распространение бактериальной инфекции. Вирусный менингоэнцефалит может возникнуть как осложнение отдельных ОРВИ.
- Черепно-мозговой травмы. При открытой травме с нарушением целостности костей черепа инфицирование происходит контактным путём. По различным данным, посттравматический менингоэнцефалит наблюдается у 1,3-3,5% пациентов с ЧМТ.
- Вакцинации. Введение живой вакцины на фоне ослабленного иммунитета осложняется развитием инфекционного процесса. Поствакцинальное осложнение с проникновением возбудителей через гематоэнцефалический барьер приводит к возникновению менингоэнцефалита.
При попадании возбудителей в организм человека заболевание возникает далеко не всегда. Факторами, способствующими развитию болезни, считают ослабленное состояние организма, наличие первичного или вторичного иммунодефицита, незрелость системы иммунитета, массивность инвазии.
В ответ на внедрение возбудителя в мозговых тканях развивается воспаление, характер которого (серозное, гнойное) зависит от вида инфекционного агента. Формирующиеся периваскулярные воспалительные инфильтраты ухудшают церебральное кровообращение.
Возникает ишемия, выступающая вторичным повреждающим фактором. Усиливается продукция ликвора, что обуславливает развитие внутричерепной гипертензии. Поражение оболочек сопровождается их раздражением, приводящим к появлению менингеального синдрома.
Воспаление церебрального вещества протекает с образованием различных по размеру воспалительных фокусов. Нарушение функции расположенных в очагах нейронов вызывает формирование соответствующего неврологического дефицита — очаговой симптоматики.
Массовая гибель нервных клеток является причиной стойкого характера возникшего дефицита.
В клинической неврологии используется разделение менингоэнцефалитов на различные типы по нескольким критериям: этиологии, характеру морфологических изменений, типу течения. Верификация заболевания осуществляется на диагностическом этапе, необходима для корректного подбора лечения.
По этиологии различают следующие виды энцефалита:
- Вирусный. Возбудителями выступают вирусы гриппа, простого герпеса, кори, бешенства, цитомегаловирус, энтеровирусы. Преобладает серозный характер воспалительных изменений.
- Бактериальный. Обусловлен стрепто-, менинго-, пневмококками, клебсиеллой, гемофильной палочкой. Воспаление имеет гнойный характер.
- Протозойный. Встречается крайне редко. Инфекционными агентами являются амебы, токсоплазмы и другие простейшие.
- Грибковый. Наблюдается преимущественно у иммунокомпрометированных лиц. Может диагностироваться в рамках нейроСПИДа.
По типу воспалительного процесса менингоэнцефалит классифицируют на:
- Серозный. Воспаление сопровождается образованием серозного отделяемого. Цереброспинальная жидкость прозрачная, типичен лимфоцитоз.
- Гнойный. В результате воспалительного процесса образуется гной, обуславливающий мутность ликвора. Преобладают лейкоциты.
- Геморрагический. Протекает с нарушением проницаемости стенок мозговых сосудов. В результате в тканях образуются петехиальные кровоизлияния.
По особенностям клинического течения менингоэнцефалит бывает:
- Молниеносный — имеет быстрое развитие в течение нескольких часов. Большинство случаев оканчивается летальным исходом.
- Острый — симптоматика нарастает медленнее, чем при молниеносной форме, в течение 24–48 часов.
- Подострый — заболевание возникает постепенно, симптомы усугубляются на протяжении от нескольких суток до 1 недели.
- Хронический — воспалительный процесс длится несколько месяцев, лет. Возможны периоды ремиссии и обострения. В хроническую форму может трансформироваться острый и подострый менингоэнцефалит.
Клиническая картина складывается из сочетания общеинфекционных, ликворно-гипертензионных, менингеальных, очаговых симптомов. Типичными признаками инфекции являются повышение температуры тела, недомогание, отсутствие аппетита. Возможны высыпания на кожных покровах.
В ряде случаев признаки поражения мозга возникают на фоне текущего инфекционного заболевания. Ликворная гипертензия проявляется интенсивной головной болью, тошнотой, не приносящей облегчения рвотой.
Быстро нарастающее повышение внутричерепного давления приводит к расстройству сознания: пациент возбуждён или сонлив, плохо ориентирован, при молниеносном течении впадает в кому.
Менингеальный синдром характеризуется общей гиперестезией — повышенной световой, звуковой, тактильной чувствительностью, гипертонусом задних мышц шеи, мышц-сгибателей конечностей. У некоторых пациентов возникают судорожные приступы.
Очаговый неврологический дефицит варьируется в широких пределах в зависимости от локализации и вида воспалительного процесса. Наблюдаются гемипарезы, нарушения чувствительности, сенсомоторная афазия, гиперкинезы, мозжечковый синдром, вестибулярная атаксия, когнитивные нарушения.
При поражениях черепно-мозговых нервов отмечаются глазодвигательные и зрительные расстройства, перекос лица, опущение верхнего века, снижение слуха, нарушения глотания, дизартрия.
Массивная бактериальная инфекция сопровождается выделением в кровь большого количества погибших клеток, бактериальных токсинов и продуктов жизнедеятельности, что способно провоцировать развитие бактериально-токсического шока.
Воспалительные процессы протекают с накоплением экссудата в межклеточном пространстве церебральных тканей, приводят к отёку головного мозга.
Интракраниальная гипертензия и нарастающий отёк мозга осложняются смещением мозговых структур с ущемлением ствола и развитием прогрессирующего бульбарного паралича, опасного сердечной и дыхательной недостаточностью.
Диагностический поиск начинается с опроса пациента и его близких относительно текущей или недавно перенесенной инфекционной болезни, выявления в анамнезе ЧМТ, факта вакцинации, укуса клеща и т. п. Дальнейшие диагностические исследования включают:
- Неврологический осмотр. Позволяет неврологу выявить менингеальные симптомы, очаговый неврологический дефицит, оценить состояние сознания больного. Полученные данные свидетельствуют о вовлечении в патологический процесс одновременно оболочек и мозгового вещества.
- Лабораторные анализы. Картина выраженных воспалительных изменений в клиническом анализе крови (лейкоцитоз, ускоренная СОЭ) характеризует острый бактериальный менингоэнцефалит. Посев крови на стерильность, ПЦР-диагностика позволяют верифицировать возбудителя.
- КТ, МРТ головного мозга. Определяется утолщение, уплотнение оболочек мозга, диффузные изменения церебральных тканей. Наличие воспалительных очагов визуализируется не всегда. При паразитарной этиологии характерны округлые очаги гетерогенной структуры с кольцевидным усилением по периферии.
- Люмбальную пункцию. Проводится для получения спинномозговой жидкости. При гнойном воспалении жидкость мутная с хлопьевидным осадком, при серозном — прозрачная, при геморрагическом — с элементами крови. С целью выявления возбудителя производится исследование цереброспинальной жидкости под микроскопом, посев на различные питательные среды, ПЦР-диагностика.
- Стереотаксическую биопсию головного мозга. Необходима в сложных диагностических случаях, позволяет диагностировать менингоэнцефалит паразитарной этиологии, исключить опухолевый процесс.
Дифференцировать менингоэнцефалит необходимо от опухолей головного мозга, обширных инсультов, протекающих с оболочечным синдромом, токсических поражений ЦНС, прогрессирующих дегенеративных процессов.
Дифференциальная диагностика осуществляется среди менингоэнцефалитов различной этиологии. Окончательно определить возбудителя позволяет только его выделение из ликвора, церебральных тканей, крови.
Терапия проводится комплексно в условиях отделения реанимации или интенсивной терапии, включает этиотропную, патогенетическую, симптоматическую составляющие. Этиотропное лечение осуществляется соответственно этиологии:
- Антибиотиками. Наиболее часто применяются цефалоспорины, их комбинация с ампициллином. В последующем назначения корректируются в соответствии с результатами определения чувствительности выделенной флоры.
- Противовирусными фармпрепаратами. В случае герпетической этиологии назначается ганцикловир, арбовирусной — рибавирин. Антивирусная терапия сочетается с введением препаратов интерферона.
- Противогрибковыми средствами. Наиболее эффективны амфотерицин В, флуконазол. В тяжёлых случаях используется их комбинация.
- Антипаразитарными препаратами. Противопаразитарные фармпрепараты применяются в сочетании с противогрибковыми средствами или антибиотиками.
Основу патогенетического лечения составляет борьба с церебральным отёком: мочегонные, глюкокортикостероиды. Сохранение жизнедеятельности нейронов осуществляется нейропротекторными, нейрометаболическими средствами.
Симптоматическая терапия направлена на купирование основных проявлений заболевания, включает поддержание жизненно важных систем организма (сердечно-сосудистые препараты, оксигенотерапию, ИВЛ), противосудорожные средства, антипиретики, психотропные фармпрепараты.
В стадии регресса симптоматики начинают реабилитационную терапию, направленную на максимальное восстановление нарушенных нервных функций (массаж, ЛФК, физиотерапия, акупунктура).
Своевременно начатая этиотропная терапия повышает шансы на выздоровление, однако исход болезни зависит от этиологии, формы течения, возраста пациента, состояния его иммунной системы. Самый высокий процент летальности имеет молниеносный менингоэнцефалит.
У большинства выживших пациентов наблюдаются резидуальные явления: парезы, нарушения речи, хроническая интракраниальная гипертензия, эпилепсия, психоорганический синдром. У детей младшего возраста менингоэнцефалит провоцирует задержку психического развития.
К профилактическим мерам относятся мероприятия, направленные на укрепление иммунитета (витаминизированное питание, пребывание на свежем воздухе, закаливание, занятия физкультурой), своевременное лечение инфекций, ликвидация хронических инфекционных очагов в организме. Предотвратить посттравматический менингоэнцефалит позволяет корректная обработка ран, ликвидация ликвореи, профилактический приём антибиотиков. Предупредить поствакцинальный менингоэнцефалит можно путём тщательного отбора вакцинируемого контингента.
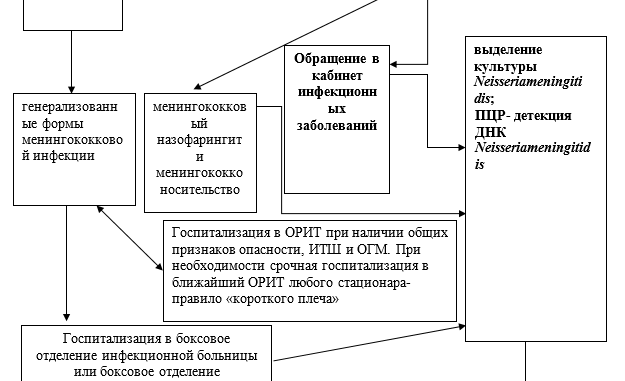
Менингококковая инфекция у детей
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ [1-6, 9-16]:
Все больные с подозрением на генерализованные формы менингококковой инфекции подлежат срочной госпитализации. Дети со среднетяжелыми и тяжелыми формами МИ, госпитализируются в боксы инфекционных отделений.
В то же время пациентов с крайне тяжелыми формами заболевания, осложненными ИТШ или ОГМ I—III степени, следует направлять в реанимационное отделение или помещать в палату интенсивной терапии (при отсутствии первого). Лечение МИ в стационаре должно быть этиотропным, патогенетическим и симптоматическим. Первый вид терапии предусматривает назначение антибиотиков.
Патогенетическое лечение направлено на:
а) восстановление гемодинамики и микроциркуляции при ИТШ;
б) дегидратацию при ОГМ;
в) дезинтоксикацию, восстановление гидроионного обмена, КЩС;
г) нейровегетативную блокаду (транквилизаторы, нейролептики, антигистаминные препараты, противосудорожные, сосудорасширяющие, жаропонижающие средства);
д) борьбу с ДВС-синдромом;
е) оксигенотерапию.
Решая вопрос о выборе антибиотика при менингите, необходимо учитывать, прежде всего, способность препарата проникать через гематоэнцефалический барьер, а также его бактерицидный или бактериостатический эффект. Поскольку многие штаммы менингококков до настоящего времени сохранили чувствительность к пенициллину, лечение генерализованных форм МИ следует начинать с этого препарата.
При наличии аллергии на пенициллин предпочтение отдается цефтриаксону.
Карта наблюдения пациента, маршрутизация пациента [15-16]:
- Немедикаментозное лечение [9-13]:
- Режим:
Диета:
- стол №16 для детей до 3 лет, стол №13- старше 3 лет, дробное теплое питье, молочно-растительная диета.
Медикаментозное лечение [1-6,7-18]:
-
Медикаментозное лечение, оказываемое на этапе ПМСП или скорой неотложной помощи: - Лечение больных с генерализованной формой менингококковой инфекции на догоспитальном этапе
- терапию следует начать немедленно на дому с последующей госпитализацией больного в инфекционный стационар
- для купирования гипертермического синдрома выше 38,5оС назначается:
- парацетамол 10 — 15 мг/кг с интервалом не менее 4 часов, не более трех дней через рот или per rectum
или
- ибупрофен в дозе 5-10 мг/кг не более 3-х раз в сутки через рот;
- цефтриаксон 100 мг/кг (максимум 1000 мг) в/м или в/в;
- преднизолон 5 мг/кг или дексаметазон 0,15 мг/кг;
Лечение менингококкового менингита:
Больным с менингококковым менингитом или подозрением на него однократно вводятся:
— преднизолон 3 мг/кг в/м или в/в или дексаметазон 0,15мг/кг (макс доза 10 мг) за 30 мин до начала первой дозы или во время введения антибиотика);
- цефтриаксон 100 мг/кг (максимум 1000 мг) в/м или в/в;
— фуросемид 1 мг/кг в/м или в/в;
- обеспечить подачу увлажненного кислорода.
Симптоматические: НПВС, дифенгидрамин, противосудорожные при судорогах и др.
- Экстренная госпитализация в стационар
Лечение менингококцемии без признаков шока:
- цефтриаксон 100 мг/кг (максимум 1000 мг) в/м или в/в;
- преднизолон 5 мг/кг, не более 120 мг в/м или в/в или дексаметазон 0,15мг/кг (макс доза 10 мг) за 30 мин до начало первой дозы или во время введения антибиотика);
- обеспечить подачу увлажненного кислорода;
- внутривенная инфузия 0,9% раствора NaCl- 20 мл/кг
- симптоматические: НПВС, дифенгидрамин, противосудорожные при судорогах и др.
-
При смешанной форме менингококковой инфекции – менингококцемия с менингитом:
— Мероприятия проводятся как при менингококцемии без признаков шока
При всех формах обеспечить подачу увлажненного кислорода и экстренную госпитализацию в стационар - При предположительном случае менингококцемии с признаками шока
- При лечении инфекционно-токсического шока как на до госпитальном, так и на госпитальном этапах необходимо:
- Постоянная оксигенация путем подачи увлажненного кислорода через маску или назальный катетер; при необходимости – интубация трахеи и перевод на ИВЛ;
- Катетеризация центральных/периферических вен.
- Постоянное динамическое наблюдение и регистрация температуры тела, АД, пульса, дыхания, сознания.
- введение катетера в мочевой пузырь на срок до выведения больного из шока для определения почасового диуреза с целью коррекции проводимой терапии.
-
Лечение больных с генерализованной формой менингококковой инфекции на госпитальном этапе - Лечение менингита и менингита в сочетании с менингококцемией (без ИТШ):
- антибактериальная терапия (курс лечения 7-10 дней):
Схема 1: бензилпенициллин натриевая соль – по 400-500 тыс. ЕД/ кг в сутки, вводят через каждые 4 часа в/м или в/в;
Схема 2: бензилпенициллин натриевая соль – по 400-500 тыс. ЕД/ кг в сутки, вводят через каждые 4 часа в/м или в/в; и/или цефтриаксон – 100 мг/кг в сутки (1-2 раза в сутки) в/м или в/в;
Схема 3: бензилпенициллин натриевая соль – по 400-500 тыс. ЕД/ кг в сутки, (вводят через каждые 4 часа в/м или в/в) в сочетании с цефотаксимом– до 200 мг/кг в сутки через каждые 6 часов в/м или в/в.
- При устойчивости к пенициллину и цефтриаксону — меропенем по 40 мг/кг каждые 8 часов. Максимальная суточная доза – 6,0 г.)
При указании на тяжелые аллергические реакции на цефалоспорины и пенициллины назначить хлорамфеникол 100 мг/кг в сутки (в/м или в/в), через каждые 6 часов.
Критерии отмены антибиотика:
- клиническое выздоровление;
- нормализация показателей общего анализа крови и санация ликвора (цитоз в 1 мкл менее 50 клеток за счет лимфоцитов).
Патогенетическая терапия с целью купирования внутричерепной гипертензии:
- фуросемид – 1-3 мг/кг в сутки; курс лечения- 3-5 дней, затем ацетазоламид — по 8-10 мг/кг в сутки по схеме с аспаркамом;
- магния сульфат – 0,1-0,2 мл/кг 20% раствора в/м или в/в.
-
Дезинтоксикационная терапия в режиме дегидратации:
Инфузия в/в проводится в объеме 20-30 мл/кг в сутки.
С этой целью используют маннит (15% раствор) с фуросемидом, кристаллоиды (0,9% раствор NaCl, 10% раствор глюкозы) - Противосудорожная терапия (при судорожном синдроме):
- диазепам — 0,5% раствор – по 0,1- 0,5 мг/кг/.
Методы определения физиологической потребности в жидкости:
Расчётный метод:
дети 0-3 мес. – 150 мл/кг/сут.,
дети 3-6 мес. – 140 мл/кг/сут.,
дети 6-12 мес. – 130-120 мл/кг/сут.
,
дети 1-3 лет – 120-110 мл/кг/сут.,
дети 3-5 лет – 110-90 мл/кг/сут.,
дети 5-10 лет – 90-70 мл/кг/сут.,
подростки 10-14 лет – 70-40 мл/кг/сут.,
подростки старше 14 лет и взрослые – 30-40 мл/кг/сут.
Лечение менингококкцемии (без ИТШ):
- бензилпенициллин натриевая соль – по 200 — 300 тыс. ЕД/кг в сутки, через каждые 6 часов в/м; курс лечения – 7-10 дней или цефтриаксон –80- 100 мг/кг в сутки (1-2 раза в сутки) в/м или в/в.
Критерии отмены антибиотика:
- клиническое выздоровление;
- нормализация показателей общего анализа крови.
При указании на тяжелые аллергические реакции на цефалоспорины и пенициллины назначить хлорамфеникол 100 мг/кг в сутки (в/м, в/в). Дезинтоксикационная терапия по показаниям – в/в инфузия в объеме 30- 50 мл/кг в сутки; растворы: кристаллоиды (глюкоза 10% раствор, 0,9% раствор NaCl).
- Последовательность введения препаратов при ИТШ:
- ИТШ 1 степени
в/в болюсно раствор натрия хлорида 0,9% — 10,0мл/кг/час, 10% раствор глюкозы 10 мл/кг при стабилизации АД и пульса переходим на сбалансированные электролитные растворы – раствор желатина сукцинилированного или раствор гидроксиэтилкрахмала, альбумин показал безопасность и эффективность также, как и кристаллоиды (УД 2С),
- гормоны (из расчета по преднизолону) вводятся в/в одномоментно последовательно: преднизолон 5 мг/кг, дексаметазон – 0,2-0,3 мг/кг и гидрокортизон – 12,5 мг/кг или преднизолон 5-10 мг/кг в сутки;
- гепарин в/в 50-100 ЕД/кг через каждые 6 часов (контроль коагулограммы или времени свертывания по Ли—Уайту);
- ингибиторы протеаз – по жизненным показаниям (УД — D);
- антибактериальная терапия – цефтриаксон 100 мг/кг/сутки, в/в;
- после восстановления уровня АД начинают стимуляцию диуреза – 1 % фуросемид 1 – 3 мг/кг в сутки;
- симптоматическое лечение.
ИТШ II степени:
- внутривенно болюсное введение натрия хлорида 0,9% 20 мл/кг/ч при отсутствии эффекта – повторное введение в той же дозе, 10% р-р глюкозы 10 мл/кг, при стабилизации АД и пульса переходим на сбалансированные электролитные растворы – раствор желатина сукцинилированного или раствор гидроксиэтилкрахмала, альбумин показал безопасность и эффективность также, как и кристаллоиды (УД – 2С).
- гормоны (из расчета по преднизолону) вводятся в/в одномоментно последовательно: преднизолон 10 мг/кг/, дексаметазон – 0,5 мг/кг и гидрокортизон – 25 мг/кг или преднизолон 10- 20 мг/кг в сутки, повторное введение гормонов до ½ суточной дозы через 60 мин;
- при резистентности к кристаллоидам и развитии сердечной недостаточности начать введение катехоламина первого порядка – дофамин с 10 мкг/кг/мин и далее по гемодинамическому ответу дозу увеличивать каждые 10-15 минут до 20 мкг/кг/мин;
- гепарин в/в 25-50 ЕД/кг через каждые 6 часов (контроль коагулограммы или времени свертывания по Ли – Уайту);
- ингибиторы протеаз – по жизненным показаниям (УД — D);
- переливание СЗП – 10-20 мл/кг (по показаниям).
- Показания: протромбиновый индекс (ПТИ) менее 80 %; протромбиновое время (ПВ) более 15 секунд; международное нормализованное отношение (МНО) более 1,5; фибриноген менее 1,5 г/л; активное частичное тромбиновое время (АЧТВ) более 45 секунд;
- антибактериальная терапия- цефтриаксон 100 мг/кг/сутки, в/в;
- после восстановления уровня АД начинают стимуляцию диуреза — 1 % фуросемид 1 – 3 мг/кг в сутки;
- при наличии сопутствующего отека мозга — маннит 15 % 0,5 -1 г/кг;
- оксигенотерапия, симптоматическое лечение.
ИТШ III степени:
- препараты вводятся одномоментно в 2 вены;
- внутривенно болюсное введение р-р натрия хлорида 0,9% 20 мл/кг/ч, при отсутствии эффекта — повторное введение в дозе 40 мл/кг, 10% р-р глюкозы 10 мл/кг, при стабилизации АД и пульса переходим на сбалансированные электролитные растворы – раствор желатина сукцинилированного или раствор гидроксиэтилкрахмала, альбумин показал безопасность и эффективность также, как и кристаллоиды (УД – 2С).
- гормоны (из расчета по преднизолону) вводятся в/в одномоментно последовательно: преднизолон 15 мг/кг/, дексаметазон – 1,0 мг/кг/, гидрокортизон – 50мг/кг/ или преднизолон 20 — 30 мг/кг в сутки и более, повторное введение гормонов до ½ суточной дозы через 30 мин;
- при резистентности к кристаллоидам и развитии сердечной недостаточности начать введение катехоламина первого порядка – дофамин с 10 мкг/кг/мин и далее по гемодинамическому ответу дозу увеличивать каждые 10-15 минут до 20 мкг/кг мин;
- гепарин в/в 10-15 ЕД/кг через каждые 6 часов (контроль коагулограммы или времени свертывания по Ли—Уайту);
- ингибиторы протеаз – по жизненным показаниям (УД – D);
- переливание СЗП – 10-20 мл/кг (по показаниям);
Показания: протромбиновый индекс (ПТИ) менее 80 %; протромбиновое время (ПВ) более 15 секунд; международное нормализованное отношение (МНО) более 1,5; фибриноген менее 1,5 г/л; активное частичное тромбиновое время (АЧТВ) более 45 секунд;
- антибактериальная терапия – цефтриаксон 100 мг/кг/сутки, в/в;
- после восстановления уровня АД начинают стимуляцию диуреза — 1 % фуросемид 1 – 3 мг/кг в сутки;
- при наличии сопутствующего отека мозга – маннит 15 % 0,5 -1 г/кг;
- оксигенотерапия, симптоматическое лечение.
Коррекция гликемии:
- при гипогликемии — болюс 2-4 мл/кг 20% раствора глюкозы, с последующим переходом на 10% раствор (0,5 г/кг/ч) до уровня в плазме 5 ммоль/л;
- при гипергликемии — титрование инсулина 0,1 ЕД/кг/ч до уровня глюкозы 8-9 ммоль/л;
коррекция гипокальциемии
(общий кальций
Особенности течения и осложнений вторичного менингоэнцефалита у детей
Сотрудники Самаркандского государственного медицинского института, города Самарканд, Узбекистан подготовили статью, в которой осветили вопросы течения и осложнений вторичного менингоэнцефалита у детей.
В работе обследованы дети с периода выписки из реабилитационного отделения (острый период) и периода реабилитации. Детям оценивали соматический статус, клинико-неврологическую симптоматику, проведена связь между нейровизуализацией и исследовании цереброспинальной жидкости.
Изучены основные и первые симптомы осложнения при менингоэнцефалите, такие как гидроцефалия, субдуральная гематота.
Инфекционные поражения нервной системы у детей, по данным литературных источников составляют 6-8% из всех инфекционных заболеваний детского контингента. Особое внимание уделяется тяжести проявления и частоте инвалидизации. Процент и частота поражения нейроинфекцией не уменьшается с годами.
Нейроинфекции относят в группу полиморфных заболеваний, который зависит от топики и характера поражения нервной системы инфекцией, и если брать во внимание, то трудно различить тяжесть поражения центральной или периферической нервной системы, в связи с этим необходимо рассматривать проблему по нозологическим формам, возрасту и неврологическим осложнениям.
Неврологические осложнения по данным ВОЗ развиваются чаще у детей в возрасте 3-7 лет.
Тяжелые осложнения нервной системы является актуальным вопросом для клиницистов неврологов, нейрохирургов, реаниматологов, педиатров, в тоже время энцефалиты и менингоэнцефалиты — это полиэтиологическое заболевание, сходные по клиническим проявлениям, воспалению вещества мозга и мозговых оболочек.
Причиной таких воспалений чаще всего является энтеровирусная инфекция, клиника заболевания разнообразна, но во всех случаях проявляется стойкой неврологической симптоматикой, особенно у детей раннего возраста.
Детский мозг – склонен к кистообразованию и некрозу, в ответ на воспалительный процесс, независимо от возбудителя. Нарушение циркуляции дает отек и проявляется в виде общемозговых симптомов. За счет инфекции развивается реактивность инфекции в нервных ганглиях и самых клетках головного мозга, что обуславливает неврологическую очаговую картину.
За период с 2018- 2020 года обследовано 49 детей с последствием менингоэнцефалита, в возрасте от 6 месяцев до 11 лет, девочек 4 %, мальчиков 58%.
Все дети прошли стандартное клинико-неврологическое обследование, оценивали соматичексий статус, биохимию крови, исследование цереброспинальной жидкости.
Дополнительным методом диагностики церебральных осложнений было проведение нейросонографии (НСГ), нейровизуализации КТ/МРТ диагностика. Работа проводилась на базе 1-клиники СамМИ.
Самым частым неврологическим осложнением головного мозга у детей, как один из первых признаков острого состояния, это отек головного мозга. При этом возникает нарушение сознания, двигательным нарушением и судорогами. В данном исследовании, такой признак отмечается в 3 % детей.
Нейросонография проведенная у детей (позволяющих по возрасту провести эту диагностику) обнаружено диффузное повышение эхогенности борозд и паренхимы мозга. У более старшего контингента детей на КТ/МРТ выявлялось снижение плотности вещества мозга, ограничение белого и серого вещества с нарушенной дифференциацией.
Вторым частым осложнением данной категории больных является пароксизмальная симптоматика в виде генерализованных приступов или сложными моторными эпилептическими приступами. Приступы чаще всего возникали опять же в острый период и оставались как симптом в период остаточных явлений. В тоже время наличие фокальных приступов доказывает очаговое поражение мозга.
Наблюдение основной группы больных выявило судорожную активность в 21%, литературные данные дают цифры эпилептических приступов в разном диапазоне, какие-то из них подтверждают полученные данные.
При рассмотрении очаговой симптоматики в острый период имеет место нарушение черепно-мозговых нервов, прежде всего глазодвигательные, такие как птоз, диплопия, косоглазие, что свидетельствует о патологическом процессе в корешках черепных нервов. В период стихания стадии восстановлению подлежит 6,8%, косоглазие как осложнение остается в 50% случаях.
Практически такой же процент показывает поражение VII пары центрального характера 46, %, в 16 % случаях нейробульбарный паралич.
Восстановление VII пары в данном исследовании отмечось в 15%, глотание восстанавливалась, но дети с трудом глотают твердую пищу, могут проглотить только в жидком виде, на лицо симптомы дисфагии 50%, эти признаки больше связаны с нарушением навыков глотания.
Нейросенсорная тугоухость обнаружена в 6, % больных, это говорит о вовлечении в патологический процесс слухового нерва. Многие авторы отрицают определенный источник возбудителя инфекции, приводящий к тугоухости.
Одни авторы отмечают предрасполагающим фактором тяжелое течение менингоэнцефалита, другие использование антибиотиков (гентамицин) или отит пар. Восстановление наступает медленно, в исследование, только в 1,8% случае.
Стойкие двигательные нарушения проявлялись в виде центрального спастического тетрапареза 38,8%, гемипарез в меньшей степени 31,3%. В остальных случаях отмечались смешанные симптомы тетрапарез с гиперкинетическим синдромом, или тетрапарез с атактогиперинетическим синдромом.
Гипотоно-гиперкинетический синдром отмечался у 4 детей, атотические астатический синдром у 5 больных. У обследованных пациентов отмечается резкие повышение сухожильных рефлексов на пастической стороне на этих же участках четко видны патологические рефлексы.
Патологическая сторона имела высокий тонус не грубая, но заметная атрофия мышц на стороне пареза, в 60, % отмечалась контрактура конечностей. Особенно это было заметно при спастическом тетрапарезе, ноги скрещивались при любой попытке дотрагивания к конечностям.
Клонус отмечался в 25,5%, защитный рефлекс в 16,9% случаях.
Чувствительные нарушения проследить не удается у таких больных из-за сниженного интеллекта и возрастной категории, но чаще на инъекционные процедуры дети реагировали плачем, двигательным беспокойствием. Так как дети в группе обследования находились в резидуальном периоде, мы постарались определить уровень нарушения высших корковых функций.
Выраженную задержку психоречевого развития выявлены у 40% детей (это были в основном дети в тетрапарезом), деменция в 11% случаях, средний уровень задержки был в 9,1%.
В нескольких случаях, у 3-х больных по данным МРТ исследования обнаружены признаки схожие с острым нарушением мозгового кровообращения, тромбоз кавертозного синуса, такие осложнения имеют место и по литературным источникам в плане объективизации возможен очаг первичной инфекции (этмоидит).
При вовлечение в патологический процесс всасывающей способности паутинной оболочки головного мозга, клинически проявлялось гидроцефалией, увеличением размеров головы, выбуханием родничка (у детей младшей возрастной группы 1 отрицательное), расширением ликворных пространств, застоя на глазном дне (в старшей возрастной группе в – 2 случаях), на КТ/МРТ отмечается расширение желудочков.
На сегодняшний день самым верным решением для объективизации больных с нейроинфекцием является нейровизуализация НСГ, КТ/МРТ. В период резидуального процесса на КТ/МРТ характер изменений был церебрально-деструктивно-пролиферативным в 11,7% случаях, выраженная атрофия отмечалось в 5 ,3% случаях.
- Особенностью течения, и в последующем осложнений, заболевание менингоэнцефалит у детей характеризуется тяжелым течением с выраженными клинико-неврологическими проявлениями нарушения ЦНС, изменением в ликворе и длительным реабилитационным периодом, сохраняющей очаговой неврологической симптоматикой, особенно если это касается детей до 3-х лет.
- Клинический полиморфизм менингоэнцефалита подводит к вопросу, о непрерывном клинико-лабораторном нейровизуализационном анализе течения заболевания, с целью подбора правильной тактики лечения.
- Источник: Особенности течения и осложнений вторичного менингоэнцефалита у детей
Ниёзов Ш. Т., Джурабекова А. Т., Шомуродова Д. С., Игамова С. С.
RE-HEALTH JOURNAL 2.3-2020
Оставить комментарий