Статья замечательного семейного доктора,
Бобровой Ксении
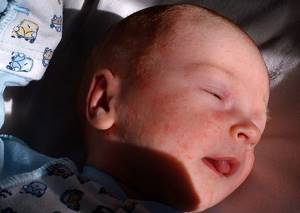
Я продолжаю свою серию статей о физиологических состояниях в периоде новорожденности. начало тут
Часто сталкиваешься с таким явлением – ребеночку уже около месяца, мама и все близкие родственники понемногу втянулись в новый ритм жизни, мама привыкает к ребенку, учится понимать его желания и отвечать на них, налаживает ГВ, пробует что-то помимо пареных овощей с отварным мясом – и тут происходит что-то страшное: личико малыша, а иногда и плечики,живот и спинка покрываются пренеприятнейшей сыпью в виде самых настоящих белых прыщиков!
Особенно обеспокоенные мамы и папы несутся к дерматологу с криком «что это»? Ответ на этот вопрос мы и увидим ниже
Из-за сходства как раз именно с подростковыми высыпаниями такие прыщики носят название акне, только акне новорожденных.
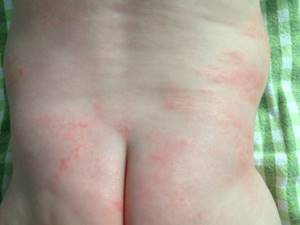
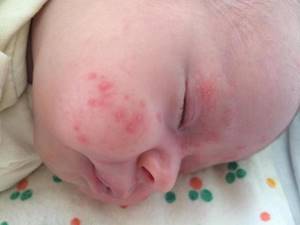
Сыпь и правда может напомнить вам вашу кожу периода полового созревания – густо расположенные, часто сгруппированные прыщи 1-3 мм в диаметре с белой головкой, кожа у основания покрасневшая, слегка отечная, элементы больше поражают лицо – щеки, лоб, подбородок, в меньшей степени – волосистую часть головы, за ушками; единичные прыщички можно найти на груди, животике, верхней части спины и плечиках малыша.
Выглядит сыпь настолько типично, что для постановки диагноза хватает только простого осмотра ребенка, никакие дополнительные методы и анализы не нужны.
Встречается такая ситуация достаточно часто – Американская академия педиатрии дает от 20% детей и выше, в зависимости от степени выраженности симптомов, возникает чаще в возрасте 3 недель, может немного раньше или позже.
И хоть карапуз может на время утратить свою фотогеничность (кстати, акне – одна из причин, почему новорожденные фотосессии фотографы предпочитают проводить в первые 14 дней жизни малыша), но прыщички эти его никак не беспокоят – ребенок так же ест, спит и пачкает подгузники, они не болят и не чешутся.
Что еще хорошего – сыпь эта в 99% случаев проходит сама, обычно за 3-4 недели, реже может задержаться на несколько месяцев и не требует никакого лечения – ни снаружи ничем мазать не надо, ни внутрь ничего давать, собственно, как и при всех физиологических состояниях новорожденного.
Как же помочь малышу?
С огромной благодарностью Оле Зац и Яне Золотаревой, а также самой Ксении Бобровой и их малышам за фото к этой статье.
наши контакты
Аллергическая сыпь у новорожденного
Ражева Валентина Врач-педиатр, член Союза Педиатров России
Последнее обновление: 03.03.2021
Содержание статьи
«Кожа как у младенца» – как часто мы слышим это выражение! Действительно, кожа малышей в видеороликах и на рекламных плакатах идеальна, но в реальности родители нередко сталкиваются с аллергической сыпью у новорожденных детей. Что нужно знать мамам и папам, чтобы не впадать в панику и помочь крохе?
Аллергия ли это?
В первую очередь важно понять природу высыпаний, появившихся на теле вашего малыша. На первый взгляд, краснота, раздражение и сыпь однозначно говорят о нарушениях в организме. Однако бывает сыпь, которая вполне естественна, и бояться ее не стоит.
Речь идет о так называемом «акне новорожденного», которое выступает на коже в первый месяц жизни вашего крохи.
Ее появление объясняется следующим: гормональный фон малыша начинает приходить в норму, покидают организм ребенка мамины гормоны, которые были получены во время беременности.
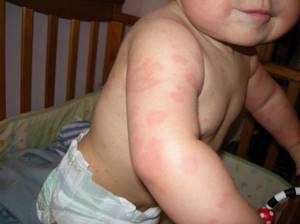
В процессе этого перестроения на теле появляются небольшая красноватая сыпь – чаще всего на лице, иногда сыпь локализуется на верхней части туловища.
Максимум через месяц такая сыпь проходит сама. Единственное, что не стоит делать – это выдавливать маленькие прыщики и пытаться «снять» их ваткой.
Если краснота не проходит длительное время и сопровождается зудом, беспокоящим малыша, или высыпания становятся обильными, следует проконсультироваться у врача педиатра. Возможно, это уже истинная аллергия.
Признаки аллергической сыпи у малыша
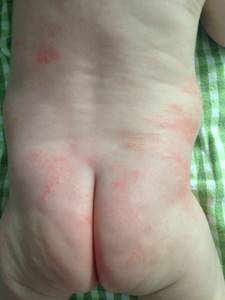
У детишек возрастом до года аллергические высыпания локализуются на щеках, шее, на ручках (предплечья) и на ягодицах. В первое время – обычно оно краткосрочное, всего несколько часов, – аллергия выглядит как красные пятнышки, постепенно сливающиеся в одно пятно. Кожа в этих местах слегка отекает, припухает.
Истинная аллергия не ограничивается только высыпаниями. К симптомам добавляется краснота кожи и ее шершавость, сухость. Появление сыпи сопровождается зудом, который беспокоит ребенка. Малыш становится раздражительным, плохо спит, может отказываться есть. В некоторых случаях аллергия сопровождается изменениями со стороны желудочно- кишечного тракта.
Когда требуется неотложная помощь
Если аллергическая сыпь у новорожденного сопровождается слезотечением, заложенностью носа, отеками на лице, необходимо немедленно вызвать неотложку.
Симптомы могут свидетельствовать об отеке Квинке, при развитии которого наступает отек гортани и языка, приводя к удушью.
Почему у грудничка появляется аллергическая сыпь: ищем причины
Укоренившееся мнение о том, что аллергическая сыпь у новорожденного возникает исключительно из-за его питания, т.е. из-за материнского молока, ошибочно. Это, безусловно, одна из причин. Однако, также следует исключить другие возможные аллергены.
Факторами, которые говорят о том, что ребенок склонен к аллергии, являются:
- Наличие родственников, которые страдают аллергией, особенно, если это отец или мать малыша.
- Прием антибиотиков ребенком или мамой.
- Искусственное вскармливание смесями.
- Осложнения беременности в связи с заболеваниями матери в этот период.
Во всех этих случаях новорожденный, скорее всего, предрасположен к аллергии. Предотвратить ее появление поможет соблюдение простых профилактических мер.
- Одежда для новорожденного должна быть качественной, из натуральных материалов. Исключение составляют шерстяные вещи, они могут стать причиной кожного раздражения.
- Стирать одежду нужно тщательно, специальным порошком. Аллергическая сыпь у грудничка может быть банальной реакцией на бытовую химию. То же касается одежды родителей и других тканей, с которым контактирует ребенок.
- Проверьте детскую косметику, которую используете. Возможно, в ее состав входят компоненты, способные вызывать раздражение. А лучше выбирайте надежные средства. В линейке «Ла-Кри» представлена косметика для ухода за новорожденными: шампунь-пенка для детей с рождения, очищающий гель и эмульсия. Все средства имеют натуральный состав, не содержат гормонов.
- Кормящим мамам стоит придерживаться особой диеты.
- Аллергическая сыпь у грудничка, находящегося на искусственном вскармливании, встречается не реже. В этом случае раздражителем являются белки, содержащиеся в молочных смесях. В природе нет ничего более естественного, чем кормление ребенка грудью. Материнское молоко – само по себе лучшая профилактика от аллергии.
Что делать, когда аллергическая сыпь появляется у грудного ребенка?
Если найти аллерген самостоятельно не получается, проконсультируйтесь у врача. Педиатр сможет определить причину высыпаний.
Ни в коем случае не следует самостоятельно давать лекарства. Если потребуется, будет назначено медикаментозное лечение.
В период лечения уделяйте внимание любым мелочам:
- Тщательно следите за гигиеной малыша и состоянием кожных покровов. При неправильном уходе в зоне подгузника может появиться пеленочный дерматит.
- Старайтесь не пересушивать кожу младенца.
- Вовремя меняйте мокрую одежду, не укутывайте ребенка очень сильно, если в помещении или на улице жарко – в противном случае, у ребенка может возникнуть потница.
- Используйте специальную бытовую химию для стирки своей и детской одежды, уборки в детской комнате – лучше всего выбирайте средства с пометкой «гипоаллергенно».
- Лучше всего, если в доме не будет домашних животных, способных спровоцировать аллергию.
- Контролируйте свое питание и питание малыша. Кормящей маме не следует употреблять горох, фасоль, свеклу, персики, абрикосы, бананы, яйца, рыба, морепродукты, морковь, томаты, клубника, цитрусовые, ананасы, дыня, кофе, шоколад, грибы, орехи, мед, а возможно, продукты содержащие белок коровьего молока.
Аллергическая сыпь у новорожденных: чем лечить
После того, как аллерген был найден и исключен, все ваши действия должны быть направлены на снятие неприятных симптомов, которые сопровождают аллергическую сыпь.
Обрабатывайте места локализации сыпи нежирным гипоаллергенным кремом. Аптечный крем «Ла-Кри» – это натуральная косметика, которая не содержит гормональных компонентов, красителей и отдушек. Крем отлично убирает шелушения и покраснения, способствует заживлению и снимает зуд, в том числе на ногах.
Важно, что продукция «Ла-Кри» разрешена для применения грудным детям – это подтверждено государственным сертификатом и многочисленными исследованиями. Лечебная косметика марки продается только в аптеках, что также является знаком качества товара.
«Кожа как у младенца» – как часто мы слышим это выражение! Действительно кожа малышей в видеороликах и на рекламных плакатах идеальна, но в реальности родители нередко сталкиваются с аллергической сыпью у новорожденных детей.
Что нужно знать мамам и папам, чтобы не впадать в панику и помочь крохе?
- Кормящим мамам стоит придерживаться жесткой диеты: исключить шоколад, молоко, орехи, мед, цитрусовые, клубнику, помидоры и другие возможные аллергены. Систему питания обычно разрабатывает педиатр, который наблюдает ребенка.
- Аллергическая сыпь у грудничка, находящегося на искусственном вскармливании, встречается не реже. В этом случае раздражителем являются белки, содержащийся в молочных смесях. Решение простое: выбрать для малыша другую смесь(лечебную).
- Одежда для новорожденных должна быть качественной, из натуральных материалов. Исключение составляют шерстяные вещи, они могут стать причиной кожного раздражения.
- Стирать одежду нужно тщательно, специальным порошком. Аллергическая сыпь у грудничка может быть банальной реакцией на бытовую химию.
Что делать при появлении аллергической сыпи у новорожденного?
- Проконсультироваться с педиатром, чтобы определить причину высыпаний. Ни в коем случае не давать лекарственные препараты или антибиотики без назначения врача.
- Не пересушивать кожу младенца. Обработать места локализации сыпи нежирным гипоаллергенным кремом. Аптечный крем «Ла-Кри» — это натуральная косметика, которая не содержит гормональных компонентов, красителей и отдушек. Крем отлично убирает шелушения и покраснения, способствует заживлению и снимает зуд, в том числе на ногах. Важно, что продукция «Ла-Кри» разрешена для применения грудным детям – это подтверждено государственным сертификатом и многочисленными исследованиями. Лечебная косметика марки продается только в аптеках, что также является знаком качества товара.
Клинические исследования
Проведенные клинические исследования доказали эффективность, безопасность и переносимость продукции ТМ «Ла-Кри». Средства подходят для ежедневного ухода за детской кожей с легкой и средней формой атопического дерматита и в период ремиссии, сопровождающегося снижением качества жизни больных.
Свойства продукции ТМ «ЛА-КРИ» подтверждены клиническими исследованиями, в ходе которых было установлено, что крем Ла-Кри для чувствительной кожи:
- уменьшает зуд и раздражение;
- снимает покраснение кожи;
- увлажняет и бережно ухаживает за кожей.
По результатам клинических исследований на упаковках продукции размещена информация о том, что кремы рекомендованы Санкт-Петербургским отделением союза Педиатров России.
Источники:
- Камашева Г.Р., Хакимова Р.Ф. Валиуллина С.А., Методы оценки степени тяжести атопического дерматита у детей раннего возраста, журнал Дерматология, 2010
- Ковязина Н.А., Федосимова Н.А., Иллек Я. Ю. Диагностика атопического дерматита у детей раннего возраста, Вятский медицинский вестник, 2007
- Смирнова Г.И. Управление течением болезни: атопический дерматит у детей, российский педиатрический журнал, 2014
Вопрос успешно отправлен.
Спасибо за Ваш вопрос! Мы обязательно ответим в ближайшее время!
Акне новорожденных и все, что необходимо знать об этом — Allergika (Аллергика) Украина
Акне новорожденных встречается практически у каждого второго ребенка и обычно появляются в течение первого месяца после рождения, но могут появится и раньше. Некоторые дети уже рождаются с легкой формой акне.
Хорошей новостью является то, что у новорожденного акне является транзиторным состоянием и почти всегда проходят быстро и без лечения. Большинство случаев появления акне у новорожденного полностью исчезают к шести месячному возрасту.
Как определить, что высыпания у ребенка – это действительно акне?
Акне новорожденных выглядят как маленькие красные бугорки, которые образовываются на лице, реже на спине или груди. У некоторых детей прыщи у новорожденных выглядят, как грубая ухабистая красная сыпь. Акне новорожденных проходят самостоятельно в течение нескольких недель и могут становиться хуже, когда ребенок плачет или трет лицо руками.
Многие другие кожные заболевания, часто встречающиеся у детей, такие как экзема, эритема, потница, могут напоминать акне.
Экзема
Экзема обычно проявляется в виде красных пятен с шелушением на лице и теле. Они также могут появится под коленями или в локтевых изгибах. Часто экзема возникает в более старшем возрасте.
Наиболее распространенный тип экземы известен как атопический дерматит.
Себорейный дерматит — это состояние, чаще всего ошибочно принимают за акне новорожденных. Себорейный дерматит так же известный как гнейс или молочные корки.
Эритема токсическая
Токсическая эритема — еще одно распространенное заболевание кожи, которое может проявляться как сыпь, крошечные бугорки или красные пятна. Их можно увидеть на лице, груди или конечностях вашего ребенка в первые несколько дней после его рождения. Обычно исчезает менее чем через неделю после рождения.
Милиумы — крошечные белые точечки на коже, похожие на пустулы, но без воспаления, которые часто встречаются у новорожденных. Милиумы появляются в течение первых нескольких недель жизни, и многие дети рождаются с ними. Милиумы абсолютно безвредны и, как акне у новорожденного ребенка, в подавляющем большинстве случаев исчезнет без лечения.
Причины появления акне новорожденных
Акне развиваются в течение первых недель после рождения под влиянием гормонов. В случае с новорожденными, однако, не их собственные гормоны, вызывают проблемы с кожей, а мамины, которые все еще циркулируют в кровотоке ребенка.
Эти материнские гормоны стимулируют сальные железы, которые функционируют еще не в полном объёме. Это и является причиной появления высыпаний на подбородке, лбу, веках и щеках (а иногда и на голове, шее, спине и верхней части груди).
Кожа новорожденного очень нежная и чувствительная, и течение акне может усугубляться при попадании молока или молочной смеси на кожу, слюны.
Грубые или синтетические ткани, а также стиральный порошок могут раздражать нежную кожу и ухудшать состояние везиколопустулеза у детей.
Более того, поры в коже ребенка еще не полностью развиты, что делает их легкими мишенями для проникновения грязи и появления пятен.
Пищевая аллергия у грудных детей. Основные симптомы, лечение и профилактика
Распространённость пищевой аллергии у грудных детей по данным ВОЗ составляет около 10%. Это достаточно большой процент и, последнее время наблюдается тенденция к его росту.
Встретить в кабинете педиатра маму с жалобами на симптомы пищевой аллергии у малыша — не редкость.
Чтобы эффективно лечить пищевую аллергию у грудничков врач должен, стараться не только назначить лекарственные препараты, но и объяснить правила ухода за малышом, растолковать тонкости диетотерапии.
В развитии аллергии большое значение имеет наследственная предрасположенность. Поэтому, если у мамы или папы есть аллергические реакции, то у малыша риск развития пищевой непереносимости становиться выше.
Виды пищевой аллергии у грудных детей
Различают два основных вида пищевых аллергий — реакция, которая развивается непосредственно после попадания аллергена в организм, и накопительная аллергия.
Когда аллерген должен неоднократно попасть в организм, что бы развилась аллергическая реакция.
Кроме того аллергию разделяют на виды, в зависимости от той системы органов, которая наиболее повреждена – кожные проявления, пищевые, дыхательные.
Симптомы пищевой аллергии у грудничков
1. Проявления пищевой аллергии разнообразны. Самым частым проявлением является сыпь. Сразу после попадания аллергена в организм может развиться острая аллергическая реакция — крапивница. На коже малыша появляются ярко-красные отечные пятна разного размера и формы. В центре пятна может возникнуть пузырек с прозрачным содержимым.
Размер его может быть разнообразным от нескольких миллиметров до нескольких сантиметров. Такая сыпь обычно проходит в течении 1-3 дней. Но показать малыша врачу, все равно, стоит. Так как иногда ребенку требуется назначения лекарств, а при обширной сыпи, или неудачном ее расположении, даже экстренная помощь.
Нужно запомнить, какой продукт вызвал такую реакцию и больше его не давать.
2. Другие виды сыпи проявляются не так остро. Поэтому не всегда возможно определить четкую связь ее появления с продуктом. Такие сыпи обычно не яркие, мелкоточечные. Они склонны к волнообразному течению.
Сыпь, обычно, становиться более яркой к вечеру и бледнеет утром. Кожа становиться сухой, шелушиться, иногда трескается. Чаще всего, такая сыпь располагается на щеках, ягодицах, наружных поверхностях бедер и предплечий.
Такой вид сыпи требует особого внимания специалистов — обследования и специфического лечения.
3 Вторыми проявлениями по частоте являются симптомы со стороны ЖКТ. К ним относятся: отек слизистых оболочек ротовой полости, отек пищевода, одно-или многократная рвота. Чаще всего такие симптомы проявляются остро, непосредственно после употребления аллергена. Кроме того, малыша могут беспокоить боли в животе.
Он может кряхтеть, капризничать, сучить ножками. Пищевые аллергии могут проявляться неустойчивым стулом. Это может быть, как диарея, так и запоры. Менее яркими признаками пищевой аллергии у малыша могут быть частые обильные срыгивания, малая прибавка массы тела, плохой аппетит, слабость.
Проявления со стороны ЖКТ могут быть вместе с сыпью или без нее.
4 Гораздо реже в грудном возрасте возможны проявления со стороны дыхательной системы, при попадании пищи на слизистые может возникнуть отек верхних дыхательных путей. Это состояние острое, угрожающее жизни. Оно требует немедленного обращения к врачу.
При длительном контакте с аллергеном может развиться аллергический ринит или астма. Чаще, такие реакции появляются не после попадания пищи внутрь, а после вдыхания ее частиц.
Наиболее частой причиной респираторной аллергии является вдыхание паров при варки или жарки рыбы.
Кроме того существуют тяжелые острые аллергические реакции, такие как отек Квинке или анафилактический шок. Возникают такие реакции непосредственно после контакта с аллергеном, развиваются очень быстро. Они встречаются крайне редко и требуют неотложной медицинской помощи.
Причины пищевой аллергии у новорожденных
Пищевая аллергия у малышей, которые только что родились — большая редкость. Ребенок получает только материнское молоко. Это еда, которая создана природой для вашего малыша и ничего не может быть лучше нее.
Поэтому, пиком возникновения пищевых аллергий у грудных детей на естественном вскармливании можно считать возраст около 4–5 месяцев, когда малыш начинает получать прикорм — продукты добавленные к грудному молоку: овощи, фрукты, каши, мясо, кисломолочные продукты и другие.
Несколько по другому обстоит дело с малышами на искусственном вскармливании. Сама молочная смесь может стать причиной пищевой непереносимости. Поэтому в выборе смеси, лучше посоветоваться со специалистом.
Что чаще всего является аллергеном у грудных детей?
1. Первое место занимает непереносимость белка коровьего молока. Надо отметить, что большинство современных смесей для вскармливания грудных детей в своей основе имеют именно белки коровьего молока. Именно этой причиной обусловлена аллергия малыша на смесь.
Кроме того реакция на белок коровьего молока может быть у ребенка и на естественном вскармливании, если у мамы в рационе избыток молочных продуктов. Речь не идет про конкретный компонент молока или смеси. В состав коровьего молока входит много разных белков: альбумины, глобулины, казеин.
Некоторые из них чаще вызывают аллергическую реакцию, другие реже. Казеин составляет около 80% от всех белков молока. Состав его в коровьем молоке идентичен козьему. Этим объясняется перекрестная реакция у малышей на коровье и козье молоко.
Поэтому, не рекомендуется при непереносимости коровьего молока заменять его козьим, или смесями на основе козьего молока, в рационе ребенка. Некоторые белки разрушаются при термической обработке. Этим обусловлена меньшая реактогенность (способность вызывать реакции) кипяченого молока.
Есть белок сходный по составу с белком мяса говядины или телятины. При непереносимости этого вида белка у малыша будет перекрестная реакция на молоко и мясные продукты.
2. Следующей по частоте причиной возникновения аллергии у грудного ребенка является куриное яйцо. В составе яйца аллергеном выступает так же белок —овальбумин.
Поэтому начинать вводить яйца в рацион советуют с желтка и небольшими порциями. Внимательнее наблюдайте за реакцией малыша на этот продукт. При первом прикорме яйца вместе с белком стоит также внимательно наблюдать за реакцией.
Не стоит забывать, что яйца содержатся в некоторых макаронных и хлебобулочных изделиях.
3. Частой причиной пищевой непереносимости является глютен. Это белок, который содержится в некоторых злаках. Для того, что бы предотвратить нежелательную реакцию, советуют начинать прикорм с каш, не содержащих глютен.
К ним относятся: гречневая, кукурузная, рисовая. Крупы же, богатые глютеном, такие как манная, пшенная, овсяная — стоит вводить ближе к годику.
На первом году реакция на глютен встречается реже, чем непереносимость белка коровьего молока или яичного белка.
4. Кроме того пищевые реакции могут вызвать ярко окрашенные фрукты и овощи. Такие, как морковь, свекла, тыква, персик.
Их введение в рацион лучше отложить и отдать предпочтение зеленым и белым овощам – например кабачку, цветной капусте и брокколи. А знакомство малыша с фруктами лучше начинать с зеленых яблок и груш.
С экзотическими фруктами, такими как манго или киви, также лучше не спешить.
Не стоит забывать, что аллергическая реакция возможна на любой продукт. Давая впервые лакомство малышу, мама должна помнить о риске непереносимости. Стараться не спешить, особенно с введением самых первых продуктов прикорма. Давать незнакомые ребенку продукты утром небольшими порциями, что бы была возможность контролировать реакцию на них в течение дня.
Как распознать пищевую аллергию и не перепутать ее с другими заболеваниями?
Чаще всего, что бы поставить диагноз пищевой аллергии врачу требуется только осмотр и подробный опрос мамы. Мама может указать на то, что она сама имеет пищевую аллергию или указать врачу на конкретный продукт. Иногда поставить такой диагноз сразу затруднительно. Тогда доктор может назначить обследование. Для начала, общий анализ крови.
А затем, если потребуется, специфические аллергологические пробы: обследование на иммуноглобулины, а в более позднем возрасте, провокационные пробы. Именно эти пробы выбраны, как наиболее информативные, в последних клинических рекомендациях. Кроме того, малышу может понадобиться консультация аллерголога, дерматолога или гастроэнтеролога, в зависимости от беспокоящих его симптомов.
А также, дополнительное обследование со стороны органов ЖКТ.
Лечение и профилактика аллергии
Согласно последним рекомендациям ВОЗ, основой профилактики пищевых аллергий у детей является грудное вскармливание. Дети получающее исключительно грудное молоко в первые месяцы жизни, гораздо реже страдают пищевой аллергией. При этом мамам здоровых детей, находящимся на грудном вскармливании, не требуется особенных диет.
Их питание должно быть полноценным и разнообразным, включать белки, жиры, углеводы. А так же микроэлементы и витамины. Мамам деток, находящимся в группе риска по пищевой непереносимости, советуют так же сильно не ограничивать рацион. Нужно полностью исключить те продукты, на которые есть реакция у самой мамы и вести пищевой дневник.
При необходимости искусственного вскармливания, детям, предрасположенным к аллергии, выбирают специальные гипоаллергенные смеси. Для лечения уже имеющихся проявлений, смесь должен подбирать специалист.
Согласно последним клиническим рекомендациям, при непереносимости белка коровьего молока, выбирают смеси с полностью гидролизованным белком или аминокислотным составом. Назначать в этом случае гипоаллергенные смеси и смеси на основе белка козьего молока не верно.
Смеси на основе сои, сами по себе, могут вызвать аллергическую реакцию.
Другим важным шагом для профилактики и лечения пищевой аллергии является правильное введение прикорма. Прикорм должен вводиться своевременно – не ранее 4 месяцев и не позднее 6. Для начала выбираются гипоаллергенные продукты – белые и зеленые овощи, безглютеновые каши.
В один день малышу дают только один продукт прикорма, в небольшом количестве и наблюдают за возможной реакцией. В начале новый продукт следует вводить не чаще 1-го раза в неделю. Мамам малышей предрасположенным к аллергии или уже имеющим аллергические проявления, рекомендуют ведение пищевого дневника.
Там мама записывает все продукты, которыми она кормила ребенка в течение дня и возможные реакции на них.
Доктор, при необходимости, может назначить малышу лекарственные препараты. Они могут быть, как для приема внутрь, так и для обработки кожи. Детям с хроническими аллергическими сыпями показан особый уход за кожей. Необходимо использовать специальные детские моющие средства с нейтральным рН.
А после мытья использовать специальные средства по уходу – эмоленты. Какой именно подобрать эмолент, лучше проконсультироваться с врачом.
При проявлениях со стороны желудочно-кишечного тракта или дыхательной системы ребенку необходимо специфическое лечение, которое может назначить только врач при очном осмотре.
В рамках консультации вы сможете озвучить свою проблему, врач уточнит ситуацию, расшифрует анализы, ответит на ваши вопросы и даст необходимые рекомендации.
Сколько длится пищевая аллергия у грудничков?
У детей с пищевой аллергией повышен риск других аллергических реакций или заболеваний в будущем. А так же есть шанс, что непереносимость продукта останется с малышом на всю жизнь.
Однако, до 50% аллергических реакций у малышей проходят ближе к году. И до 90% – к 5 годам.
Большинство пациентов с которыми мне приходилось работать в 3 годика идут в садик уже без всяких проявлений болезни.
Оградить ребенка от пищевой аллергии возможно с помощью внимательного отношения к его питанию и питанию мамы в период кормления грудью. А если аллергии не удалось избежать, обращайтесь к специалисту, и будьте здоровы.
Акне новорожденных | Медицинский центр
Врач дерматолог Анна #a_medclinic_Большаковарассказывает об акне новорождённых.
⠀
Народное название «цветение грудничков», «гормональная сыпь», «акне новорождённых» или по-дерматологически транзиторный неонатальный пустулезный меланоз — вариант физиологической нормы.
Одной из причин считают колебание гормонального фона, которое отражаются на деятельности еще несовершенных сальных желез крохи (обусловлена повышенной концентрацией эстрогенов от матери).
⠀
Обычно «цветение новорожденных» начинает проявляться на второй-третьей неделе жизни, и бесследно проходит к 3-му месяцу.
⠀
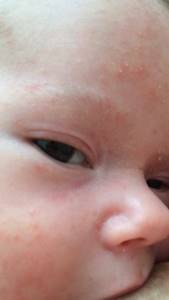
На коже младенца появляются мелкие красные элементы (пустулы) с белесыми или бело-желтыми пятнышками, схожими с гнойничками. Высыпания могут сливаться в группы.
Они абсолютно стерильны! Тоесть к бактериальным пустулам отношения не имеют.
- Преимущественная локализация сыпи – лицо (щеки, лоб, веки, подбородок), могут обнаруживаться также на шее, за ушами, и верхней части туловища, у мальчиков ещё и на гениталиях.
⠀ - В отличие от аллергических и псевдоаллергических появлений акне новорождённых:
- не беспокоят ребёнка (нет зуда, расстройства сна или аппетита)
- характерны «белые верхушки» в центре
- никогда не шелушится
- высыпания не сливаются в мокнущие очаги!
То есть: если сыпь распространяется по всему телу, беспокоит ребёнка, сливается в мокнущие очаги или шелушится — это уже не акне новорождённых.
⠀
«Гормональную сыпь» нужно отличать от потницы.
⠀
Поскольку цветение новорожденных представляет собой, по сути, совершенно нормальное явление, в большинстве случаев никакой специфической терапии проводить не нужно.
К 2-2,5 месяцам жизни малыша, высыпания исчезают сами собой, а на их месте не остается даже малейших следов.
Лечение требуется только при очень тяжелых разновидностях гормональной сыпи. В подобных ситуациях требуются помощь дерматолога или эндокринолога.
Никогда не следует выдавливать белые точки на коже малыша, поскольку такие действия могут привести к инфекционным осложнениям и стать причиной появления рубцов.
Не нужно также обрабатывать пустулы спиртовыми растворами и другими антисептиками (марганцовкой, фурацилином и т. д.).
Грамотный уход за нежной кожей новорожденного предполагает только обеспечение ее сухости и чистоты. Противопоказано при акне новорождённых и применение мазей на жировой основе, поскольку они создают на коже малыша воздухонепроницаемую пленку, что только ухудшает ситуацию.
⠀
Трудности диагностики акне у новорожденных
Чистая и гладкая кожа – вовсе не данность для новорожденного. Для некоторых мам неприятным сюрпризом становится появление на лице или теле малыша прыщиков непонятного происхождения.
Когда вести речь о пищевой аллергии еще рано, скорее всего у ребенка – акне. С этим заболеванием молодые родители сталкиваются чаще всего в первый год жизни младенца.
Как же отличить акне от аллергии или дерматита и что нужно делать, если диагноз подтвердится?
Признаки акне у грудничков
Статистика утверждает, что в первые дни жизни подобные проявления встречаются примерно у 20% новорожденных. Они выглядят как белые точечные папулы или пустулы, имеющие незначительный желтоватый оттенок.
По сути, это обыкновенная воспаленная угревая сыпь, причиной которой являются либо нарушения функций сальных желез, либо сбои в работе выводящих протоков.
Точки могут располагаться целыми группами и выглядеть как крупные пятна.
5 основных причин акне у новорожденных
- Переизбыток материнских гормонов.
- Избыток секрета сальных желез.
- Перестройка гормональной системы.
- Закупорка фолликулов и пор.
- Размножение липофильных дрожжей, приводящее к воспалениям.
Бывает ли акне у детей после года
Регулярно на консультацию дерматолога приводят с подобными жалобами и детей первого-третьего годов жизни. Появление угревой сыпи у них бывает вызвано преимущественно повышением уровня тестостерона в плазме крови вследствие нарушения метаболизма.
У малыша наблюдается специфическое поражение кожного покрова, причем симптомы проявляются чаще всего у мальчиков старше трех месяцев вплоть до 3-4 лет.
Если не предпринять соответствующих мер, папулы могут воспалиться и оставить после себя неэстетичные рубцы.
Особенности диагностики угревой сыпи у новорожденных
Чтобы правильно поставить диагноз, в первую очередь понадобится консультация аллерголога, который исключит аллергический характер сыпи.
Очень важно также исключить дерматозы, потницу, милии, гиперплазию сальных желез и другие заболевания со схожей симптоматикой.
Иногда сыпь у ребенка может быть вызвана приемом женщиной лекарственных препаратов с содержанием лития или стероидов во время беременности.
Для точной постановки диагноза проводят:
- рН-метрию кожи;
- дерматоскопию высыпаний;
- при наличии инфицирования – бактериологические исследования.
Не менее важно изучить семейный анамнез по этому вопросу, осмотреть малыша и оценить эндокринные патологии, если таковые имеются. Иногда целесообразно определить уровень тестостерона, а также проверить функционирование надпочечников.
Зачастую акне не нуждается в специальном лечении и проходит само. В редких случаях сыпь приобретает сложные формы.
В остальном же врачи не рекомендуют смазывать прыщи зеленкой, фукорцином или раствором марганцовки, как это часто делают молодые родители.
Главное – обеспечить правильный уход за кожей грудничка, который включает гигиенические процедуры, воздушные и солнечные ванны и никакого выдавливания прыщей.
Младенческие угри (acne infantum): клинические наблюдения
Акне (угревая болезнь) — полиморфное мультифакториальное заболевание волосяных фолликулов и сальных желез (пилосебацейного комплекса).
Чаще всего (в 80%) акне встречается у пациентов 12—25 лет, в 30—40% — у лиц старше 20 лет. Наиболее распространенная локализация угрей — область лица, шеи, груди, спины. По классификации G. Plewig, A.
Kligman [1—3] выделяют следующие виды угревой болезни: угри детского возраста (неонатальные угри, младенческие угри, конглобатные акне младенцев), юношеские угри (acne juveniles), угри взрослых, акне контактное, акне комедоновое вследствие физических факторов (болезнь Фавра—Ракушо, Майорка акне, акне вследствие ионизирующей радиации), акнеформные высыпания, медикаментозные угри (от приема стероидов и препаратов йода). Патогенез заболевания связан с рядом факторов, которые включают инфекцию сальной железы, вызванную бактериями Propionibacterium acnes, употребление высокогликемичной и молочной пищи, вызывающей увеличение дигидротестостерона в крови. Изменение состава липидов крови может также отражаться на изменении дифференцировки кератиноцитов и вызывать фолликулярный гиперкератоз. Новые подходы к изучению патогенеза акне в условиях in vitro привели к пересмотру роли сальных желез в функционировании кожи. Если ранее кожное сало считали скорее инертным продуктом метаболизма железистых клеток, то в настоящее время их роль оценивается значительно выше и рассматривается как управляющий орган кожи («brain of the skin»). Повышенная продукция сала и изменение его состава являются, по-видимому, основной причиной акне.
Большую роль в развитии акне или обострении процесса играют пищевые факторы, прежде всего молочные продукты, которые содержат в некотором количестве стероидные гормоны, а также около 60 других ростовых факторов [4]. Из них наиболее однозначно показана связь с акне инсулиноподобного ростового фактора (IGF-1) [5]. Показано, что увеличение содержания IGF-1 ведет к повышению уровня 5α-дигидротестостерона в крови.
Среди инфекций сально-волосяных луковиц названы Propionibacterium corynebacterium acnes или P. аcnes. Второе место занимает стафилококк, также часто выявляют грибы рода Malassezia. Наличие инфекции приводит к миграции в сальную железу клеток иммунной системы, которые продуцируют ряд цитокинов.
Среди них интерлейкин-1α вызывает гиперкератинизацию волосяной воронки, что показано in vivo и in vitro [6]. Имеются данные о ключевой роли в патогенезе акне транскрипционного фактора FoxO1, который является мишенью ретиноидов.
Дефицит FoxO1 приводит к усилению сигнала ростовых факторов с активацией фосфоинозитол-3-киназы и Akt-киназы в процессе ответа на гормоны, а также увеличение ответа на инсулин/IGF-1, что связано с потреблением инсулиногенной пищи (молока, молочных продуктов, высокогликемичных продуктов).
Имеющиеся данные о генетической предрасположенности (мутации в гене FGFR2, дефицит FoxO1), а также корреляция тяжести заболевания с инсулиногенной пищей указывают на то, что первичной причиной акне является повышенная секреция кожного сала, которое приводит к закупорке фолликула [7, 8].
Угри грудных детей (acne infantum) появляются через 3—6 мес после рождения и представлены комедонами, папулами, пустулами, узлами и кистами.
Угри грудных детей могут развиваться из угрей новорожденных или возникать de novo. Обычно они разрешаются к 2—5 годам, но могут сохраняться в детском и даже подростковом возрасте.
Угри грудных детей встречаются реже угрей новорожденных (наблюдают у 20% новорожденных) [9—11].
Считается, что в период новорожденности (acne neonatorum) появление высыпаний связано с явлениями гормонального криза или реже — с избыточной секрецией тестостерона во внутриутробном периоде. Гормональный криз обусловлен резким снижением уровня эстрола в крови новорожденных в течение первой недели жизни.
Высыпания представлены в большинстве случаев закрытыми комедонами на щеках, реже — на лбу и подбородке. Закрытые комедоны появляются после рождения у 50% новорожденных и имеют вид точечных папул перламутрово-белого или желтого цвета.
Высыпания могут быть единичными или множественными, часто сгруппированными, в большинстве случаев без образования рубцов, через несколько недель или месяцев они спонтанно разрешаются и поэтому редко требуют лечения [3]. Заболевание чаще всего встречается у мальчиков, что объясняют ролью андрогенов, которые вырабатываются в яичках.
В норме у мальчиков в течение первых 3 мес жизни наблюдают высокий уровень тестостерона, который снижается к 6—7 мес [11]. При угрях грудных детей исключают врожденную гиперплазию коры надпочечников, чаще всего связанную с недостаточностью 21-гидроксилазы или андрогенпродуцирующей опухолью [3, 9—11].
Артифициальные угри грудных детей обусловлены применением средств, провоцирующих их развитие (кортикостероидов и препаратов йода). Прием кормящей матерью варфарина, помимо сыпи, может вызвать у ребенка гипоплазию дистальных фаланг, изменения лица и черепа, умственную отсталость.
Изменения у новорожденных, обусловленные приемом матерью лития, могут способствовать гиперплазии сальных желез (мелкие желтовато-белые папулы на носу и щеках, отсутствие комедонов).
Прием витамина D с лечебной целью, а также опухоли надпочечников, яичек и яичников способствуют гиперпродукции андрогенов [10, 11].
В основе избыточной продукции андрогенов может лежать раннее адренархе, которое обусловлено ранним усилением секреции надпочечниковых андрогенов, недостаточность 21-гидроксилазы, андрогенпродуцирующими опухолями. Достоверным признаком избыточной продукции андрогенов служит раннее лобковое оволосение [11, 12].
Определение уровня гормонов, включая общий и свободный тестостерон, дигидроэпиандростерон, дигидроэпиандростерон-сульфат, пролактин, фолликулостимулирующий гормон, показано лишь при тяжелом и упорном течении угрей у детей грудного возраста, а также при выявлении других признаков избыточной продукции андрогенов [2, 11].
Лечение угревой болезни проводится антибиотиками, ароматическими ретиноидами в низкой концентрации, антиандрогенными препаратами. Местное лечение сводится к применению азелаиновой кислоты, бензоилпероксида в низкой концентрации, серы, салициловой кислоты.
Прогноз при угрях грудных детей благоприятный, в периоде новорожденности лечения обычно не требуется, высыпания через несколько дней, иногда через 2—3 нед самостоятельно разрешаются.
У таких больных остается высокий риск тяжелого течения обыкновенных угрей в подростковом возрасте [11].
Приводим два случая угревой болезни у детей грудного возраста.
Ребенок В., 9 мес (рис. 1).
Рисунок 1. Ребенок В., 9 мес. Диагноз: младенческие угри. При рождении отмечались закрытые комедоны на носу. Постепенно высыпания распространились на щеки и подбородок, со временем к ним присоединились папулы и пустулы. Общее состояние ребенка не страдало, лечение не проводилось. Ребенок от первой беременности, родился в срок, доношенным; беременность протекала без особенностей. Наследственный анамнез не отягощен. Основные физиологические показатели в норме. Локальный статус: процесс носит ограниченный характер с локализацией высыпаний в области щек. На строго симметричных участках щек и носа — многочисленные мелкие красного цвета шаровидные папулы и немногочисленные пустулы. Имеют место закрытые черные комедоны на щеках и спинке носа. Диагностированы младенческие угри. При обследовании ребенка обнаружен дисбактериоз кишечника. При посеве содержимого пустул выявлен Staphylococcusintermedius в IV степени. Гормональный фон — содержание андрогенов в сыворотке крови в норме. Данных за опухоль надпочечников не выявлено. Назначено лечение: внутрь — витамины группы В и омега-3-незаменимые жирные кислоты, наружно — азелаиновая кислота, крем дифферин.
Ребенок Д., 7 мес (рис. 2).
Рисунок 2. Ребенок Д., 7 мес. Диагноз: младенческие угри. Родился от 3-й беременности, в срок, доношенным. Во время прохождения через родовые пути получил родовую травму шейного отдела позвоночника. Находился на смешанном вскармливании. На 20-й день жизни на коже щек, груди, спины постепенно начали появляться комедоны, папулы и пустулы. Общее состояние не страдало, лечение не получал. Наследственный анамнез не отягощен. Основные физиологические показатели в норме. Локальный статус: процесс носит распространенный характер, на симметричных участках щек, спины и груди имеются закрытые черные комедоны, милиарные папулы, немногочисленные пустулы. Гормональный фон — содержание андрогенов в крови в норме. Данных за опухоль надпочечников не выявлено. Назначено лечение: внутрь — витамины групп В и омега-3-незаменимые жирные кислоты, наружно — гель куриозин (на период превалирования папулезно-пустулезных высыпаний). На фоне лечения отмечена положительная динамика. После частичного разрешения пустул назначен крем дифферин, на фоне применения которого наступило полное разрешение кожного процесса. На месте папулезно-пустулезных высыпаний остались вторичные гиперпигментированные пятна.
- Данные клинические случаи представляют интерес для практических врачей как описание редкой патологии кожи у детей грудного и раннего детского возраста, характеризующейся определенной торпидностью течения.




Оставить комментарий